症狀體徵
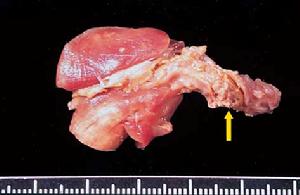 症狀
症狀疾病病因
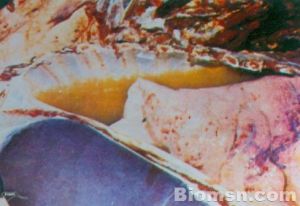 急性滲出性胸膜炎
急性滲出性胸膜炎病理生理
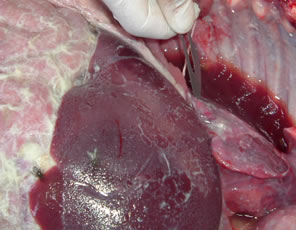 生理表現
生理表現①肺門淋巴結核的細菌經淋巴管逆流至胸膜;
②鄰近胸膜的肺結核病灶破潰,使結核桿菌或結核感染的產物直接進入胸膜腔內;
③急性或亞急性血行播散性結核引致胸膜炎;
④機體的變應性較高,胸膜對結核毒素出現高度反應引起滲出;
⑤胸椎結核和肋骨結核向胸膜腔潰破。以往認為結核性胸腔積
 急性滲出性胸膜炎
急性滲出性胸膜炎液系胸膜對結核毒素過敏的觀點是片面的,因為針式胸膜活檢或胸腔鏡活檢已經證實80%結核性胸膜炎壁層胸膜有典型的結核病理改變。因此,結核桿菌直接感染胸膜是結核性胸膜炎的主要發病機制。早期胸膜充血,白細胞浸潤,隨後為淋巴細胞浸潤占優勢。胸膜表面有纖維素性滲出,繼而出現漿液性滲出。由於大量纖維蛋白沉著於胸膜,可形成包裹性胸腔積液或廣泛胸膜增厚。胸膜常有結核結節形成。
診斷檢查
 檢查
檢查根據病史和臨床表現,滲出性胸膜炎一般可確診。臨床表現主要為中度發熱、初起胸痛以後減輕、呼吸困難。體格檢查、X線檢查及超音波檢查可作出胸液的診斷。診斷性胸腔穿刺、胸液的常規檢查、生化檢查和細菌培養等為診斷的必要措施,這些措施可對75%的胸液病因作出診斷。
實驗室檢查:
滲出性胸膜炎初期,血中白細胞總數可增高或正常,中性粒細胞占優勢,爾後白細胞計數正常,並轉為淋巴細胞為主。紅細胞沉降率增快。胸液外觀多呈草黃色,透明或微濁,或呈毛玻璃狀。少數胸液可呈黃色、深黃色、漿液血性乃至血性。比重1.018以上,Rivalta試驗陽性。pH約7.00~7.30。有核細胞數(0.1~2.0)×109/L,急性期以中性粒細胞占優勢,而後以淋巴細胞占優勢。蛋白定量30g/L以上,如大於50g/L,更支持結核性胸膜炎的診斷。葡萄糖含量<3.4mmol/L,乳酸脫氫酶(LDH)>200U/L,腺苷脫氨酶(ADA)>45U/L,干擾素-γ>3.7μ/ml。癌胚抗原(CEA)<20μg/L,流式細胞術細胞呈多倍體。目前有報導測定胸腔積液的結核性抗原和抗體,雖然結核性胸膜炎者其胸腔積液的濃度明顯高於非結核性者,但特異性不高,限制其臨床套用。胸腔積液的結核桿菌陽性率低於25%,如採用胸腔積液離心沉澱後塗片、胸腔積液或胸膜組織培養、聚合酶鏈反應(PCR)等,可以提高陽性率。胸腔積液間皮細胞計數<5%。
其他輔助檢查:
1.胸膜活檢針刺胸膜活檢是診斷結核性胸膜炎的重要手段。活檢的胸膜組織除了可行病理檢查外,還可行結核菌的培養。如壁層胸膜肉芽腫改變提示結核性胸膜炎的診斷,雖然其他的疾病如真菌性疾病、結節病、土拉菌病(tuaremia)和風濕性胸膜炎均可有肉芽腫病變,但95%以上的胸膜肉芽腫病變繫結核性胸膜炎。如胸膜活檢未能發現肉芽腫病變,活檢標本應該做抗酸染色,因為偶然在標本中可發現結核桿菌。第1次胸膜活檢可發現60%的結核肉芽腫改變,活檢3次則為80%左右。如活檢標本培養加上顯微鏡檢查,結核的診斷陽性率為90%。也可用胸腔鏡行直視下胸膜活檢,陽性率更高。
2.X線檢查胸腔積液在300ml以下時,後前位X線胸片可能無陽性發現。少量積液時肋膈角變鈍,積液量多在500ml以上,仰臥位透視觀察,由於積聚於胸腔下部的液體散開,復見銳利的肋膈角。也可患側臥位攝片,可見肺外側密度增高的條狀影。中等量積液表現為胸腔下部均勻的密度增高陰影,膈影被遮蓋,積液呈上緣外側高,內側低的弧形陰影。大量胸腔積液時,肺野大部呈均勻濃密陰影,膈影被遮蓋,縱隔向健側移位。滲出性胸膜炎胸腔積液有些可表現為特殊類型,常見的有:
①葉間積液:液體積聚於一個或多個葉間隙內。表現為邊緣銳利的梭形陰影或圓形陰影,在側位胸片上顯示積液位置與葉間隙有關。
②肺下積液:液體主要積聚於肺底與膈肌之間,常與肋胸膜腔積液同時存在。直立位時,表現為患側膈影增高,膈頂點由正常的內1/3處移到外1/3處,中部較平坦。左側肺底積液表現為膈影與胃泡之間的距離增大,患側肋膈角變鈍。如懷疑肺下積液,囑患者患側臥位20min後作胸透或胸片檢查,此時液體散開,患側肺外緣呈帶狀陰影,並顯出膈肌影。帶狀陰影越厚,積液越多。
③包裹性積液:系胸膜粘連形成的局限性胸腔積液。肋胸膜腔包裹性積液常發生於下部的後外側壁,少數可發生在前胸壁。X線徵象直立位或適當傾斜位時可顯示底邊貼附於胸壁,內緣向肺野凸出的邊界銳利、密度均勻的梭形或橢圓形陰影,陰影邊緣與胸壁呈鈍角。
④縱隔積液:系縱隔胸膜腔的積液。前縱隔積液表現為沿心臟及大血管邊沿的陰影,右前上縱隔積液陰影頗似胸腺陰影或右上肺不張陰影。取右側臥位,左前斜30°位置20~30min後,攝該體位的後前位胸片,顯示上縱隔陰影明顯增寬。前下縱隔積液須與心臟增大陰影或心包積液相鑑別。後縱隔積液表現為沿脊柱的三角形或帶狀陰影。
3.超音波檢查超聲探測胸腔積液的靈敏度高,定位準確,並可估計胸腔積液的深度和積液量,提示穿刺部位。亦可以和胸膜增厚進行鑑別。
鑑別診斷
 透視
透視1.細菌性肺炎結核性胸膜炎的急性期常有發熱、胸痛、咳嗽、氣促,血白細胞增多,胸片X線表現高密度均勻陰影,易誤診為肺炎。但肺炎時咳嗽多有痰,常呈鐵鏽色痰。肺部為實變體徵,痰塗片或培養常可發現致病菌。結核性胸膜炎則以乾咳為主,胸部為積液體徵,PPD試驗可陽性。
2.類肺炎性胸腔積液發生於細菌性肺炎、肺膿腫和支氣管擴張伴有胸腔積液者,患者多有肺部病變的病史,積液量不多,見於病變的同側。胸液白細胞數明顯增多,以中性粒細胞為主,胸液培養可有致病菌生長。
3.惡性胸腔積液肺部惡性腫瘤、乳腺癌、淋巴瘤的胸膜直接侵犯或轉移、胸膜間皮瘤等均可產生胸腔積液,而以肺部腫瘤伴發胸腔積液最為常見。結核性胸腔積液與腫瘤性胸腔積液的鑑別要點見表1。結核性胸膜炎有時須與系統性紅斑狼瘡性胸膜炎、類風濕性胸膜炎等伴有胸腔積液者鑑別,這些疾病均有各自的臨床特點,鑑別不難。
臨床表現
 病毒分子
病毒分子(2)滲出性胸膜炎:滲出性胸膜炎的症狀比干性胸膜炎明顯。患者先有乏力、畏寒、虛汗、全身不適、逐漸發熱、胸痛、咳嗽、深呼氣或活動時加劇,隨著滲液的逐漸增加,肺臟受壓,則胸悶、氣短更為顯著,大量滲液阻礙了壁層和髒層胸膜之間的摩擦,疼痛反而減輕,由劇痛變為純痛、脹痛或逐漸消失。大量的胸腔體積液可將氣管等器官推向健側並使肋間隙飽滿,心尖搏動移位或消失,膈肌下降。叩診時,積液上部呈濁音,下部呈實音。聽診時可有呼吸音減弱或消失,語顫減弱,積液上方肺臟受壓、氣量減少、可聞及支氣管呼吸潼。X線可發現積液的明確部位。
治療方案
 藥物治療
藥物治療(2)抗結核治療及護理要點:抗結核治療的原則是早治,藥物要足量和長期用藥。對於結核性胸膜炎常採用鏈黴素和異煙肼聯合治療。使用鏈黴素過程中應觀察患者有無口唇麻木、耳鳴、耳聾等毒性反應,如出現應立即停藥。鏈黴素所致的聽力障礙是永久性的,必須提高警惕,對兒童用藥更應謹慎。異煙肼殺菌力強,能滲入組織,透過血腦屏障,可氣管內滴入或胸腔內給藥,長期用異煙肼應觀察對肝臟的損害,定期化驗肝功能,及時加用保肝藥物。如出現眩暈、失眠或驚厥等中樞神經反應,可加用維生素B6對症治療。
(3)腎上腺皮質激素的套用:在套用抗結核藥物的同時,使用強地松類激素,適用於急性結核性滲出性胸膜炎,可使全身中毒症狀減輕,促進滲出液的吸收,減少胸膜粘連。激素可全身用藥或局部用藥。撤激素時要注意逐漸減量,以免出現反跳現象。
(4)胸腔放液的護理:因胸腔積液過多,縱膈或心臟受壓,呼吸困難明顯嚴重者,經藥物治療滲液吸收緩慢,可作胸腔穿刺抽取滲液以緩解症狀,避免纖維蛋白沉積而引起胸膜粘連增厚。抽液前向病人解釋病情,以解除病菌精神緊張。備好物品和藥品,嚴格無菌操作。抽液時速度不可過快,首次可抽液400~600ml,以後可逐漸增加,但每次不超過1000ml,以免因胸腔壓力驟減,縱膈移位而引起循環障礙或休克。操作過程中時刻觀察病人的呼吸,心率等情況,如病人主訴心慌、氣短、出虛汗等,提示發生胸膜休克反應,則應停止操作,皮下注射腎上腺素,請病人平臥或半臥位,吸氧休息。抽水完畢,根據病情需要可向胸膜腔內注入抗結核藥物和糖皮質激素,以提高對局部疾的療效。
(5)心理護理:應向病人說明該病是完全可以治療的,要積極配合。它是一種慢性病,容易復發,治療時間要長,要堅持用藥,要根據醫生的指導完成用藥療程。
相關詞條
呼吸內科疾病
| 研究範圍及進展呼吸內科是研究呼吸系統疾病的學科。它是既古老又年輕的學科,說它古老是因為,自從人類認識疾病以來,呼吸系統疾病就一直是危害人類健康的常見病和多發病,八十年代中期的統計資料表明,呼吸系統疾病仍然是導致死亡的主要疾病。在死亡的順序上排列第二。現在我們來認識一下這些可怕的疾病吧? |
