流行病學
室性期前收縮的發生率隨年齡的增長而增加,有報告經動態心電圖連續觀察8h12h24h、48h分別有14%、44%、50%73%的正常人出現室性期前收縮。Bleiter用動態心電圖對1108人(其中98%為能走動或能正常工作和生活的門診病人)連續觀察記錄10h有60%出現室性心律失常(大多為室性期前收縮),18%出現室上性心律失常(大多為室上性期前收縮),僅11%心律完全正常。室性期前收縮10歲以下兒童較少見。
疾病病因
 室性期前收縮
室性期前收縮1.自主神經功能因素 此系室性期前收縮最常見的原因之一。當自主神經功能失調時,不論是迷走神經興奮,還是交感神經興奮,均可使心肌的快、慢纖維的興奮性失去均衡可使不應期和傳導速度發生改變,引發折返性室性期前收縮。兒茶酚胺分泌過多使心室自律細胞自律性增高,導致室性期前收縮等過量的菸酒、茶、咖啡等的攝入精神過度緊張、過度疲勞、長期失眠、進食過飽、神經衰弱、自主神經功能紊亂,更年期等因素與室性期前收縮的發生有關。
應注意的是,一些器質性心臟病早期的患者,就合併有自主神經功能紊亂,而導致室性期前收縮,這給室性期前收縮的病因鑑別帶來了困難,此時應加以分析,而不能簡單地認為器質性心臟病患者,發生的室性期前收縮均為器質性的。
2.左心室內假腱索與室性期前收縮,在有室性期前收縮而無器質性心臟病,依據者經超聲心動圖檢測,56%~75%患者檢出左心室內假腱索。假腱索所致的室性期前收縮系良性期前收縮,如發作不頻繁則不需治療。
3.器質性心臟病,室性期前收縮也多見於器質性因素例如缺血性心肌病,冠心病,肺心病、風濕性心臟瓣膜病、甲狀腺功能亢進性心臟病等;各種病因的心肌炎,心肌病,心力衰竭等,無論是急性瀰漫性心肌病變,還是局灶性病變,均可因缺血、缺氧炎症損害等導致異位節律,點興奮性增高或影響心肌纖維不應期,或傳導速度引起室性期前收縮。
 擴張性心肌病
擴張性心肌病(2)擴張性心肌病:室性心律失常的發生率高達83%~100%,複雜性室性心律失常(≥LownⅢ級)發生率為58%~87%尤其是當EF<0.40時易誘發室性心律失常。
(3)急性心肌梗死:室性期前收縮在急性心肌梗死早期、恢復期及晚期心律失常併發症中最常見。尤以起病最初數小時發生率最高急性心肌梗死在監護期中室性期前收縮的檢出率為63.2%早年特彆強調R-on-T型室性期前收縮是誘發快速性室性心動過速及心室顫動的“先兆”據阜外醫院報導,急性心肌梗死並發室性心動過速及心室顫動的患者能證實確由R-on-T型室性期前收縮促發的僅分別為11%和6%。近年來認為R-on-P型室性期前收縮在急性期出現也具有危險性
(4)二尖瓣脫垂:有75%的患者可發生室性期前收縮,經活動平板運動試驗後,室性期前收縮發生率可達58%。
(5)高血壓左心室肥厚:在無心功能不全時室性期前收縮,和短陣室性心動過速的發生率為2%~10%。如有心功能不全,發生率可明顯增高。
(6)甲狀腺功能亢進性心臟病:室性心律失常的發生率約為14%,以室性期前收縮多見。
(7)心力衰竭:常合併各種心律失常以室性心律失常最多見,多並發於左心衰竭者心力衰竭的嚴重程度與嚴重心律失常有一定相關性。
4.電解質平衡失調
(1)低血鉀:易引起自律性增高,可出現房性期前收縮、室性期前收縮室性及室上性心動過速,及房室傳導阻滯。
(2)低血鎂:低血鎂時易形成折返性心律失常,也可誘發與觸發活動有關的心律失常,低血鎂所引起的心律失常中以室性心律失常最常見。
5.藥物許多藥物及抗心律失常藥可致心律失常最常見的是洋地黃。室性期前收縮在洋地黃中毒性心律失常中最多見,亦最早出現,發生率為50%~60%可呈頻發、二聯律、三聯律多源性等心房顫動伴室性期前收縮二聯律、三聯律是洋地黃中毒的特徵性表現;雙向性室性期前收縮亦是洋地黃中毒的特徵。多源性或多形性室性期前收縮的出現常提示為重度洋地黃中毒。
室性期前收縮的發生有較大的晝夜變異通常上午比夜間多見,飯後比飯前多見。因此需記錄24h心電圖,才可真正了解室性期前收縮的頻繁程度室性期前收縮在每24h或每小時的頻繁程度是各不相同的,大多數室性期前收縮是由於折返引起的,少部分是由自律性異常和觸發性激動所引起的。
臨床表現
室性期前收縮最常見的症狀是心悸、心臟“停跳”感,也有無症狀者。期前收縮次數過多時自覺“心跳很亂”,可有胸悶心前區不適頭昏、乏力摸脈有間歇。這是由於期前收縮後的心搏增強和期前收縮後的代償間歇所引起心悸往往使患者產生焦慮而焦慮又可使兒茶酚胺增加使室性期前收縮更為頻繁。
偶發室性期前收縮,通常很少影響每分鐘心排血量,實驗表明多發性室性期前收縮(≥5次/min)患者當室性期前收縮在20次/min以下時每分鐘心排血量減少10%~15%;當出現二聯律,三聯律時,每分鐘心排血量可減少15%~25%當發生多源性室性期,前收縮或短陣室性心動過速時,心排血量就會受到明顯影響症狀,就會更明顯如室性期前收縮發生在器質性心臟病,患者則往往可使心臟病的症狀,加重或誘發發作併發症:如出現頻發的室性期前收縮可引起頭暈、乏力甚至誘發心絞痛發生。
檢查
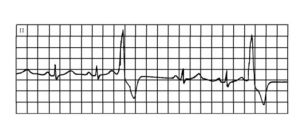
心電圖表現QRS波提早出現,其形態異常,時限大多>0.12秒,T波與QRS波主波方向相反,ST隨T波移位,其前無P波。發生於速支近端處的室性期前收縮,其QRS波可不增寬。室性期前收縮後大多有完全代謝間歇。基本心率較慢時,室性期前收縮可插入於兩次竇性心搏之間,形成插入型室性期前收縮。偶見室性期前收縮逆傳至心房的逆行P’波,常出現於室性期前收縮的ST段上。
24小時動態心電圖(Holter)對期前收縮進行定性、定量分析,對室性期前收縮應按Lown分級,評定良性(Lown分級<Ⅲ級)、惡性(Lown分級>Ⅲ級)。
併發症
頻發的期前收縮(過早搏動)可並發暈厥、心絞痛、心力衰竭等。
疾病診斷
 室性早搏的定位
室性早搏的定位2.室性期前收縮的臨床意義
(1)不具有臨床意義的室性期前收縮:亦稱功能性或良性室性期前收縮多發生在正常健康人一般無症狀或有輕微症狀,血流動力學無障礙也無嚴重後果。
(2)具有臨床意義的室性期前收縮:亦可稱器質性室性期前收縮如下述:
①同時存在心臟病的臨床依據:如各種器質性心臟病,心功能不全心絞痛發作等
②伴有基礎心電圖異常:如心肌缺血,心肌梗死,心肌肥厚或其他心律失常者。
③運動後或心率增快後室性期前收縮增多。
④在40歲以上患者:尤其是男性患者出現頻發的室性期前收縮,可能有潛在的心臟疾病如冠心病、心肌病等
⑤室性期前收縮呈病理性改變:QRS波群有切跡、頓挫或升支與降支有明顯不對稱電壓低至≤1.0mV或時限>0.16s。ST段水平樣壓低,T波與QRS波主波同向或T波對稱倒置呈冠狀T波或尖銳者有Q波的室性期前收縮。
⑥Lown3級以上的室性期前收縮
⑦聯律間期極短型室性期前收縮、多種類型室性期前收縮(同時合併房性交接性期前收縮)雙向型室性期前收縮(多見於洋地黃中毒)。
⑧起源於左心室的室性期前收縮(呈右束支傳導阻滯圖形):大多為器質性起源於右心室的室性期前收縮(呈左束支阻滯圖形)多為功能性
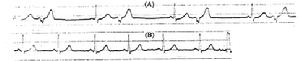 室性期前收縮
室性期前收縮⑩室性期前收縮指數(RR′間期/Q-T間期)<1.0s,或RR′間期<0.43s,容易引起室性心動過速、心室顫動等。
室性期前收縮曾伴有室性心動過速心室顫動發作史者因為在它們的發作間歇期,可見到室性期前收縮該室性期前收縮可能會誘發室性心動過速。
室性期前收縮如伴發在LQTS者
室性期前收縮十分常見單用上述方法判定,有其局限性,不能單純依賴心電圖圖形去分析,必須結合臨床實際才能有的放矢。首先要查清病史,結合臨床症狀、體檢及輔助檢查判定有無器質性心臟病以及藥物或電解質等因素的影響結合上述的分類分級、分型方法進行綜合判斷才能正確地對室性期前收縮進行評價和預後的評估
鑑別診斷
室性期前收縮的診斷並不困難但應與下列心律失常相鑑別。1.室性期前收縮與房性期前收縮伴室內差異性傳導的鑑別兩者鑑別點:
(1)房性期前收縮伴室內差異性傳導時:其寬大畸形的QRS波前有異位房性P′波,P′波與QRS波的方向一致,P′-R間期應大於0.12s;而室性期前收縮與P波無關P波可在室性期前收縮QRS波之前或之後或重疊在QRS-T波群中
(2)房性期前收縮伴室內差異性傳導與室性期前收縮的QRS波起始向量不同:前者與竇性心律相同後者則可不同
(3)房性期前收縮伴室內差異性傳導時:其QRS波畸形寬大的程度與R-P′間期長短有關如R-P′間期長則畸形較輕,若R-P′間期短QRS波群畸形明顯室性期前收縮無此規律。
(4)室性期前收縮的代償間歇常,是完全性的而房性期前收縮伴室內,差異性傳導的代償間歇是不完全性的。
2.室性期前收縮與房室交接區性期前收縮,伴室內差異性傳導的鑑別,當房室交接區期前收縮伴室內,差異性傳導時,如未逆傳到心房則畸形寬大的QRS波前無逆行P′波,此時鑑別有一定困難,下列兩點有利於房室交接區期前收縮伴室內差異性傳導的診斷:
(1)期前收縮聯律間距愈短,QRS波畸形寬大愈明顯。
(2)寬大畸形的QRS波在V1導聯呈三相性。
(3)房室交接區性期前收縮伴室內差異性傳導如逆行至心房產生P-波:P--R間期應<0.12s則可確診。而室性期前收縮無此特點。但是逆行P-波在QRS波後出現,並且連續出現,則認為房室交接區期前收縮伴室內差異性傳導可能性大,但不能完全排除室性期前收縮
3.室性期前收縮伴室性融合波與多源性室性期前收縮鑑別多源性室性期前收縮的特點是:
(1)室性期前收縮的聯律間期不固定
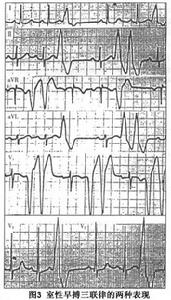 室性期前收縮--表現
室性期前收縮--表現4.心房顫動時伴室內差異性傳導與室性期前收縮的鑑別兩者的鑑別很重要因臨床意義和處理不同如在服用洋地黃過程中前者提示洋地黃的用量還不夠,而後者提示洋地黃過量兩者的鑑別點有:
(1)室性期前收縮聯律間期相等:而心房顫動伴室內差異性傳導是由心房顫動下傳的,通常無固定的間期。
(2)心房顫動伴室內差異性傳導的起始向量與正常QRS波的起始向量相同而室性期前收縮無此規律。
(3)心房顫動伴室內差異性傳導時在V1導聯上常呈現三相型右束支阻滯(呈rSR′型),而室性期前收縮較少見到
(4)心室率緩慢的心房顫動中多出現室性期前收縮,而心室率快的心房顫動中多出現室內差異性傳導
(5)寬大畸形的QRS波與正常QRS波交替出現者為室性期前收縮二聯律特別對期前收縮聯律間期固定者,而室內差異性傳導一般不出現上述規則。
其它輔助檢查:主要依據心電圖檢查。
1.室性期前收縮的典型心電圖特點
(1)提早出現的QRS-T波群:其前沒有和其有關的異位P波
(2)QRS波群寬大畸形:粗鈍或有切跡,時間一般大於或等於0.12s。
(3)T波方向常與QRS波主波方向相反:為繼發性T波改變
(4)有完全性代償間歇
(5)如為同一異位興奮灶引起的室性期前收縮:則室性期前收縮與前一個心搏有固定的聯律間期(配對間期配對時間)
2.對室性期前收縮典型心電圖特點的詳細描述
(1)QRS波:其形態取決於在心室的起源部位和激動在心室的傳導情況,可發生在心室的任何部位QRS波的時限常>0.12s通常不超過0.16s;如>0.16s,則提示為病理性室性期前收縮當發生室性融合波時,其QRS波形態可介於竇性和室性期前收縮QRS波之間
(2)繼發性ST-T改變。
(3)室性期前收縮很少逆傳至心房但在室性期前收縮發出的前後,竇性衝動仍然發出而激動心房。
(4)室性期前收縮的聯律間期:是固定的並可持續多年不變。但在竇性心律不齊時可見到當竇性心律較慢時聯律間期可稍延長,竇性心律稍快時,聯律間期可稍短,這種在同一導聯上聯律間期之差不能大於0.08s
(5)代償間歇:大多數是完全性代償間歇,少數為不完全性代償間歇見於室性期前收縮逆傳到心房使竇房結提前除極重新安排節律時;異位搏動室性期前收縮後以逸搏結束:室性期前收縮阻斷了一個正在進行的文氏周期;在竇性心律不齊心房顫動時發生的室性期前收縮,其代償間歇可為不完全性的;插入性室性期前收縮無代償間歇。
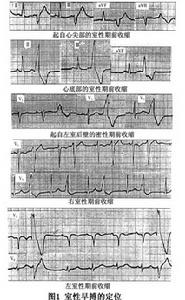
3.室性期前收縮的定位診斷
(1)左心室期前收縮:室性期前收縮QRS主波在ⅠV5導聯向下在Ⅲ、V1導聯向上類似完全性右束支傳導阻滯
(2)右心室期前收縮:室性期前收縮QRS主波在ⅠV5V6導聯向上,在V1、V2導聯向下類似完全性左束支傳導阻滯。
(3)心底部室性期前收縮:室性期前收縮QRS主波在Ⅱ、ⅢaVF導聯均向上,在aVR導聯向下
(4)心尖部室性期前收縮:室性期前收縮QRS主波均向下在aVR導聯向上
4.室性期前收縮的特殊類型
(1)間位性室性期前收縮:間位性室性期前收縮(interpolatedVPBs)亦稱插入性室性期前收縮。心電圖特點:
①提前出現的寬大畸形的QRS-T波插入兩個竇性搏動之間,這兩個竇性搏動之間的距離等於一個竇性心動周期。
②無代償間歇。
③室性期前收縮後的竇性P-R間期正常或延長
④當P-R間期延長時:室性期前收縮後兩個竇性搏動的R-R間期可比一個竇性P-P間期略長。
⑤間位性室性期前收縮可發生在一個竇性心動周期的前半段,也可發生在後半段。在後半段發生也是提前發生的
⑥多發生在竇性心動過緩時
⑦當竇性心律較慢時:亦可以有兩個室性期前收縮插在兩個竇性搏動之間。
(2)室性期前收縮呈規律的聯律出現:如在幾個竇性節律後固定出現一個室性期前收縮稱為期前收縮呈聯律。其聯律間期固定。如每個竇性節律後出現一個室性期前收縮稱為室性期前收縮二聯律如兩個竇性節律後出現一個室性期前收縮,稱為室性期前收縮三聯律以此類推,但必須連續出現3組。室性期前收縮三聯律有兩種表現:
①2個竇性搏動後有1個室性期前收縮:連續3組比較常見(V5導聯)。
②1個竇性搏動後有2個室性期前收縮:連續3組(V1導聯)。
 室性期前收縮的二聯律法則
室性期前收縮的二聯律法則(4)室性期前收縮的反二聯律法則(reversedruleofbigeminy):應稱非慢率性室性期前收縮,很少見。心電圖表現:室性期前收縮的聯律間期不長可很短室性期前收縮的R-R間期不是長的(圖5)。如伴有竇性心律不齊,則室性期前收縮均在短的心動周期後發生。
(5)室性期前收縮連發:是指兩個室性期前收縮連續出現,心電圖上這兩個室性期前收縮的形態可略有不同。若3個室性期前收縮連續發生則稱為短陣室性心動過速(非持續性室性心動過速)
(6)R-on-T現象(R-on-T綜合徵):發生於收縮期較早的室性期前收縮出現在前一心動周期的T波上在T波波峰或前支或後支,是發生在心室復極不完全,心室處於易反覆激動的易損期可分為A型和B型兩種類型。
①A型R-on-T綜合徵:為室性期前收縮聯律間期縮短,而室性期前收縮前竇性搏動的Q-T間期正常室性期前收縮的聯律間期與Q-T間期兩者之比>1時,R-on-T室性期前收縮單發,兩者之比若<1時則室性期前收縮可呈多發形成短陣室性心動過。
②B型R-on-T綜合徵:為Q-T間期延長而聯律間期相等時易發生心電圖表現發生在Q-T間期延長的基礎上,出現較早的室性期前收縮R-on-T可引起短暫的陣發性室性心動過速,亦易引起長聯律間期、二聯律三聯律、雙向性室性期前收縮尖端扭轉型室性心動過速心室撲動、心室顫動等也有發生猝死者。
(7)舒張晚期室性期前收縮與R-on-P現象:室性期前收縮發生在舒張晚期。竇房結衝動已傳至心房出現P波心電圖表現為在P波後面緊跟一個寬大畸形的QRS波P-R間期<0.12s,稱舒張晚期室性期前收縮(end-diastolicVPBs)如果QRS波落在P波上支峰上或下支則稱R-on-P現象,也稱為舒張晚期室性期前收縮
(8)多源性室性期前收縮(multifocalVPBs):是指2個或2個以上的心室異位起搏點引起的室性期前收縮心電圖特點:
①在同一導聯中有2個或2個以上的QRS波群形態不同的室性期前收縮
②聯律間期不固定
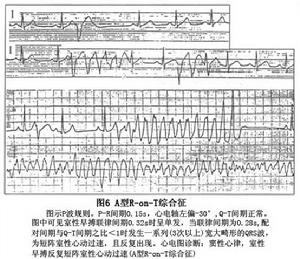 室性期前收縮
室性期前收縮(9)多形性室性期前收縮:是指在同一導聯中所出現的室性期前收縮其QRS波振幅、形態互不相同但聯律間期相同。多形性室性期前收縮的臨床意義與多源性室性期前收縮相似。室性期前收縮伴室內差異性傳導:時相性室內差異性傳導也可發生在室性期前收縮但較少見。室性期前收縮來自同一異位起搏點,其形態應是相同的,但在某些情況時,同一起搏點的一個室性期前收縮其QRS波更寬大ST-T波改變更明顯或QRS波畸形的程度只是稍明顯或畸形減輕其形態不同於其他室性期前收縮
(11)隱匿性室性期前收縮:
①隱匿性室性期前收縮二聯律:心電圖特點為:室性期前收縮的聯律間期固定;兩個顯性室性期前收縮之間的竇性搏動數目呈現奇數分布,如35,79,11等即其數目總是2n 1的規律,n可為0和任何正整數,代表隱匿性室性期前收縮二聯律中隱匿性室性期前收縮的數目無隱匿性室性期前收縮,顯性室性期前收縮之間僅夾著1個(2×0+1)竇性搏動,即為通常的室性期前收縮二聯律;有一次隱匿性衝動,2個顯性室性期前收縮間的竇性搏動數為3(2×1+1);連續2次隱匿性衝動2個顯性室性期前收縮間的竇性搏動數目為5(2×2+1),余可類推。如既往心電圖曾描記到顯性室性期前收縮二聯律,則診斷更為肯定(圖13)。
②隱匿性室性期前收縮三聯律:心電圖特點:A.室性期前收縮的聯律間期固定;B.2個顯性室性期前收縮之間夾有的室性搏動為2581114等。則其數目總是3n+2。n代表隱匿性室性期前收縮三聯律中隱匿性室性期前收縮的數目;C.如患者既往曾有顯性室性期前收縮三聯律史,則診斷可更為肯定(圖14)
隱匿性室性期前收縮二聯律、三聯律大多見於器質性心臟病、心肌嚴重缺血損傷和洋地黃中毒等患者。隱匿性室性期前收縮三聯律與二聯律相似,主要是間歇性的傳出阻滯的存在把顯性室性期前收縮三聯律掩蓋了其他尚可出現隱匿性插入性室性期前收縮二聯律、三聯律,隱匿性多源性室性期前收縮二聯律等其特點與上述類似。
(12)極短聯律間期型室性期前收縮:此類室性期前收縮均呈現正常的Q-T間期、極短聯律間期R-on-T現象聯律間期最短為240ms,最長僅300ms,通常為280ms。室性期前收縮大多發生在前一心動周期的T波前支、頂峰或後支,少數可發生在ST段與T波的連線處。其很易誘發極短聯律間期型多形性室性心動過速或心室顫動此型室性期前收縮多發生在無器質性心臟病的患者,其病死率極高。
(13)特遲型室性期前收縮:見於緩慢性心律如竇性心動過緩或逸搏心律以特長聯律間期為主要特徵診斷以≥0.80s聯律間期為標準最長為1.15s但個別可達1.32s。此類室性期前收縮的頻率<75次/min,已屬於室性期前收縮與室性逸搏之間的加速性室性逸搏心律範疇但由於基礎心律過慢逸搏即變為相對期前收縮逸搏頻率可因起源點和個體不同而有差異但也無絕對界線,故診斷只能在與主導節律的比較中確定凡頻率快於主導節律者即可以除外被動異位節律而確定為室性期前收縮
(14)聯律間期遞增型室性期前收縮(聯律間期文氏型室性期前收縮):心電圖表現為在室性期前收縮二聯律時,其聯律間期逐漸遞增(即逐漸延長),繼以室性期前收縮消失如此周而復始。可呈各種傳導比例。例如:傳導比例5∶4即為5次竇性搏動,只有4次折返性室性期前收縮,此時室性期前收縮的聯律間期逐漸延長,第5次竇性搏動後無折返性室性期前收縮發生,即脫漏1次室性期前收縮,之後又重新開始文氏周期,這樣可見2個竇性搏動連續出現(圖17)
(15)室性期前收縮伴折返徑路內A型交替性文氏周期:亦稱聯律間期呈A型交替性文氏型室性期前收縮(圖18)
(16)聯律間期遞減型室性期前收縮(聯律間期反文氏型室性期前收縮):亦稱室性期前收縮折返徑路中的反文氏現象(逆轉型文氏現象)反文氏現象發生於室性期前收縮的折返徑路中時,可使折返傳導時間逐漸加快直至折返中斷。室性期前收縮的聯律間期逐漸縮短直至無期前收縮出現或連續2次室性期前收縮出現而結束反文氏周期的周期性變化。
心電圖診斷要點:
①證明室性期前收縮系折返型期前收縮。
②室性期前收縮的聯律間期:呈進行性縮短直至無期前收縮出現或以反覆心搏的形式而結束周期
③室性期前收縮間距呈進行性縮短:但縮短細微長期前收縮間距大於短期前收縮間距2倍,且期前收縮間距變化與基本心搏周期有關。並受聯律間期的影響
 室性期前收縮--文氏橋震盪器
室性期前收縮--文氏橋震盪器A.並行心律長異位搏動後的第1個期前收縮的聯律間期較長且常不等
B.並行心律長異位搏動間期常小於短異位搏動間期2倍
C.並行心律室性期前收縮間距縮短較為顯著。
D.並行心律室性期前收縮間距與竇性周期的變動無關
E.並行心律室性期前收縮間距不受配對間期的影響:折返徑路中出現反文氏現象常是一種暫時的心電圖表現。
(17)室性期前收縮折返徑路內B型交替性文氏周期:亦稱聯律間期呈B型交替性文氏型室性期前收縮(圖20)
(18)室性期前收縮折返徑路中的雙徑路傳導的4種表現:
①室性期前收縮二聯律(單源性室性期前收縮):聯律間期呈長短交替出現,亦稱聯律間期長短交替型室性期前收縮。
②室性期前收縮二三聯律聯律間期呈短-短-長交替或與短-長-長交替。
③聯律間期呈長短不規則交替的室性期前收縮:目前認為折返激動是引起期前收縮的主要原因絕大多數期前收縮有固定的聯律間期少數可出現折返徑路中的文氏、交替性文氏或反文氏現象而使聯律間期出現有規律變化本型室性期前收縮聯律間期不規則很少見。此實與折返徑路中的雙徑路傳導不規則有關。
④室性期前收縮的QRS呈現兩種形態交替出現聯律間期相等:此系多形性室性期前收縮表現為房室交接區兩條徑路(分別稱AB徑路)的不應期及折返速度相同從而使聯律間期相等同時A、B徑路存在交替性2∶1傳導阻滯,當衝動通過A徑路時B徑路阻滯;當下一次衝動通過B徑路時A徑路阻滯,故兩種形態的室性期前收縮交替出現此外兩條徑路也必須存在單向性傳入阻滯。否則衝動從A徑路(或B徑路)通過時,則可從對側進入B徑路(或A徑路)使之持續處於不應期,心電圖此時只能表現一種形態的室性期前收縮可見於洋地黃中毒。
(19)室性期前收縮後的心電圖變化:室性期前收縮與房性、交接性期前收縮的特點類似在期前收縮後可以引起期前收縮後的基本心搏(多為竇性心律)在起源傳導興奮上的異常期前收縮後變化主要是指期前收縮後第一個基本心搏的P波P-R間期QRS波形態、時限及ST-T發生改變少數情況下,其影響可達期前收縮後的第2個或若干個心動周期發生變化(通常最多為3個)。
(20)室性期前收縮QRS波群正常化:是指室性期前收縮的QRS-T波群在某些情況下。反而與正常竇性QRS-T波群相似;或當有束支傳導阻滯時的QRS-T波群寬度減小,接近正常竇性QRS-T波群或完全正常(圖27)
(21)室性期前收縮伴逆行性室房傳導及反覆搏動:室性期前收縮伴逆行性室房傳導的發生率實際上遠比臨床體表心電圖的發現率要高,因為其很可能被寬大畸形的QRS-T波所掩蓋在心電圖上見到的室性期前收縮伴不完全性代償間歇,實為室性期前收縮室房傳導逆傳入竇房結所致心電圖表現:在室性期前收縮QRS波後可見一逆行P-波R′-P-間期通常不超過0.20s。
(22)有Q波的室性期前收縮:異位起搏點不論是發生在右心室或左心室,所產生的室性期前收縮均無Q波。如果出現Q波則提示伴有心肌梗死,但心電圖表現QRS波必須呈現QR型qR型qRs型,而不呈現QS型(aVR導聯除外)。有Q波的室性期前收縮與心肌梗死的部位相關。
(23)頻率依賴性室性期前收縮:某些室性期前收縮的發生與基本心律的頻率變化有關有以下兩類:
①快頻率依賴型室性期前收縮:當基本心率加快至一定的臨界頻率時即出現室性期前收縮或室性期前收縮的數目顯著增多。當心室率減慢時室性期前收縮數目顯著減少或消失。日間室性期前收縮數目占絕大多數夜間室性期前收縮數目分布稀疏基本心律的頻率可為竇性心動過速房性心動過速心房撲動或心房顫動。快心率依賴型室性期前收縮的發生機制可能與血中兒茶酚胺及腎上腺素分泌增多有關、
②慢頻率依賴型室性期前收縮:又稱慢心率依賴型室性期前收縮,或繼發性室性期前收縮它出現於長的心室間歇(RR間期)之後。見於二度房室傳導阻滯、竇性心律不齊的慢相、心房顫動出現的長間歇後等而室性期前收縮又產生長的間歇(完全性代償間歇),為下一次室性期前收縮的形成創造了條件。
疾病治療
 普羅帕酮
普羅帕酮1.室性期前收縮的治療對策
(1)無器質性心臟病、無明顯症狀者不必用藥應向患者解釋清楚。
(2)無器質性心臟病有症狀而影響工作和生活者,可先用鎮靜劑,無效時可選用美西律(慢心律)、普羅帕酮;心率偏快血壓偏高者可用β受體阻滯藥。
(3)有器質性心臟病伴輕度心功能不全者:原則上只處理基礎心臟病不必用針對室性期前收縮的藥物如室性期前收縮引起明顯症狀者則參考用藥
(4)有器質性心臟病並有較重的心功能不全:尤其是成對或成串的室性期前收縮患者宜選用胺碘酮利多卡因美西律(慢心律),其次才選用普羅帕酮,莫雷西嗪(乙嗎噻嗪)奎尼丁,普魯卡因胺等以上藥物無效時可短期慎用丙吡胺或阿普林定緊急情況下可靜脈給藥,必要時聯合用藥。
(5)急性心肌梗死早期出現的室性期前收縮:宜靜脈使用胺碘酮利多卡因無效者用普魯卡因胺等急性心肌梗死後期及陳舊性心肌梗死出現的室性期前收縮,用藥宜首選β受體阻滯藥和胺碘酮
(6)室性期前收縮伴發於心力衰竭低血鉀、洋地黃中毒、感染肺心病等情況時,應先治療上述病因
(7)曾有室性心動過速心室顫動發作史或在室性心動過速發作間歇期時的室性期前收縮(大多為R-on-T型室性期前收縮)),應選用曾對室性心動過速有效的藥物來治療室性期前收縮
無論何種期前收縮,有特定病因者在去除病因後期前收縮即可消失不宜盲目使用抗心律失常藥。對較頑固的期前收縮,治療時不宜以期前收縮完全消失為終點只要控制到臨床症狀明顯減輕或消失,預後好轉就可以。近年來隨著循證醫學的發展。對有器質性心臟病的心律失常,尤其是冠心病和心力衰竭患者主張選用Ⅱ類的β受體阻滯藥和Ⅲ類的胺碘酮、索他洛爾儘量避免使用ⅠA類(奎尼丁、普魯卡因胺、丙吡胺等)和ⅠC類(恩卡尼氟卡尼甚至普羅帕酮)等藥物。
2.治療室性期前收縮的具體用藥方法
(1)緊急處理(預防心源性猝死):在急性心肌梗死或任何有急性心臟病時伴有的室性期前收縮,急性心肌缺血再灌注性心律失常、嚴重心力衰竭、心肺復甦後存在的室性期前收縮及其他緊急情況(如嚴重呼吸衰竭伴低氧血症嚴重酸鹼平衡紊亂等特別是對Lown3級以上的室性期前收縮聯律間期極短的室性期前收縮,以及各種室性心動過速發作間歇期時的室性期前收縮伴有Q-T間期延長的室性期前收縮,有心室顫動室性心動過速發作史的室性期前收縮等),均應緊急處理以預防惡性的室性心動過速心室顫動猝死的發生。
①胺碘酮:心肌梗死近期出現的室性期前收縮或短陣室性心動過速其藥物治療的目的在於降低心源性猝死的發生率。多項循證醫學試驗結果顯示:A.心肌梗死後如預防性套用Ⅰ類抗心律失常藥發現能顯著地增加死亡率而恩卡尼(英卡胺)氟卡尼、莫雷西嗪(乙嗎噻嗪)無預防上述情況患者心源性猝死率。幾項大樣本試驗結果顯示胺碘酮能降低心肌梗死總體死亡率心源性死亡,發生率及猝死發生率分別為21%、21%和138%。B.充血性心力衰竭預防性使用抗心律失常藥物的大型臨床試驗證實胺碘酮可使心功能不全患者的總體死亡率下降13%而心律失常性死亡率和猝死率下降29%並且胺碘酮的作用並不受射血分數、心功能以及是否存在無症狀性心律失常等因素的影響因此胺碘酮對這一類患者由於能降低猝死發生率,同時對其他心律失常也有抑制作用,且對總體死亡率無負性影響。是一相對安全有效的藥物現已被列為首選藥物。用藥時以150~300mg(5mg/kg)加入5%葡萄糖液20ml中緩慢靜脈推注,或按5mg/kg劑量加入5%葡萄糖液250ml中在20min~2h內滴入以後按15mg/(kg·d)靜脈滴注為維持量,共用1~2天,同時口服胺碘酮200mg3次/d連續服用1周后減量至200mg,2次/d服,連續服用1周后減量至200mg,1次/d;或1周服5天每天服200mg停2天再服,作為維持量
②利多卡因:既往曾主張對擬診或確診為急性心肌梗死的病人常規預防性套用利多卡因。對四項隨機性研究證明,預防性套用利多卡因可使心室顫動的發生率降低33%,但死亡率並不降低可能是由於致命性心動過緩和心臟停搏所致現在的急性心肌梗死,治療方案中已基本廢棄,預防性套用利多卡因,因為受益與風險比不能得到改善。但對監護條件不嚴密,發生心室顫動後不能立即除顫,或沒有設定電除顫器的醫療單位,預防性套用利多卡因的受益與風險比,可能改善即使如此大於70歲的病人,易發生毒性反應超過6h入院的病人,很少發生心室顫動這兩類患者,預防性套用利多卡因的風險,可能抵消或超過其益處。
在11種由各種原因引起的室性心動過速中有7種對利多卡因的治療有明顯效果或少數、個別有效對室性心動過速間歇期相同的室性期前收縮的處理對室性心動,過速有效的藥物原則上對間歇期的室性期前收縮也有效。
以50~100mg(1~1.5mg/kg)劑量的利多卡因稀釋後,靜脈推注如無效可每隔5~10min重複1次直至期前收縮消失或在1h內總量不超過300mg。有效後改以1~4mg/min速度靜脈滴注維持24~72h,穩定後可改口服美西律(慢心律)等。
③β受體阻滯藥:對沒有血流動力學改變和房室傳導阻滯的急性心肌梗死病人,常規使用β受體阻滯藥可降低早期心室顫動的發生率可用普萘洛爾阿替洛爾美托洛爾(美多心安)納多洛爾等。
④維拉帕米(異搏定):對特發性室性心動過速及極短聯律間期型室性心動過速有顯著效果,並對間歇期出現的室性期前收縮尤其是極短聯律間期型室性期前收縮也有明顯的療效,並可明顯減少其猝死發生率需要長期不間斷服用以5mg劑量加入5%葡萄糖液20ml中靜脈緩慢推注(10min),注射10min後無效可追加5mg總量不超過20mg為宜可口服40~80mg2~3次/d。
⑤其他藥物:上述藥物無效時可考慮試用下列藥物
A.普羅帕酮:以70mg(1~1.5mg/kg))稀釋後緩慢靜脈推注無效時10~20min後追加70mg以1~2mg/min速度靜脈滴注維持,逐漸換用口服普魯帕酮
B.普魯卡因胺:首劑200mg加入5%葡萄糖液20ml中在10min左右的時間緩慢靜脈推注無效者每隔20min重複使用200mg總量不超過1000mg。亦可將500mg溶於5%~10%葡萄糖液中1h內滴完無效者1h後再給1次每天總量不超過2g
C.苯妥英鈉:主要用於洋地黃中毒時的心律失常。250mg(5mg/kg)加注射用水20ml以慢於50mg/min速度緩慢靜脈推注達到治療效果或出現中毒症狀時應立即停止注射一般5~10min內起作用若無效每隔15min重複使用100mg,總量不超過500mg。本藥屬強鹼性,對靜脈有刺激切勿外漏
 硫酸鎂
硫酸鎂(2)非緊急處理(緩解症狀的藥物治療):
①β受體阻滯藥:常作為首選藥物尤其適用於交感神經興奮或兒茶酚胺過多、運動引起的心肌缺血導致的室性期前收縮及發生於心肌急性缺血、嗜鉻細胞瘤二尖瓣脫垂及肥厚型心肌病時的室性期前收縮。常用口服劑量為普萘洛爾(心得安)30~100mg/d,分3~4次服;阿替洛爾(氨醯心安)25~50mg/d分2次或3次服用;美托洛爾(倍他樂克)25~75mg/d,分2~3次服用可使心率減慢如心率<55次/min應減量至停藥。長期使用β受體阻滯藥時不應突然停藥,以免產生停藥綜合徵。因系緩解症狀通常不需用靜脈注射方法
③鈣拮抗劑:維拉帕米(異搏定)40~80mg/次,1~3次/d,有一定療效,但不理想地爾硫卓30mg/次3次/d,口服效果不佳
④美西律(慢心律):口服劑量每次100~200mg,每8小時服1次,有一定療效。較常見的不良反應主要有兩類:A.神經系統症狀:如嗜睡、暈眩精神混亂感覺異常震顫、復視和眼球震顫等;B.消化系統症狀:如噁心、嘔吐、消化不良等經對症處理,可繼續服藥。在一般治療劑量時很少發生心臟的副作用,如嚴重心動過緩、低血壓等偶見皮疹、血小板減少肝炎和血中抗核抗體陽性等副作用與套用劑量有關上述劑量經臨床實踐認為是安全的
⑤普羅帕酮(心律平):口服劑量100~200mg,每8小時服1次。應注意隨著劑量的增加血藥濃度呈非線性上升,容易出現副作用故用量須穩妥掌握在有心力衰竭低血壓傳導阻滯或嚴重心肌損害時宜減量、或慎用、禁用。不良反應有胃腸道功能紊亂(如噁心嘔吐)和嗅覺或味覺改變。也可出現口乾、頭痛、疲乏無力頭暈和視力模糊該藥有致心律失常作用可導致房室傳導阻滯、竇性停搏、室內傳導阻滯,加重室性心律失常和心力衰竭,但這種致心律失常作用口服者較靜脈內給藥者少見,程度也較輕。
⑥胺碘酮:當上述藥物未能緩解症狀時則可用胺碘酮治療口服200mg,3次/d連續服1周后減量至200mg,2次/d連續服1周后減量至200mg,1次/d,或1周服5天每天服200mg停2天再服作為維持量
(3)射頻消融治療:對藥物治療無效的頑固性室性期前收縮症狀明顯者可考慮套用此方法治療。
預防預後
預防
1.積極治療原發病消除期前收縮的原因,如糾正電解質紊亂改善心肌供血改善心臟功能等;預防外感;正確按時服藥。
2.避免精神緊張,保持精神樂觀情緒穩定;起居有常勿過勞;戒菸酒減少本病的誘發因素;飲食有節少食肥甘厚膩的食品
3.積極進行體育鍛鍊控制體重。
預後
室性期前收縮大量出現可見於器質性心臟病患者,也可見於無器質性心臟病的健康人。其預後決定於產生室早的基本原因心臟病變的程度,全身情況及室早出現的頻率和性質,這些因素的不同,室早的預後差別較大,從僅有輕微心悸症狀,到發生猝死大多數功能性室,早無基礎心臟病,也無臨床症狀不需治療預後良好,業已證明室早是預測,惡性心律失常和冠心病死亡率的獨立,預測指標器質性室早最重要的是,增大心臟性猝死的危險性。因此對冠心病急性心肌梗死、心肌病充血性心力衰竭等出現的室早應積極控制,以預防致命性室性心律失常的發生減低猝死的危險。
認識循環系統及其疾病
| 循環系統包括心臟、血管和調節血液循環的神經體液裝置,是人體最重要的系統之一,也是很多常見病多發病容易出現的系統。認識循環系統及其疾病,促進健康改善生活。 |