簡介
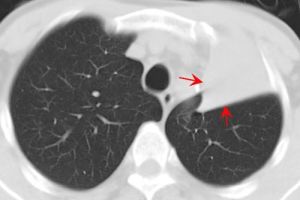 肺不張
肺不張表面活性物質是一種磷脂脂蛋白混合物,覆蓋於肺泡表面,具有降低表面張力,維持肺泡穩定的作用。產生表面活性物質的肺泡細胞的損傷,血漿蛋白滲出,炎症介質的存在以及表面活性物質混有聚合纖維蛋白(見於透明膜形成過程中)等均可影響表面活性物質的產生和作用。上述因素在氧中毒,肺水腫,成人和新生兒呼吸窘迫綜合徵,肺栓塞,全身麻醉或機械通氣等情況下促使肺不張發生。
急性大面積肺不張常為手術後併發症,發生於上腹部手術,肺切除,體外循環心臟手術(與低溫和靜脈內心臟麻痹劑造成內皮細胞損傷有關)。大劑量阿片或鎮靜劑,以及麻醉期間高濃度氧吸入,敷料包紮過緊,腹脹以及身體不活動,使胸廓呼吸活動受限,橫膈抬高,支氣管粘稠分泌物積聚以及抑制咳嗽反射亦有利於肺不張發生。中樞神經系統抑制性疾病,胸廓異常,疼痛和肌肉痙攣和神經肌肉疾病可引起呼吸變淺,從而影響咳嗽和排痰,導致肺不張。糖尿病酮症酸中毒時的血液高滲性亦為致病因素,可能與氣道分泌物粘稠增加,導致粘液嵌塞有關。
中葉綜合徵系一種慢性肺不張類型,往往系由於中葉支氣管受周圍淋巴結壓迫或支氣管內阻塞所引起。可發生急性肺炎且消退緩慢而不完全,但中葉綜合徵的支氣管鏡檢查可無異常發現;肺不張的原因可用右中葉支氣管狹長以及側支通氣無效來解釋。支氣管部分阻塞伴感染則導致慢性肺不張,並因分泌物引流不暢,最終導致慢性肺部炎症。
病因
 肺不張
肺不張1、外力壓迫肺實質或支氣管受壓迫,可以有下列四種情況。
(1)胸廓運動障礙:神經、肌肉和骨骼的異常,如腦性癱瘓、脊髓灰質炎、多發性神經根炎、脊椎肌肉萎縮、重症肌無力及骨骼畸形(佝僂病、漏斗胸、脊柱側彎)等。北京以多發性神經根炎為最常見。
(2)膈肌運動障礙:由於膈神經麻痹或腹腔內壓力增高。常為各種原因引起的大量腹水所致。
(3)肺膨脹受限制:由於胸腔內負壓減低或壓力增高,如胸腔內積液、積氣、膿胸、血胸、乳糜胸、張力性氣胸、膈疝、腫瘤及心臟增大等。
(4)支氣管受外力壓迫:由於腫大的淋巴結、腫瘤或囊腫的壓迫,支氣管管腔堵塞,空氣不能進入肺組織。擴大的左心房及肺動脈可壓迫左總支氣管導致左肺不張。北京兒童醫院常見病例屬於腫瘤型支氣管淋巴結結核引起的肺不張;還曾見2例高位室間隔缺損的患兒,其左室血直接經缺損入肺動脈,以致肺動脈擴大,壓迫左總支氣管,引起全左肺不張。
2、支氣管或細支氣管內的梗阻支氣管內腔被阻塞,可有下列幾種情況:(1)異物:異物堵塞支氣管或細支氣管引起大葉性或肺段性肺不張。偶有異物堵塞氣管或主支氣管引起雙側或一側肺不張。
(2)支氣管病變:支氣管黏膜下結核、結核病肉芽組織,白喉偽膜延及氣管及支氣管。
(3)支氣管壁痙攣及管腔內粘稠分泌物堵塞:嬰兒的呼吸道較狹小,容易被阻塞。患肺部炎症性疾病如肺炎、支氣管炎、百日咳、麻疹等及患支氣管哮喘時,支氣管黏膜腫脹,平滑肌痙攣,粘稠分泌物可阻塞呼吸道引起肺不張。此類病因多見於冬春季,故肺不張的發病也以寒冷季節為多。止咳藥如阿片、阿托品等既能減少自然的咳嗽,又能使分泌物變稠,都可增加梗阻,故不可濫用。
脊髓灰質炎或其他原因引起的膈肌及胸部肌肉張力低下甚或麻痹時,支氣管分泌物不易咳出。在胸部手術進行較長時間的全身麻醉、深麻醉或外傷性休克的情況下,由於刺激引起支氣管痙攣,加以支氣管分泌物本來有所增加,如咳嗽反射遭受抑制或消失,分泌物更易堵塞管腔,引起肺不張。
毛細支氣管炎、間質性肺炎及支氣管哮喘時,常引起多數細支氣管的梗阻。初期表現為梗阻性肺氣腫,其後則一部分完全梗阻,形成肺不張,與肺氣腫同時存在。
根據支氣管鏡直接檢查的結果,可以闡明梗阻性肺不張的形成。
3、非阻塞性肺不張除以上兩類外,近年來對非阻塞性肺不張越加重視,其主要原因為:(1)表面活性物質(surfactant)缺乏:肺表面活性物質由Ⅱ型肺泡上皮細胞生成,是一種磷脂蛋白質複合物,起主要作用的是二棕擱醯卵磷脂。表面活性物質襯覆在肺泡內面,具有降低肺泡的氣-液交界面表面張力的作用,有穩定肺泡防止肺泡萎陷的功能,如果表面活性物質缺乏則肺泡表面張力增大,肺泡回縮力增加,肺泡即萎陷,造成很多處微型肺不張(microatelectasis)。肺表面活性物質缺乏可見於:①早產兒肺發育不成熟;②支氣管肺炎特別是病毒肺炎致表面活性物質生成減少;③創傷、休克等初期發生過度換氣,迅速消耗了表面活性物質;④吸入毒氣或肺水腫等使表面活性物質破壞及變性。正常肺的表面張力為6達因/cm,而表面活性物質缺乏時,呼吸窘迫症嬰兒的表面張力可達23達因/cm。
(2)另一種非阻塞性肺不張可能與肺終末氣道神經肌肉結構有關:不少學者證實,遠離氣道直到肺泡管及肺泡囊有一種肌彈力纖維,系平滑肌和彈力纖維交織在一起,受植物神經控制。當劇痛如肋骨骨折及手術時,或支氣管受強烈刺激如行支氣管造影時,肌彈力纖維收縮可造成肺不張,特別是大片肺萎陷。
(3)呼吸過淺:如手術後及套用嗎啡,或昏迷與極度衰弱的病人均可見呼吸淺表。當肺內壓力減低到不足以抗拒局部表面張力時,就可逐漸引起肺泡關閉與肺不張。鼓勵手術後病人深呼吸可防止肺泡關閉,或可使因呼吸表淺而關閉的肺泡重新開放。
總之,肺不張在小兒發病數較高,其病因以毛細支氣管炎、支氣管炎、哮喘、支氣管淋巴結結核、多發性神經根炎、支氣管異物及手術後較多見。此外,還可見於吸入性肺炎、支氣管擴張、顱內出血、心內膜彈力纖維增生症、先天性心臟病、腫瘤等。
病理
支氣管突發阻塞後,周圍肺泡內氣體經肺泡毛細血管血液循環吸收,在數小時內形成肺無氣狀態和肺組織收縮。在無感染情況下,肺臟可完全收縮和萎陷。早期階段,血液灌流經過無氣的肺組織,結果造成動脈低氧血症。毛細血管和組織缺氧導致液體滲漏和肺水腫;肺泡腔內充滿分泌物和細胞,使不張的肺不能完全萎陷。雖然未受損害的周圍肺組織膨脹可部分代償肺容積的縮小,但在大面積肺不張時,還有橫膈抬高,胸壁扁平,心臟和縱隔移向患側。
多種刺激可影響呼吸中樞和大腦皮層而產生氣急。當大面積肺不張引起PaO2明顯降低時,這種刺激則來自化學感受器;當肺內氣體減少,肺順應性降低(僵硬),呼吸功增加時,刺激則來自肺和呼吸肌感受器。在肺不張發生的最初24小時或以後,PaO2可有所改善,可能因為不張部位血流減少。由於其餘正常肺實質換氣增加,因此PaCO2往往正常或有所降低。
如果支氣管阻塞得以緩解,氣體重新進入病變部位,並發的感染消散,肺組織最終可恢復正常。恢復時間則取決於感染程度。如果阻塞持續且存在感染,則局部無氣和無血流可導致纖維化和支氣管擴張。
即使沒有氣道阻塞,但肺泡表面張力改變,肺泡容積縮小,以及氣道-胸腔壓力關係的改變,均可引起局部換氣不足和小範圍片狀肺不張或瀰漫性微小肺不張,造成輕至重度氣體交換障礙。加速性肺不張發生於軍事飛行員,因為當高加速壓力時使下垂氣道持續關閉,肺泡記憶體留的氣體被吸收而發生肺不張。
症狀
1、症狀及體徵由於病因及範圍大小不同,症狀也不同。今按不同範圍的肺不張分別敘述如下。
(1)一側或雙側肺不張:常由多種原因,如胸肌、膈肌麻痹,咳嗽反射消失及支氣管內分泌物梗阻等綜合而發生一側或雙側的肺不張。起病很急,呼吸極為困難,年長兒能自訴胸痛和心悸,可有高熱,脈速及發紺。發生於手術後者,多在術後24小時內發生。明顯的胸部體徵如下:①同側胸廓較扁平,呼吸運動受限制。②氣管及心尖搏動偏向病側。③叩診時有輕微濁音,但在左側可被上升的胃所遮蔽。④呼吸音微弱或消失。⑤膈肌移高。
(2)大葉性肺不張:起病較慢,呼吸困難也較少見。體徵近似全側肺不張,但程度較輕,可隨不張的肺葉而有所不同。上肺葉不張時,氣管移至病側而心臟不移位,叩診濁音也僅限於前胸;下葉不張時,氣管不移位而心臟移向病側,叩診濁音位於背部近脊椎處;中葉不張時,體徵較少,難於查出。由於鄰區代償性肺氣腫,叩診濁音往往不明顯。
(3)肺段不張:臨床症狀極少,不易察覺。肺不張可發生於任何肺葉或肺段,但以左上葉最為少見,只有先天性心臟病時擴大的左肺動脈壓迫左上葉支氣管可引起左上葉肺不張。小兒肺不張最常見於兩肺下葉及右肺中葉;下呼吸道感染時肺不張多見於左下葉及右中葉;結核性腫大淋巴結多引起右上及右中葉不張。"中葉綜合徵"(middlelobesyndrome)指由於結核、炎症、哮喘或腫瘤引起的中葉不張,長期不消失,反覆感染,最後可發展為支氣管擴張。
2、肺功能檢查可見肺容量減少,肺順應性下降,通氣/血流比率異常以及程度輕重不等的動靜脈分流,低氧血症等。
3、X線檢查X線特點為均勻緻密陰影,占據一側胸部、一葉或肺段。陰影無結構,肺紋理消失及肺葉體積縮小。一側或大片肺不張時可見肋間變窄、胸腔縮小。陰影位置隨各肺葉肺不張的部位而異。下葉肺不張在正面胸片中成三角形陰影,位於脊柱與膈肌之間,在側片中則靠近後胸壁。若繫上葉肺不張,則正面、側面影均呈楔形,其尖端向下並指向肺門。若系右側中葉的肺不張,其正面陰影呈三角形,底部位於心影的右緣,尖端指向外側;其側影為一楔形,底部近前胸壁,位於膈肌之上,尖端向後及向上。在幼嬰時期,除代償性肺氣腫之外,其他代償現象如氣管與心臟移位及膈肌上升,可暫不出現,直至肺不張持續較久後才發生。但由於表面活性物質不足造成的微型肺不張,肺多呈毛玻璃狀陰影,X線表現與小葉肺炎無異。4、病程梗阻性肺不張可以短暫或持久。肺炎、毛細支氣管炎、哮喘及支氣管炎所致粘液栓塞或黏膜水腫而形成的肺不張,時間較短,消炎去腫後即易消失。由於結核病或未取出的異物時,肺不張可較持久。雙側或大面積肺不張常迅速死亡,應立即用支氣管鏡吸出堵塞物,並進行人工呼吸搶救才可存活。
臨床診斷
肺不張診斷主要靠胸部影像學檢查、病因,診斷需結合病史。肺不張的X線表現分直接X線徵象和間接X線徵象兩種。
肺不張的直接X線徵象
不張的肺組織透亮度降低,均勻性密度增高,恢復期或伴有支氣管擴張時可密度不均(囊狀透亮區)。不同程度的體積縮小,亞段及以下的肺不張可因有其他側枝的通氣而體積縮小不明顯。葉段性肺不張一般呈鈍三角形,寬而純的面朝向肋膈胸膜面,尖端指向肺門,有扇形、三角形、帶狀、圓形等。
肺不張的間接X線徵象
葉間裂向不張的肺側移位,如右肺橫裂葉間胸膜移位,兩側的斜裂葉間胸膜移位等;由於肺體積縮小,病變區的支氣管與血管紋理聚攏,而鄰近肺代償性膨脹,指使血管紋理稀疏,並向不張的肺葉弓形移位;肺門陰影向不張的肺葉移位;肺門陰影縮小和消失,並且與肺不張的緻密影相隔合;縱隔、心臟、氣管向患側移位,特別是全肺不張時明顯,有時健側肺疝移向患側,而出現縱隔疝;橫膈肌升高,胸廓縮小,肋間隙變窄。
疾病治療
急性肺不張
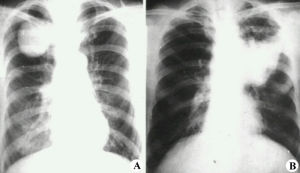 肺不張
肺不張應消除造成急性肺不張(包括手術後急性大範圍肺不張)的病因。如懷疑為機械性阻塞,咳嗽,吸引或24小時積極的呼吸和物理治療措施(包括PEEP或CPAP)可緩解病情。如上述措施無效,或病人不能配合作上述治療措施,即應作纖維支氣管鏡檢查。如果確定為支氣管阻塞,應針對阻塞和通常伴有的感染進行處理。通常可借支氣管鏡清除粘液栓或稠厚分泌物,使不張的肺得以重新充氣。不過前述積極的胸部理療和其他措施仍需繼續進行。如疑為異物吸入,應立即作支氣管鏡檢查,而摘取異物可能需採用硬質支氣管鏡。
確診為肺不張的病人應採取使患側處於最高位的體位,以有利引流(體位引流);進行適當物理治療;以及鼓勵咳嗽。應鼓勵病人繼續翻身和作深呼吸。經常(每1~2小時)指導使用IPPB或肺量計以保證深呼吸。
如果肺不張發生於醫院外以及懷疑有感染,則開始時即應經驗性給予廣譜抗生素(如氨苄青黴素500mg口服,或1.0g注射,每6小時1次;兒童可按每日50~100mg/kg體重,每6~8小時用藥1次)。如系住院病人,且病情嚴重,則應根據該醫院常見病原菌和藥敏檢測給予抗生素治療。
對老年人以及嚴重腎臟或肝臟損害的病人,抗生素的劑量需加以調整。如果隨後從痰液或支氣管分泌液中分離出具體致病菌,則可據以調整所用抗生素。
反覆發生肺不張者(如因神經肌肉病),試作壓力為5~15cmH2O的經鼻罩或面罩CPAP,或對行機械通氣者作PEEP,可能有益。
如有可能,應去除肺損傷原因,持續給氧以及糾正其他引起病理生理改變的血液動力學和代謝紊亂。根據肺不張的嚴重度,治療常包括給氧,CPAP或加PEEP的機械通氣,輔以補液營養和抗生素治療。採用肺表面活性物質治療,可挽救部分新生兒的生命。通過測定羊水中表面活性物質評估胎兒肺成熟期有促於高危胎兒和新生兒的處理。
慢性肺不張
肺不張持續愈久,則發生破壞性,纖維性和支氣管擴張病變的可能性愈大。因為不論何種原因造成肺不張,往往均發生感染,故當痰量增多和變膿性時,均應給予廣譜抗生素治療,如氨苄青黴素或四環素或根據塗片革蘭氏染色和培養結果選用其他抗生素。有反覆嚴重呼吸道感染或反覆咯血者應考慮對不張的肺葉或肺段作手術切除。腫瘤引起的肺不張應根據細胞類型和病變範圍,病人的全身情況以及肺功能,綜合考慮採用手術,放射治療或化學治療以緩解阻塞。經正確選擇的病例,用雷射治療可有效地減輕氣管內病灶引起的阻塞。
護理
1、心理護理2、翻身、拍背、輔助咳痰血壓穩定,撤離呼吸機拔除氣管插管後,即可翻身,拍背,以後每2h翻身1次,以防止因重力作用,分泌物沉積在胸背及肺底部,叩背手法:手掌微凹呈弓型,由下至上,由邊緣到中央,有節奏地叩拍患者背部,同時囑患者深呼吸。經過上述措施後痰液大多已從肺泡周圍進入氣管,或痰液已鬆動,此時鼓勵患者進行有效的咳嗽排痰。囑患者深呼吸,在呼氣的2/3時咳嗽,重複數次,因深呼吸可帶出少量肺底部分泌物,配合咳嗽可產生痰液移動及加強咳出效果。
3、霧化吸入可給予霧化吸入,以使氣道濕化,黏液變稀便於咳出。藥物通過超音波的作用產生的霧化量大,霧滴小,藥物能隨深而慢的吸氣,均勻地到達終末支氣管肺泡,有效地發揮抗菌消炎稀釋痰液的作用,可以使痰液迅速排出,保持呼吸道通暢,有效預防肺不張、肺部感染的發生。
4、鼻導管吸痰病情嚴重、無力咳嗽或全麻未清醒未撤離呼吸機的患者可採用鼻導管吸痰,粗細適宜、動作輕柔、邊抽邊吸,以免損傷氣道黏膜,吸痰前給純氧吸入5~10min,一次吸痰時間不超過15s。
5、氣管內給藥在呼吸機撤離前如發現痰液黏稠,不易吸出,可通過氣管插管內滴入生理鹽水2.5ml,患者會發生嗆咳反應、劇烈咳嗽,同時氣管內給藥也可濕化氣道,稀釋痰液,促進排痰。
6、氣囊加壓,通氣膨肺聽診呼吸音者低、呼吸音粗或乾濕性口羅音者,經上述處理仍無改善,可給予氣囊加壓通氣。促進肺復張。神志清楚能配合的患者也可囑其用力吹氣球,造成肺內正壓,使肺泡在壓力下有效復張。
鑑別
本病應與新生兒肺透明膜病、濕肺、肺炎、胸腔積液、肺栓塞、新生兒窒息等相鑑別。
併發症
如肺不張長期存在,在肺不張基礎上容易繼發感染,造成支氣管損害及炎性分泌物瀦留,日久可發生支氣管擴張及肺膿腫。
疾病預防
急性大範圍肺不張是可以預防的。因為原有的慢性支氣管炎,大量吸菸增加術後肺不張的危險性,故應鼓勵術前停止吸菸,並採取增強支氣管清除措施。避免使用長效麻醉劑,術後亦應少用止痛劑,因為此類藥物抑制咳嗽反射。麻醉結束時宜向肺部充入空氣和氧的混合氣體,因為氮氣的緩慢吸收可提高肺泡的穩定性。鼓勵病人每小時翻身一次,並鼓勵咳嗽和作深呼吸;早期活動甚為重要。採取綜合措施最為有效,包括鼓勵咳嗽和深呼吸,吸入氣霧支氣管舒張劑,霧化吸入水或生理鹽水使分泌物液化並易於排除,必要時作支氣管吸引。粘液溶解劑在預防和治療肺不張中的價值尚不肯定。使用間歇正壓呼吸和激動肺量計(incentivespirometry)後者採用一種簡單裝置,可使最大呼氣維持3~5秒。也可使用各種理療(拍擊,震動,體位引流和深呼吸)措施。各種理療方法必須使用得當,配以常規措施才能取得效果。術後胸部拍擊如果增加疼痛和肌肉撕裂,則反而增加發生肺不張的危險。其他預防性措施包括對進行機械通氣病人使用呼氣末正壓(PEEP,通常維持氣道壓力在5~15cmH2O)和持續性氣道正壓(CPAP),後者可通過封閉的面罩或鼻罩實施,或每1~2小時間歇使用5~10分鐘。
因使用大劑量鎮靜劑,胸廓畸形,神經肌肉衰弱或麻痹或中樞神經病變引起換氣不足,呼吸變淺的病人,以及長期使用機械通氣治療者特別容易並發肺不張。

