描述
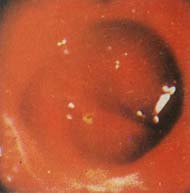 潰瘍病穿孔
潰瘍病穿孔體徵
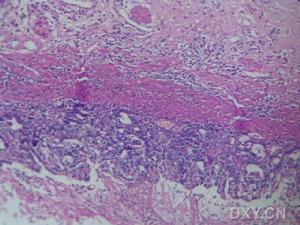 潰瘍病穿孔
潰瘍病穿孔1.初期在發生穿孔的初期,往往出現戲劇性的變化。突然猛烈的刺激,引起神經循環系統的立即反射,可產生神經性或原發性休克。病人面色蒼白,四肢發涼,出冷汗,脈搏快而弱,血壓下降,體溫不升,呼吸短促。一般歷時不長即自行好轉。
2.反應期約1~4h以後,腹痛減輕,病人主觀感覺良好,自認為危機已過,如此時來到急診常常容易誤診。病人覺四肢溫暖,面色恢復常態,脈搏有力,血壓回升,體溫可略高於正常。此時病人能起立行動,思飲,但呼吸仍困難,3.腹膜炎期一般穿孔12h以後,多轉變成細菌性腹膜炎,臨床表現與任何原因引起的細菌性腹膜炎相似。全身軟弱,口乾、噁心、嘔吐,由於刺激橫膈而引起呃逆、體溫升高、心悸氣短、尿量減少,血壓開始下降,病情不斷惡化,以至發展到真正休克。體徵呈焦慮不安狀、唇乾、舌乾有苔,眼球內陷。因腹式呼吸受抑制,故呼吸急促並有青紫。全腹肌緊張如板狀,壓痛顯著,拒按,全腹可引出反跳痛。有的壓痛與反跳痛在右下腹比較明顯,亦為誤診為闌尾炎的原因。腹脹,晚期多能叩出移動性濁音。一般病程進入細菌性腹膜炎的階段,腹腔常有1000~2000ml的液體。肝濁音消失,但脹氣的橫結腸位於肝與前腹壁之間時,亦出現鼓音。為鑑別腹腔有無游離氣體存在,可令病人左側臥位,如於側腹肝區仍叩出鼓音,則可否定為橫結腸積氣造成之假象,能進一步說明膈下有游離氣體。通常腸鳴音完全消失,若腹膜炎不十分廣泛,還可能有節段腸蠕動,則仍能聽到少量腸鳴音,或低調氣過水聲。直腸指診,可於右前壁引出觸痛,但不比闌尾炎穿孔的觸痛明顯。亞急性穿孔的臨床表現一般較輕,肌緊張限於上腹部,下腹部仍軟。壓痛與反跳痛亦只在上腹部可以引出,下腹部仍能聽到腸蠕動音。慢性穿孔表現為持續性疼痛代替既往規律性胃痛,而程度亦較過去為重,且限於一個小的範圍內。上腹有局限性深壓痛,有的能觸及腫塊。
病因
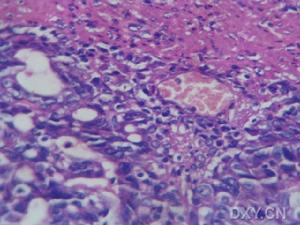 潰瘍病穿孔
潰瘍病穿孔1.精神狀態戰時或突擊完成任務時,由於過分緊張地工作,可使潰瘍病惡化而發生穿孔。
2.壓力增加如飲食過飽或從事重體力勞動者,可因胃內壓力突然增加,引起胃壁薄弱處穿破。
3.藥物作用長期服阿司匹林,水楊酸製劑或激素者,往往引起潰瘍病急性發作並發展至穿孔。
4.失眠、勞累可增加迷走神經的緊張度,從而使潰瘍病惡化。
5.吸菸與飲酒煙可直接刺激胃黏膜,酒精可降低黏膜受胃酸侵蝕的抵抗力,促進穿孔。
6汽車司機、戰場上的士兵和外科醫師等,容易激發潰瘍穿孔。
生理
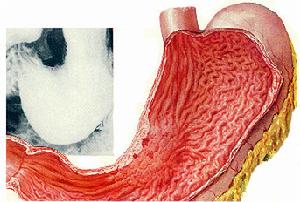 潰瘍病穿孔
潰瘍病穿孔鑑別診斷
 潰瘍病穿孔
潰瘍病穿孔1.急性闌尾炎轉移痛是其典型表現。但有時與胃穿孔胃內容物向右下腹部擴散難以區別。闌尾炎的病變位於右下腹,所以其固定的壓痛點在右下腹部,多形成局限性腹膜炎。胃穿孔病人則上、下腹都有壓痛,且以上腹痛為顯著,腹膜刺激征比闌尾炎瀰漫。肛門指診有時可在直腸右側觸及壓痛,也有助於闌尾炎的診斷。
2.急性胰腺炎腹痛可在上腹偏左,向後背放射,有時可能與潰瘍穿孔難以區別。應作血、尿澱粉酶測定,潰瘍穿孔雖也可有澱粉酶升高,但多為中等度增高,若超過700Somogyi單位則可排除潰瘍病穿孔,同時還可行腹腔穿刺抽液測澱粉酶。胰腺炎時穿刺液往往呈棕色,內無食物殘渣。X線檢查胰腺炎無膈下游離氣體。膽囊炎右上腹痛向右肩背放射,可觸及腫大的膽囊,B超常可發現膽囊炎或合併的膽結石,膈下無游離積氣。此外,還要與胸膜炎、宮外孕等疾病鑑別。
治療
 潰瘍病穿孔
潰瘍病穿孔(1)禁食及胃腸減壓放置鼻胃管持續減壓:胃管的位置要確保在胃大彎遠端,口徑要夠大(18F),減壓的裝置應能定時調空。在12h內,每半小時吸引1次,隨著症狀的改善.全身情況好轉,改為每小時吸引1次。(2)輸液:靜脈補液以維持水、電解質平衡。
藥方(3)抗生素的使用:胃穿孔引起的腹膜炎除化學性刺激外,還有繼發性細菌感染可能,主要是口腔和咽部細菌的污染,培養以鏈球菌居多,故應選擇適當的廣譜抗生素治療。(4)監護:對全身中毒症狀嚴重的病人,應送入ICU內嚴密監護,密切觀察病情變化,凡觀察過程中出現病情加重、全身情況惡化時,應毫不猶豫地改行手術治療。
2.手術治療手術治療分為穿孔單純縫合術或胃大部切除術。穿孔單純縫合術套用於腹腔滲出較多、污染嚴重、體質較弱、一般情況差的病人。在胃潰瘍穿孔行穿孔縫合時,可同時作選擇性迷走神經切斷加幽門成形術,這樣既解決穿孔問題,也對潰瘍進行根本性治療,效果較好。對胃潰瘍穿孔疑有癌變者,應儘可能行胃大部切除術,並取材做病理檢查,以免遺漏胃癌的診斷。
預防
 潰瘍病穿孔
潰瘍病穿孔預防:凡有潰瘍病史的患者,應積極、規範、系統地治療,防止出現潰瘍病併發症——潰瘍病穿孔。
1.休克穿孔後劇烈的化學性刺激可引起休克症狀。病人出現煩躁不安、呼吸淺促、脈快、血壓不穩等表現。隨著腹痛程度的減輕,情況可趨穩定。此後,隨著細菌性腹膜炎加重,病情又趨惡化,嚴重者可發生感染(中毒)性休克。
2.急性腹膜炎全腹肌緊張如板狀,壓痛顯著,拒按,全腹可引出反跳痛。實驗室檢查:可見白細胞增高,一般急性穿孔的病例,白細胞計數在1.5萬~2萬/mm3之間,中性白細胞增加;血紅蛋白與紅細胞計數因有不同程度的脫水,亦都升高。試探性腹腔穿刺,抽出的液體作顯微鏡檢查,如見滿視野的白細胞或膿球,說明為炎性腹水,是診斷腹膜炎的證據。還可以測定氨的含量,若超過3μg/ml,說明有胃腸穿孔。
