病因及預防
 睪丸癌
睪丸癌生物學特性
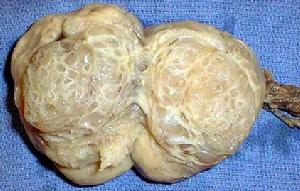
睪丸腫瘤包括生殖細胞和非生殖細胞腫瘤兩大類,前者占 95% 以上,後者不到5%。非生殖細胞腫瘤雖少見,但種類繁雜,主要包括支持細胞、間質細胞和支持細胞 - 間質細胞瘤等功能性腫瘤,和間皮瘤、腺癌、橫紋肌肉瘤、粘液性囊腺瘤、纖維上皮瘤、黑素神經外胚瘤、淋巴瘤等附屬組織腫瘤。生殖細胞腫瘤包括精原細胞瘤、胚胎癌、畸胎瘤和絨毛膜細胞癌 4 個基本組織類型;分單純型和混合型兩大類,前者包括含一種腫瘤成分,後者包含兩種或兩種以上腫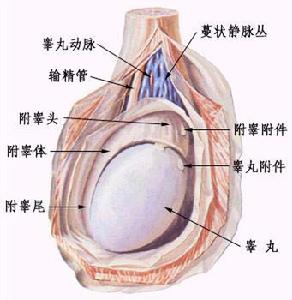 睪丸
睪丸畸胎瘤約占睪丸腫瘤的 10% ,可發生於任何年齡,但多見於 40 歲以下。原發腫瘤體積大,常與精原細胞瘤、胚胎癌及絨毛膜癌合併存在。成人畸胎瘤即使組織學呈良性表現,亦應按惡性腫瘤處理,因其中約 30% 的患者最終死於遠處轉移,兒童及幼兒畸胎瘤由成熟成分構成,預後差。 絨毛膜細胞癌約占睪丸腫瘤的 1% ,易早期血道播散,預後差。
病因
作為年輕男性高發的癌症之一,睪丸癌的發病原因並不為人們所知曉,據統計顯示,男性睪丸癌的發病率是十萬分之七,且逐年增加,原因通常是惡性腫瘤轉移造成。睪丸癌有以下幾類常見的致病因素:
1.隱睪:通常情況下,睪丸會降到陰囊。如果睪丸不降到陰囊而滯留於腹腔或腹股溝處的話,男性患睪丸癌的機率就會大大增高。即使通過手術將睪丸移到陰囊也於事無補。
3.遺傳因素:研究表明,睪丸癌的發生與遺傳因素有關。
4.Klinefelter's綜合症:患有Klinefelter’s綜合症(一種性染色體異常,症狀為男性荷爾蒙水平低,不育,乳房豐滿,Testes小)的人易患睪丸癌。
5.以前有過睪丸癌的歷史:有過睪丸癌歷史的男性另一個睪丸易患睪丸癌。
家族有睪丸癌歷史:如果某人父兄患有睪丸癌的話,他患此病的機率就高於他人。
早期症狀
1睪丸沉重感:睪丸沉重感是早期睪丸癌的症狀表現之一。由於睪丸腫瘤是腫瘤細胞大量生長形成的,所以是1個實質性的腫塊,生長到一定水平後,睪丸的重量驟增,患者會有沉重的下墜感覺,甚或者影響行走。要是用手托起睪丸,會有一定的重量感。2睪丸質地堅硬:如果用手觸碰睪丸像石塊狀,質地很硬的話,這與平常睪丸發生炎症時睪丸呈勻稱性腫脹以及質地較軟有著顯著的不同。睪丸質地堅硬是睪丸癌早期的重要症狀表現。3透光試驗陰性:早期睪丸癌的症狀還包括睪丸透光試驗陰性。一般鞘膜積液時,腎囊及睪丸的透光性加強,透光試驗呈陽性;而睪丸腫瘤生長得密緻堅實,裡面並沒有液體,透光性便大大削弱,呈現陰性。晚期症狀
睪丸癌轉移症狀:睪丸腫瘤以淋巴結轉移為主,常見於髂內、髂總、腹主動脈旁及縱隔淋巴結,轉移灶可以很大,腹部可以觸及,患者訴說腰、背痛。睪丸絨毛癌患者,可出現乳房肥大,乳頭乳暈色素沉著。睪丸腫大症狀:88%的患者,睪丸呈不同程度腫大,有時睪丸完全被腫瘤取代,質地堅硬,正常的彈性消失。早期表面光滑,晚期表面可呈結節狀,可與陰囊粘連,甚至破潰,陰囊皮膚可呈暗紅色,表面常有血管紆曲。做透光試驗檢查時,不透光。
疼痛是睪丸癌的又一症狀:近90%的患者睪丸感覺消失,無痛感。所以一般認為腫瘤是無痛性陰囊腫塊。值得注意的是在臨床還可以見到急劇疼痛性睪丸腫瘤,但往往被認為是炎征,發生疼痛的原因是腫瘤內出血或中心壞死,或因睪丸腫瘤侵犯睪丸外的組織而發生疼痛。
臨床表現
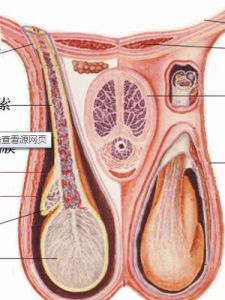
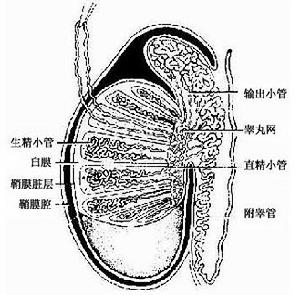 睪丸結構
睪丸結構極少數睪丸惡性腫瘤患者的最初症狀常為腫瘤轉移所致。如腹腔內轉移淋巴結融合成團塊壓迫鄰近組織和腹腔神經叢而引起腹部和後腰背部的疼痛,亦可伴有胃腸道梗阻症狀,或因肺轉移而出現咳嗽、氣急、痰血。
若系隱睪丸患者,當異位睪丸發生惡性病變時,常於盆腔內或腹股溝區出現逐漸增大的腫塊,體格檢查時發現同側睪丸缺如。睪丸腫瘤有時可為雙側性同時或先後發生。睪丸腫瘤偶可引起內分泌失調的症狀,多發生於滋養細胞癌、間質細胞癌及胚胎癌的患者,表現為男性乳房肥大、性早熟或女性化。
分期與檢查
 睪丸癌
睪丸癌Ⅰ期: 腫瘤只局限於睪丸及附睪內,而尚未突破包膜或侵入精索,無淋巴結轉移。
Ⅱ期:
由體格檢查、 X 線檢查證實已有轉移,可擴散到精索、陰囊、髂腹股溝淋巴結,但未超出腹膜後淋巴區域。轉移淋巴結臨床未能捫及者為Ⅱ a
期,臨床檢查捫及腹腔淋巴結者為Ⅱ b 期。
Ⅲ期: 已有橫膈以上淋巴結轉移或遠處轉移。也有研究者把遠處轉移者歸入Ⅳ期。
檢查
由於睪丸腫瘤早期診斷甚為重要,凡青壯年男性自訴陰囊內或腹股溝有腫塊,應懷疑有睪丸腫瘤的可能。體格檢查中以檢查睪丸最為重要。基本的體徵為:①睪丸腫大, 有些睪丸完全為腫瘤所代替,雖可光滑,但正常的彈性消失,一般多無明顯壓痛。②睪丸腫瘤常為質地堅實的腫塊,有時患者雙側睪丸大小相近,但患側較健側有明顯的沉重感。③透光試驗陰性,無波動感。但少數晚期患者由於腫瘤對鞘膜的影響,並發積液或腫瘤出血而形成血腫。過去有人主張將鞘膜積液穿刺吸盡後再行仔細檢查,現已不採用,而主張作手術探查,以免傷及腫瘤,通過穿破各層被膜引致種植,影響治療效果。除檢查陰囊外,亦應仔細檢查身體的其他部位,特別是腹部有無腫塊、肝臟是否腫大、下肢有無水腫、鎖骨上區淋巴結有無腫大,只要檢查認真仔細,診斷多無困難。
睪丸腫瘤患者還應作如下的輔助性檢查:如胸部與骨骼 X 線攝片、 CT檢查、放射性核素掃描、 B 型超聲、腎盂造影、實驗生化免疫測定,甚至淋巴造影,以觀察或推測有無轉移的範圍和程度。
診斷鑑別
疾病診斷
睪丸癌的診斷包括實驗室診斷、影像學診斷和病理診斷:實驗室診斷:主要為血清β-HCG、AFP和LDH檢測,這些血清腫瘤標誌物對治療、隨訪和預後有重要意義。β-HCG是由合體滋養層細胞合成,血清半衰期為24-36小時,在絨毛膜癌、胚胎性癌和精原細胞癌患者血中升高。AFP升高見於純胚胎性癌、畸胎癌、卵黃囊腫瘤和混合性腫瘤,但純絨毛膜癌和純精原細胞癌不合成AFP。AFP的血清半衰期為5-7天。LDH升高可見於睪丸腫瘤,但其敏感度和特異性並不高,其升高程度可用於提示病變嚴重或廣泛程度,治療後的升高還可提示復發。LDH降至正常所需要的時間可預示患者的預後,特別是對中危患者,降至正常的時間越長,預後越差。影像學診斷:陰囊B超可幫助確認睪丸內的腫塊,是臨床首選方法。腹部盆腔CT用於了解淋巴結轉移的情況,胸部平片和CT用於評價是否存在肺轉移。因此,腹部/盆腔CT是所有患者分期分級的重要依據。在治療後的隨訪中正電子發射斷層掃描(PET)對治療後殘餘腫瘤評價具有很高的敏感性和特異性。病理診斷:對睪丸腫瘤進行穿刺活檢雖然可以明確診斷,但有發生腫瘤種植轉移的風險,因此應禁止行經陰囊睪丸穿刺活檢。鑑別診斷
睪丸癌的鑑別診斷包括睪丸內表皮樣或皮樣囊腫、睪丸扭轉、附睪炎、附睪-睪丸炎、鞘膜積液等。疾病診斷
睪丸癌的診斷包括實驗室診斷、影像學診斷和病理診斷:實驗室診斷:主要為血清β-HCG、AFP和LDH檢測,這些血清腫瘤標誌物對治療、隨訪和預後有重要意義。β-HCG是由合體滋養層細胞合成,血清半衰期為24-36小時,在絨毛膜癌、胚胎性癌和精原細胞癌患者血中升高。AFP升高見於純胚胎性癌、畸胎癌、卵黃囊腫瘤和混合性腫瘤,但純絨毛膜癌和純精原細胞癌不合成AFP。AFP的血清半衰期為5-7天。LDH升高可見於睪丸腫瘤,但其敏感度和特異性並不高,其升高程度可用於提示病變嚴重或廣泛程度,治療後的升高還可提示復發。LDH降至正常所需要的時間可預示患者的預後,特別是對中危患者,降至正常的時間越長,預後越差。影像學診斷
陰囊B超可幫助確認睪丸內的腫塊,是臨床首選方法。腹部盆腔CT用於了解淋巴結轉移的情況,胸部平片和CT用於評價是否存在肺轉移。因此,腹部/盆腔CT是所有患者分期分級的重要依據。在治療後的隨訪中正電子發射斷層掃描(PET)對治療後殘餘腫瘤評價具有很高的敏感性和特異性。病理診斷:
對睪丸腫瘤進行穿刺活檢雖然可以明確診斷,但有發生腫瘤種植轉移的風險,因此應禁止行經陰囊睪丸穿刺活檢。鑑別診斷:睪丸癌的鑑別診斷包括睪丸內表皮樣或皮樣囊腫、睪丸扭轉、附睪炎、附睪-睪丸炎、鞘膜積液等。治療
(一)精原細胞瘤
臨床Ⅰ期睪丸精原細胞瘤的治療
任何睪丸腫瘤應先行高位睪丸摘除術,然後根據病理類型和臨床分期選擇治療方案。精原細胞高度放射敏感,較低劑量就能消滅轉移病灶而不產生明顯的放射損傷,臨床Ⅰ期睪丸精原細胞瘤,睪丸高位摘除後,應對同側髂淋巴結和腹膜後淋巴結進行預防性照射,直線加速器高能射線、 60Co 和千伏 X 線均可作為外照射源。但不必進行高劑量預防照射。
臨床Ⅱ期睪丸精原細胞瘤的治療
臨床Ⅱ a 期,腹膜後轉移淋巴結較小,照射野同臨床Ⅰ期;臨床Ⅱ b 期轉移淋巴結較大,應根據轉移灶大小設計照射野至充分包括淋巴結,腹腔廣泛轉移者,應進行全腹照射。臨床Ⅱ期放射治療劑量分割同臨床Ⅰ期,照射中平面劑量 25Gy 後,Ⅱ a 期縮野增強照射轉移淋巴結 10Gy ,中平面總劑量應達到 35Gy/4~5 周以上;Ⅱ b 期增強照射 15Gy ,總劑量達到 40Gy 。臨床Ⅱ期睪丸精原細胞瘤,是否需要進行縱隔和左鎖骨上區預防放射,目前仍有爭議。
臨床Ⅲ期和Ⅳ期睪丸精原細胞瘤的治療
臨床Ⅱ期、Ⅲ期和Ⅳ期睪丸精原細胞瘤均需進行放射與化療的綜合治療,Ⅲ期病例治療方法同Ⅱ期,但縱隔及左鎖骨上區轉移淋巴結的照射劑量應達到 35~40Gy/5~6 周。臨床Ⅳ期病例治療前已有遠處轉移,應以化療為主,輔以放療控制局部病灶,不作預防性放射。治療以套用化療放療 - 化療,即“三明治”技術為合理,即先作 3 個療程化療,爾後照射 35~40Gy/5~6 周,再進行 3~4 個療程化療。
睪丸精原細胞瘤對多種抗腫瘤藥物敏感,我國首創的 N- 甲醯溶肉瘤素治療睪丸精原細胞瘤,每晚睡前服用 150~200mg , 6~ 8g 為一療程,總有效率達 91.3% ,其中 2/3 完全緩解。近來來,主要採用以 PVB 或 VAB-6 、 PVP16 聯合化療,Ⅲ期病例治癒率達 90% 。
(二)睪丸癌
外科治療
由於睪丸腫瘤的病理極為複雜,因而在治療方法上尚不一致。但無論那一類睪丸腫瘤均應先作睪丸切除,以後根據病理檢查結果決定進一步的治療。
睪丸切除術
腹膜後淋巴結清掃術
放射治療
臨床Ⅰ期和Ⅱ a 期(腹膜後轉移淋巴結最大直徑小於 2cm )可採用單純放射治療,Ⅱ b 期可採用放射和手術綜合治療。放療與腹膜後淋巴結清掃的療效相似,但對性功能損傷小。放射和手術綜合治療可能產生更多的性功能損傷,因而目前多主張化療和手術的綜合治療,不主張放射與手術綜合治療。臨床Ⅱ期不作縱隔及鎖骨上預防照射。
化學治療
以 DDP 為主的聯合化療治療播散性睪丸生殖細胞癌,完全緩解率達80% ,不完全緩解者套用援救化療,30% 的患者仍可獲得完全緩解;90% 的完全緩解者能無癌長期生存。如血清標誌物水平再度升高,或殘留腫塊增大,即行挽救性化療。挽救性化療通常採用 DDP+ 首程化療中未用過的搭配藥物,VIP 和VAB-6 為目前常用方案。
睪丸癌(腫瘤)
生物免疫治療
生物免疫治療即生物細胞免疫療法,是美國天普大學和史丹福大學癌症治療領域的科學家們一起,從高速發展的細胞學和免疫學找到突破口,研究出的“生物免疫治療技術”。治療時,要提取人體外周血的兩種專項功能細胞:樹突狀細胞就像“雷達”,能主動搜尋、識別腫瘤細胞;具有誘導功能的殺傷細胞就像“飛彈”,能精確地殺傷腫瘤細胞而不損傷任何正常組織。經過專項GMP實驗室培養、進行細胞活化和增值後回輸到患者體內,系統殺滅腫瘤細胞,是國際公認有希望完全消滅腫瘤的第四大新技術療法。
生物免疫治療結合放射療法,可減輕放療的毒副反應,增加放療的敏感作用;結合化療藥物,能減輕消化、血液等多個系統發生的藥物副反應,增強對腫瘤組織的抑制或殺滅作用。生物免疫治療的減毒增效作用,克服了手術、放療、化療三大傳統治療方式“不徹底、易轉移、副作用大”等弊端,在精確殺死癌細胞的同時,還能修復、提高病人的免疫系統,全方位防止擴散和轉移,提高5年生存率近一倍。
預後與展望
由於診斷技術提高,分期誤差下降,和以 DDP 為基礎的聯合化療取得極大的成功,睪丸生殖細胞腫瘤,特別是睪丸生殖細胞癌患者的生存率已大幅度提高,其5年生存率由 60 年代的60%~70% 提高到目前的 90% 以上,同時治療對策也發生了重大變革。現代改良的保護神經單側腹膜後淋巴結切除術,80% 患者仍保存生育功能和生育能力,因此不少治療中心仍主張繼續延用睪丸切除加腹膜後淋巴結清掃治療臨床期睪丸癌。臨床期睪丸癌另一可供選擇的治療方法為放療或化療,其療效與淋巴結清掃術相同,但能更好地保護患者的性功能和生育能力。
隨著 DDP 聯合化療日趨成熟,播散性睪丸生殖細胞癌患者的生存率不斷提高,3年無癌總生存率已超過 80% ,輕度和中度播散者無癌生存率可達 91%~99% ,但廣泛播散病例的生存率仍低於 50% 。輕度和中度播散的睪丸癌患者預後好。目前研究的重點是如何減輕化療的毒性反應,普遍採用的方法是改4個療程化療為 3 個療程或以 VP16 代替 VLB ,保留或取消 BLM ,即從 PVP16 或 PVP16B 方案代替標準的 VPB 方案,或以碳鉑( JM-8 )代替 DDP 。廣泛播散睪丸癌的援救化療的研究方向主要是尋找 DDP 新的搭配藥物(如異磷醯胺)、新的化療方案和高劑量 DDP 聯合化療。
腫瘤靶向新技術--緩釋庫療法
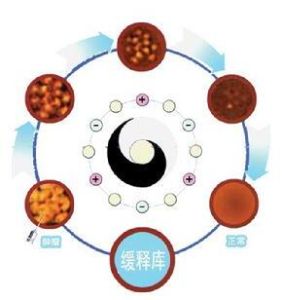 圖
圖緩釋庫療法的適應症
適應症:鼻咽癌、口腔癌、肺癌、食道癌、胃癌、腸癌;肝癌、膽囊癌、膽管癌、胰腺癌、腎癌、膀胱癌;子宮癌、卵巢癌、乳腺癌、前列腺癌、睪丸癌;甲狀腺癌、皮膚癌、惡性淋巴瘤、骨腫瘤、原發或轉移的各種實體腫瘤。
疾病(二)
| 疾病(Disease)的概念:疾病是機體在一定的條件下,受病因損害作用後,因自穩調節紊亂而發生的異常生命活動過程。 |