疾病概述
 瘧疾性腎病細胞
瘧疾性腎病細胞症狀體徵
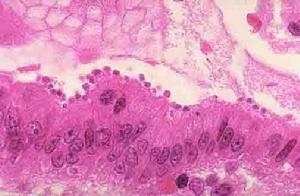 瘧疾細菌
瘧疾細菌疾病病因
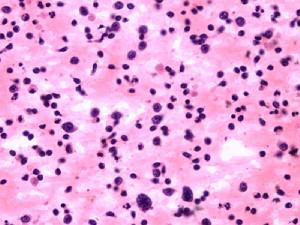 瘧疾性腎病顯微結構
瘧疾性腎病顯微結構病理生理
 瘧疾性腎病
瘧疾性腎病1.急性腎功能衰竭瘧疾引起的急性腎功能衰竭,其病理變化主要為遠端腎小管變性和壞死,管腔內有血紅蛋白管型及顆粒管型,腎間質水腫。惡性瘧急性腎功能衰竭常為非少尿型,因此臨床上易被忽視。常見的原因是急性血管內溶血(黑尿熱,blackwaterfever),常見於惡性瘧疾,先天性葡萄糖-6-磷酸脫氫酶(G-6-PD)缺乏是重要因素,瘧原蟲毒素釋出及套用抗瘧藥(如奎寧與伯氨喹啉)、解熱鎮痛藥等均為誘因。嚴重時患者可出現急性腎功能衰竭。
2.急性可逆性腎損害在免疫螢光下,可見IgM(為主)、IgG及C3在基膜內皮下及系膜區沉積。電鏡下見電子緻密沉積物,部分可找到瘧原蟲抗原。有人發現惡性瘧抗原植入後,繼而循環抗體與之結合,並在原位形成免疫複合物。說明在人類和實驗動物的腎損害是由免疫複合物引起的。大多數瘧疾患者中該類型腎損害(如蛋白尿、腎小球腎炎和腎病綜合徵等)對抗瘧治療有效。腎活檢見腎小球系膜增厚,內皮細胞增殖及肥大,基膜不規則增厚。
3.慢性進行性腎損害瘧疾所引起的慢性進行性腎損害,亦可在腎組織中檢出瘧原蟲抗原。20世紀60年代已證實其腎損害是由於瘧原蟲感染誘發的免疫異常反應,導致免疫複合物性腎炎。近年來認為三日瘧腎病可能屬自身免疫反應,早期是由循環中的三日瘧抗原形成免疫複合物,或由於抗原植入腎小管毛細血管壁,與抗體相結合在原位形成免疫複合物,產生了腎臟的初期損害,進而被破壞的腎組織組織蛋白又可作為自身抗原,促使自身抗體的生成,再引起免疫複合物腎炎。三日瘧流行區居民血清抗核抗體與三日瘧原蟲抗核抗體有交叉免疫反應。
診斷檢查
 瘧疾性腎病臨床檢查
瘧疾性腎病臨床檢查1.瘧疾的診斷人體4種瘧疾在臨床表現、病程經過、對藥物反應等方面有許多共性,又各有一定的特殊性。因此,診斷應明確患者的瘧疾種類。臨床診斷要點為:
(2)體溫在短時間內迅速上升,持續數小時,然後很快下降,繼而有不同程度的出汗。每隔2~4h測量體溫1次,分析體溫曲線,則可發現夜間的體溫往往降至正常或在常溫以下。
(3)發作有定時性,發熱期與無熱期交迭出現,且有一定的規律性。
(4)病人在發作間歇期除疲勞、無力和略感不適外,一般感覺良好。
(5)發病多見於中午前後和下午,夜間開始發作者較少。
(6)臨床症狀一次比一次嚴重,經多次發作後,又漸次減輕,有“自愈”的趨勢。
(7)有溶血性貧血的臨床表現,其程度與發作次數相符。
(8)脾大,其程度與病程相關,部分病例同時見肝大。
嬰幼兒、惡性瘧、以及新感染病例發作最初一、二次,臨床症狀常不典型。此外,一些有較高免疫力的病人,血中帶有大量原蟲,臨床症狀卻不明顯或完全沒有,尤須參照體檢和實驗室檢查方能確定診斷。如實驗室檢查能在周圍血中查到瘧原蟲本病即可確診。
2.瘧疾性腎病的診斷瘧疾在發作過程中並發腎小球腎炎、急性腎衰竭或腎病綜合徵。一般認為屬免疫病理現象,為第Ⅲ型變態反應。瘧疾急性期引起的腎病是一時性的可逆性病變,患者可有溶血性貧血、黃疸、腰酸、尿頻、尿急等。尿檢查可見尿色醬紅或呈醬油色,長期未愈的部分患者,可出現腎病綜合徵。瘧疾腎病以惡性瘧和三日瘧患者較常見。結合臨床瘧疾的診斷,以及腎病的臨床表現、實驗室檢查綜合分析可明確診斷。
實驗檢查
 瘧疾性腎病檢測儀
瘧疾性腎病檢測儀鑒於鏡檢法的準確性受到血中原蟲密度、製片和染色技術、服藥後原蟲變形或密度下降、以及鏡檢經驗等因素的影響,近年來對傳統的血檢法有了一些改進。其一為用含有抗凝劑和吖啶橙的毛細管,取病人60μl血,加一個浮器離心後,瘧原蟲濃集在紅細胞上層和白細胞下層,由於管中央有浮器存在,把上述兩層細胞和瘧原蟲推向管壁,可以直接在螢光顯微鏡下檢查發現螢光的瘧原蟲。此法有濃縮作用,可提高敏感度。其二是用0.5%~1.0%皂素溶液代替普通水溶血,然後以吉氏液染色後鏡檢。優點是以皂素處理過的厚血膜底板清晰,無紅細胞殘骸和血小板干擾,有助於瘧原蟲檢出。
2.免疫學檢測檢測瘧原蟲抗原和抗體,主要方法有瓊脂糖擴散試驗、對流免疫電泳、酶聯免疫吸附試驗、直接螢光或酶免疫染色法等;可查出原蟲血症者。可用於臨床診斷、流行病學調查、追溯傳染源、考核療效及藉助測定流行區人群抗體水平的高低,來推斷瘧疾的流行趨勢;過篩供血者以預防瘧疾輸血感染,以及考核抗瘧措施的效果等。此外對多次發作又未查明原因者,檢測瘧疾抗體有助於診斷。檢測抗體的方法較常用的有間接螢光抗體試驗、間接血凝試驗、酶聯免疫吸附試驗等。
3.核酸探針檢測已有幾種不同的核酸探針用於瘧原蟲的檢測。由於其獨特的高特異性,敏感性可高於鏡檢,認為核酸探針技術非常有希望替代常規的顯微鏡檢查,且可在短時間內成批處理大量樣本,已被認為可以定量及估算瘧原蟲血症水平,是瘧疾流行病學調查及評價抗瘧措施效果很有潛力的診斷工具。
4.PCR檢測在各種瘧疾檢測方法中,PCR方法的敏感性和特異性是最高的。為進一步提高PCR技術的敏感性和特異性,以及便於在實際工作中推廣,又進行了巢式PCR(nestedPCR)、PCR-ELISA等方法的研究。除能夠直接檢測抗凝血樣中的瘧原蟲外,PCR檢測濾紙乾血滴上的瘧原蟲技術也已成熟,從而便於以PCR技術監測邊遠地區的瘧疾。由於它對實驗技術和條件的要求較高,從而限制了其在現場的套用。就多數瘧區的條件,現場採血後,尚要回到具有較好條件的實驗室做進一步的分析處理。
5.dipstick方法此方法診斷瘧疾的敏感性(84.2%~93.9%)和特異性(81.1%~99.5%)均較高;且具有操作簡便、快速穩定、易學的特點,但套用Dipstick方法也有一定的局限性,用此法難以檢出尚處於潛伏期或血中僅含有成熟配子體的惡性瘧原蟲。
6.急性腎損害時由於遠端腎小管變性和壞死,檢查可見管腔內有血紅蛋白管型及顆粒管型,腎間質水腫,患者可有大量蛋白尿及紅、白細胞尿和管型尿,多數為非選擇性蛋白尿。血清白蛋白降低,α2球蛋白增高,膽固醇增高,C3降低等腎小球腎炎和腎病綜合徵等表現;患者還可有血液黏滯度增高症狀,是因為含瘧原蟲的紅細胞表面有纖維蛋白沉著,使其相互粘連成團狀,引起微循環障礙,最終出現腎功能衰竭及瀰漫性血管內凝血(DIC)。
其他輔助檢查:急性可逆性腎損害腎活檢見腎小球系膜增厚,內皮細胞增殖及肥大,基膜不規則增厚。在免疫螢光下,可見IgM(為主)、IgG及C3在基膜內皮下及系膜區沉積。電鏡下見電子緻密沉積物,部分可找到瘧原蟲抗原。三日瘧腎臟的病理改變,以腎小球毛細血管壁局灶性(約30%)或瀰漫性增厚,毛細血管襻周圍及系膜細胞內呈節段性硬化(30%~75%)為主。基膜增厚,部分病例有少量新月體形成。病變進行性發展為整個腎小球硬化(約占75%),並繼發腎小管萎縮。其特徵為毛細血管壁增厚,管腔狹窄及閉塞,腎小管萎縮及顯著間質浸潤。免疫螢光鏡檢主要在系膜區有IgM沉積,另外,有少量IgG、C3,偶可發現IgA。免疫球蛋白多在發病後1周出現,持續時間長達半年。近年認為沉積物顆粒粗細與IgG亞型有關,粗糙顆粒常含有IgG3,細小顆粒常含有IgG2,電鏡下見到腎小球內皮下有基膜樣物質沉積,基膜內有電子緻密沉積物(electron-densedeposits)。
鑑別診斷
 瘧疾性腎病細胞像
瘧疾性腎病細胞像1.急性血吸蟲病有血吸蟲病流行區的疫水接觸史和尾蚴皮炎史,常見腹瀉和黏血便等消化系統症狀和乾咳等,與瘧疾不同的是肝大者占的90%以上,以左葉較顯著,白細胞數增加,嗜酸粒細胞增多,尾蚴膜反應、環卵沉澱試驗或大便孵化陽性。
2.絲蟲病多數有既往發作史,白細胞和嗜酸粒細胞增多,無貧血和脾大,血微比蚴多為陽性。
3.黑熱病有黑熱病流行區居住史。發熱一般不規則,後期可發展為全血細胞減少,有鼻出血或齒齦出血等症,肝脾大,骨髓穿刺可查到利杜體。
4.阿米巴肝膿腫肝臟明顯腫大和疼痛,無脾大,熱型不規則,白細胞顯著增多,以中性粒細胞為主,超音波及X線檢查可發現膿腫。
5.傷寒發熱呈稽留熱,有玫瑰疹、腹脹等胃腸道症狀和其他全身中毒症狀等。血、骨髓、大便等細菌培養和傷寒血清凝集反應陽性。
6.敗血症體溫不規則,白細胞及中性粒細胞顯著增多,一般可發現感染原因,血或骨髓細菌培養陽性。
7.布氏菌病發熱呈周期性,一般症狀不重。以後可見一系列神經症狀,可進行皮內和血清學試驗。
8.鉤端螺鏇體病體溫多呈持續熱或弛張熱,有上眼結膜充血、腓腸肌痛、淋巴結腫痛、皮膚黏膜出血、肝功能損害和肺部症狀等。可進行血清免疫學試驗和檢查鉤端螺鏇體確診,青黴素有效。
9.急性腎盂腎炎發熱不規則,有腰酸、尿頻、尿急及尿痛等。尿檢查見紅、白細胞及蛋白,細菌培養陽性。但無原發病瘧疾的臨床症狀和病史,可資鑑別。
流行病學
 瘧疾性腎病患者
瘧疾性腎病患者(1)瘧區Ⅰ:北緯33°以北為非穩定性瘧區,包括山東、山西、河北大部分、遼寧、吉林、黑龍江、陝西、河南、江蘇、安徽和新疆的部分地區。該區只有間日瘧流行。
(2)瘧區Ⅱ:北緯25°~33°間亦為非穩定性瘧區,包括貴州、湖南、江西、湖北、浙江、四川、福建、安徽和江蘇的大部分、雲南北部、廣東、廣西、河南、陝西和西藏的部分地區。該區以間日瘧為主,惡性瘧存在,偶見少數三日瘧病例。
(3)瘧區Ⅲ:北緯25°以南,平原為非穩性瘧區,山區為穩定性瘧區,包括雲南南部、貴州的南部和西部、廣東的大部分、廣西、海南、福建東南部和台灣。該區間日瘧與惡性瘧並存,三日瘧有散在病例,海南省山區和雲南邊境地區惡性瘧流行仍普遍,特別是存在抗氯喹瘧原蟲,成為擴散惡性瘧疾的病灶區。
2.瘧疾流行的3個環節
(1)傳染源:只有周圍血內含有成熟配子體的現症病人和帶蟲者才是傳染源,無症狀帶蟲者由於不易被發現而得不到治療,因而成為瘧疾的主要傳染源。
(2)傳播媒介:人瘧必須以按蚊為傳播媒介。全世界傳播人類瘧疾的按蚊有60餘種,其中影響較大、分布較廣者為中華按蚊、嗜人按蚊、微小按蚊和大劣按蚊。除通過媒介按蚊傳播的正常途徑外,全世界因輸血等異常途徑傳播瘧疾的病例逐漸增多,這些多屬於三日瘧病例。
(3)易感人群:除西非黑人對間日瘧有不感受性外,人類對幾種人體瘧原蟲普遍易感。反覆多次感染後人可產生一定程度的保護性免疫力。因此由於戰爭、墾荒或施工,大批易感人群由低瘧區遷入高瘧區,就容易發生暴發流行。反之,由於人口移動,相當數量的傳染源由高瘧區擴散到低瘧區,同樣亦可引起暴發流行。
併發症:
1.黑尿熱這是惡性瘧病人突然發生的急性溶血,伴血紅蛋白尿和高熱的一種嚴重併發症,多見於反覆發作而不規則服用奎寧的惡性瘧病例。
2.瘧疾性腎病以高血壓、蛋白尿、血尿和水腫為主要臨床表現,4種瘧疾均可並發此症,但以三日瘧較多見。
3.脾大、肝大、血細胞變化、假性急腹症等也是常見併發症。
治療方案
 瘧疾性腎病治療藥
瘧疾性腎病治療藥 1.氯喹:套用氯喹可控制瘧疾發作,口服首劑1.0g,第2~3天各服0.75g,總量為2.5g,需長期治療者,維持劑量≤0.25/d為宜。靜滴首劑1.5g,第2~3天各服0.5g。惡性瘧伴急性腎功能衰竭者,應在抗瘧治療的同時,使用低分子右鏇糖酐、雙嘧達莫(潘生丁)或少量肝素,降低血液黏滯度,防止血栓形成。已發生急性腎功能衰竭者宜早期進行腹腔透析。
2.青蒿素(Artemisinin):是自主研製的抗瘧疾藥物,是從中藥青蒿(菊科植物黃花蒿)中提取的一種倍半萜內酯藥物,屬高效、速效抗瘧藥。對各型瘧原蟲的紅細胞內期無性生殖裂殖體有迅速而強大的殺滅作用。與氯喹無交叉耐藥性。其作用與干擾原蟲的表膜-線粒體功能有關。該藥毒性低、安全,主要用於耐氯喹的惡性瘧患者,最大的不足是其復發率較高。首劑可口服1.0g,6~8h再服0.5g,第2天和第3天各0.5g,也可用其衍生物如蒿甲醚,肌內注射,首劑0.2g,第2~4天減半,總量0.6g,或青蒿琥酯(青蒿酯),首劑0.2g,靜脈緩注,第2~3天各0.1g。
3.伯氨喹:能防止瘧疾復發及傳播。口服26.4mg/d(相當鹽基15mg),連服14天,或口服39.6mg/d(相當鹽基22.5mg),連服8天。服用該藥前3天,應先用氯喹。對G-6-PD缺乏的患者,應禁用伯氨喹等藥物,以防止出現黑尿熱,導致嚴重的腎損害。一旦發生黑尿熱,應改用氯喹或青蒿素、蒿甲醚。
4.瘧所致的急性腎損害,雖屬增殖性腎炎但對抗瘧治療有良好的反應。一般在抗瘧治療後1月左右,腎小球腎炎消退,尿液恢復正常。
但抗瘧治療終歸無法徹底消除腎損害。對高度選擇性蛋白尿的患者使用皮質激素有效,故對選擇性蛋白尿病人可採用皮質激素治療,部分病人病情可緩解;也有採用環磷醯胺或硫唑嘌呤治療獲得緩解的。而非選擇性蛋白尿患者對皮質激素效果不佳。
預後預防
 瘧疾性腎病臨床檢查
瘧疾性腎病臨床檢查1.一般病例(單純急性感染)的預後可因瘧原蟲種類和病人免疫狀態以及有無併發症等而有很大差別,但在無嚴重合併症的單純急性感染,不論間日瘧或惡性瘧病例,經過抗瘧藥治療後,一般均可安全而迅速的控制發作。
2.兇險型病例的預後瘧疾兇險型發作主要見於無免疫力的惡性瘧病例,常見者為進入疫區的外來人口及高瘧區的兒童,在惡性瘧暴發流行時,當地各年齡居民均可發生。上述病例常因延誤診治而導致病例惡化。隨著醫學的發展及兇險型瘧疾認識和治療水平的不斷提高,原屬於兇險型瘧疾範圍的臨床表現,實際並不兇險,例如胃腸型瘧疾是兇險瘧疾中最常見的一種,但預後絕大多數良好。腦型瘧是兇險型瘧疾最常見的臨床表現,國外報導接受治療病人的病死率為22%。.瘧所致的急性腎損害,可隨原發病的變化而有不同的轉歸。
預防:
1.控制傳染源健全疫情報告,根治瘧疾現症患者及帶瘧原蟲者。
2.切斷傳播途徑主要是消滅按蚊,防止被按蚊叮咬。清除按蚊幼蟲孳生場所及使用殺蟲藥物。個人防護可套用驅避劑或蚊帳等,避免被蚊蟲叮咬。
3.提高人群抗病力瘧疾疫苗接種有可能降低本病的發病率和病死率,但由於瘧原蟲抗原的多樣性,給疫苗研製帶來較大困難。研製的主要是子孢子蛋白和基因疫苗,尚未能供現場套用。瘧疾疫苗、愛滋病疫苗與結核病疫苗已成為全球優先發展的三大疫苗。研製的“重組瘧疾疫苗”已獲得藥品監督局及世界衛生組織的批准,進入臨床試驗。化學藥物預防是較常套用的措施。對高瘧區的健康人群及外來人群可酌情選用。隨著各型瘧疾的有效預防和治療,瘧疾所致的腎損害將隨之得以控制。
