疾病概述
 視神經萎縮
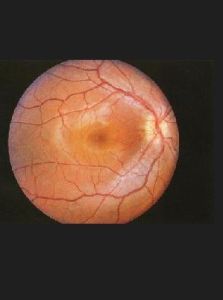
視神經萎縮視神經萎縮不是一個疾病的名稱,而是指任何疾病引起視網膜神經節細胞和其軸突發生病變,致使視神經全部變細的一種形成學改變,為病理學通用的名詞,一般發生於視網膜至外側膝狀體之間的神經節細胞軸突變性。視神經萎縮是視神經病損的最終結果。表現為視神經纖維的變性和消失,傳導功能障礙,出現視野變化,視力減退並喪失。一般分為原發性和繼發性兩類,針灸主要治療原發性和炎症引起的繼發性視神經萎縮。除上述症狀外,眼底檢查尚可見視乳頭顏色為淡黃或蒼白色,境界模糊,生理凹陷消失,血管變細等。現代西醫學對本病尚缺乏特效療法。針灸治療視神經萎縮,在50年代後期就受到了較大的重視,有針灸治療小兒早期視神經萎縮的報告[1]。也有百例大樣本的臨床觀察[2]。在60年代,有的還以經絡測定儀測定的數據為依據,選穴配方和運用補瀉手法治療本病[3]。自七十年代後期起,則主要從不同方面尋求提高療效的途徑。如在穴位選擇上,除用傳統穴位外,還發現了一些有效的新穴;在手法上,則強調在補法的基礎上使感應到達眼區;在穴位刺激方法上,以針刺為主,亦運用頭針、穴位注射、電針及耳針等法。針灸治療本病的效果,由於各地評判標準不一,刺灸方法各異,有所差別,有效率在55~90%之間。
臨床表現
 視神經萎縮
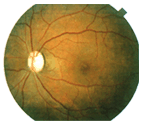
視神經萎縮主要表現視力減退和視盤呈灰白色或蒼白。正常視盤色調是有多種因素決定的。正常情況下,視盤顳側顏色大多數較其鼻側為淡,而顳側色淡的程度又與生理杯的大小有關。嬰兒視盤色常淡,或是檢查時壓迫眼球引起視盤缺血所致。因此不能僅憑視盤的結構和顏色是否正常診斷視神經萎縮,必須觀察視網膜血管和視盤周圍神經纖維層有無改變,特別是視野色覺等檢查,綜合分析,才能明確視盤顏色蒼白的程度。視盤周圍神經纖維層病損時可出現裂隙狀或楔形缺損,前者變成較黑色,為視網膜色素層暴露;後者呈較紅色,為脈絡膜暴露。如果損害發生於視盤上下緣區,則更易識別,因該區神經纖維層特別增厚,如果病損遠離視盤區,由於這些區域神經纖維導變薄,則不易發現。視盤周圍伴有局灶性萎縮常提示神經纖維層有病變,乃神經纖維層在該區變薄所致。雖然常用眼底鏡檢查即可發現,但用無赤光檢眼鏡和眼底照像較易檢查。視盤小血管通常為9~10根,如果視神經萎縮,這些小血管數目將減少。同時尚可見視網膜動脈變細和狹窄、閉塞,但該現象不是所有視神經萎縮皆有,一般球後視神經萎縮無影響,如果視神經萎縮伴有視網膜血管改變,則必須直接影響視網膜血管,才能發生視網膜血管的改變。常用的視神經萎縮分原發性和繼發性二種:前者視盤境界清晰,生理凹陷及篩板可見;後者境界模糊,生理凹陷及篩板不可見。視野檢查應注意適用小的紅色視標,可見中心暗點,鼻側缺損、顳側島狀視野、向心性視野縮小至管狀視野雙顳側偏盲等。色覺障礙多為後天獲得性,紅綠色障礙多見,色相排列檢查法優於一般檢查法。眼底螢光血管造影早期意義不大,晚期可見視盤螢光減弱和後期強螢光。視覺電生理檢測包括視網膜電圖(ERG)、眼電圖(EOG)和視誘發電位(VEP)等對診斷病情及預後等均有一定的輔助意義。
 眼電圖
眼電圖危害
視力明顯減退,看東西不清楚或者視野縮小了,瞳孔散大,怕光,如果有以上症狀,要趕快就診。專家提醒,在青年人群中,因用眼不當發生視神經炎者有增多趨勢。這種視神經萎縮症,將導致失明。據眼科專家介紹,引起視神經萎縮的病因,有先天遺傳性視神經病、外傷、炎症(大多眼睛伴有疼痛)、中毒(如乙胺丁醇等藥物及煙、酒中毒)、腫瘤(長在頭顱或眼眶內)等等,小孩、成人、老人都可能發生。而現在青年中以視神經炎繼發為多見,這同長期上網,看電視,用眼不當密切相關。
專家提醒,當發生眼睛劇痛,或伴有頭痛、嘔吐,病人需趕快就診。另外也可能沒有任何徵兆,這就需要定期進行眼部檢查,尤其是有遺傳病史的,或近期視力明顯減退、視野縮小的。
治療方法
頭針
 頭針
頭針(一)取穴。主穴:視區。
(二)治法。用28號2寸針,快速刺入並推進至所需深度。兩側均刺,然後接通電針儀,連續波,頻率為240次/分,強度以可耐受為度,通電20~30分鐘。每日1次,10次為一療程。間隔3~4天,再進行下一療程。
(三)療效評價。以上法治療87例共136隻眼,包括原發性、繼發性及外傷性視神經萎縮。顯效20隻(14.4%),有效56隻(40.6%),無效62隻(45.0%),總有效率為55.0%。其中以外傷性視神經萎縮效果最差。多在第一、二療程見效,於第三、四療程效果最佳。本法有一定遠期療效。
體針(之一)
(一)取穴。主穴:新明Ⅰ、球後、風池。配穴:新明Ⅱ、內睛明、瞳子髎、翳明、攢竹、光明、百會、肝俞。
內睛明位置:目內眥之淚阜上。
(二)治法。主穴,每次僅取1穴。可始終用1穴,亦可交替輪用。配穴每次取1~2穴,其中新明Ⅱ,一般與新明Ⅰ相配。操作方法為:新明Ⅰ進針時,應先將耳垂向前上推拉,針尖向前上方呈45度角,快速刺入,緩慢送針至下頜骨髁突後側面,深度約1~1.5寸左右,耐心尋找滿意針感。當針感出現後,即套用熱補手法,緊插慢提結合捻轉,誘導針感至眼區,以眼球出現熱脹閃電感者為佳,施手法1~2分鐘,出針,不留針。球後穴選30號2~2.5寸長毫針,速破皮刺入皮下,針尖沿眶下緣略右後上方刺入1.5~2寸左右,待患者覺眼部有酸脹感或有眼球突出感,不加捻轉提插,留針10分鐘。風池穴以左手按準穴位,右手將針速刺或捻轉進穴,針尖宜朝同側瞳孔直視方向,進針1~1.5寸左右,用提插捻轉手法,使針感逐步向眼區或前額放射,然後向下插針1~2分深,拇指向前捻轉3~9次,即可產生熱感,如無熱感向眼區放射,可反覆進行3~5遍。留針15分鐘。新明Ⅱ針尖向額部垂直刺入深度約5~8分深,當出現酸、麻、沉脹感後,套用快速捻轉結合提插手法,先以緊插慢提結合捻轉之補法運針1分鐘,再以均勻提插結合捻轉之平補平瀉法運針半分鐘,最後用緊提慢插結合捻轉之瀉法運針半分鐘,即予出針。內睛明穴用30號毫針沿眶內側壁直刺,用壓針法,輕刺緩壓,徐徐進針,至出現針感留針。其餘眼區穴,用類似手法。肢體穴進針得氣後,施平補平瀉手法。上述穴位,除已標明的,均留針15~30分鐘。每日或隔日1次,15次為一療程,停針5天,再繼續下一療程。
(三)療效評價。療效判別標準:基本治癒,視力恢復1.0以上,或在原視力基礎上提高5行以上,或者0.01以下,提高到0.2以上,視野擴大25度以上;顯效:視力提高3行以上,或由原視力提高10倍以上,視野擴大15度以上;有效:視力稍有提高,但不及顯效;無效:治療前後未見變化。以上法治936例,共1 680隻眼。其總有效率在64.0~88.8%之間。其中698例共1 252隻眼按上述標準評定,基本痊癒103隻(8.2%),顯效112隻(9,0%),有效586隻(46.98%),無效451隻(36.0%),總有效率為64.0%。發現採用熱補手法促進氣至病所者,療效較為滿意。
 體針
體針(一)取穴。主穴:眶上穴、接力穴、前額中點透印堂。配穴:太陽、率谷、風池、外關。眶上穴位置:眶上內1/3和外2/3交點處。接力穴位置:枕骨粗隆與耳尖聯線中點。
(二)治法。主穴均取,據症配配穴。眶上穴用2寸針,針彎30度左右沿眶上壁向視神經孔方向刺入1.5寸或1.7寸深,不作手法;接力穴以2.5~3寸毫針向風池方向刺入,進針2.5寸左右,用捻轉法,20分鐘後再捻轉1次;前額中點透印堂用2寸針,進針1.5寸左右,手法同接力穴。配穴常規針法,留針30分鐘,每日1次,10次一療程。
(三)療效評價。共治110例164隻眼,結果,痊癒12隻眼,顯效71隻眼,有效39隻眼,無效42隻眼,總有效率74.4%。並發現年齡小,病程短者療效好。
穴位雷射照射
 穴位雷射照射
穴位雷射照射(二)治法。每次取1主穴,1~2個配穴。用氦氖雷射針灸儀行刺入式照射,將輸出功率為2毫瓦的光針和針尖調整至紅光集中一點,放入75%酒精內消毒10分鐘,再刺入所選穴位,得氣後照射10分鐘。每日治療1次,10次為一療程,療程間隔3日。
(三)療效評價。以上法共治25例共39隻眼,結果:顯效11眼,有效19眼,無效9眼,總有效率為76.9%。
治療
1.病因治療一旦視神經萎縮,要使之痊癒幾乎不可能,但是其殘餘的神經纖維恢復或維持其功能是完全可能的。因此應使患者充滿信心及堅持治療。
2.藥物治療
常用的包括神經營養藥物如維生素B1、B12、ATP及輔酶A等,血管擴張藥及活血化淤藥類如菸酸、地巴唑、維生素E、維腦路通、複方丹參等。近年來通過高壓氧、體外反搏穴位注射654-2等均已取得一定效果。
診斷和鑑別診斷
僅根據眼底視盤灰白或蒼白是無法確診的,必須結合視功能檢查才能診斷。由於該病可有多種原因引起,必須儘可能同時做出病因診斷。首先應排除顱內占位性病變的可能性,輔以頭顱X線等檢查,一般可列入常規,其他頭顱CT及MRI等亦選擇性套用。
主要輔助檢查:
1、視覺誘發電位(VEP)檢查可發現P100波峰潛時延遲或/和振幅明顯下降。VEP能客觀評估視功能,對OA的診斷、病情監測和療效判定有重要意義。視網膜電圖(ERG)、眼電圖(EOG)對診斷病情及預後等均有一定的輔助意義。
2、採用常用計算機自動視野計的中心視野定量閾值檢查程式,可見向心性縮小,有時可提示本病病因,如雙顳側偏盲應排除顱內視交叉占位病變,巨大中心或旁中心暗點應排除Leber遺傳性視神經病變。該檢查能用於視功能評估,對OA的診斷、病情監測和療效判定具有重要意義。
3、頭顱或眼部CT、MRI檢查,可見壓迫性和浸潤性視神經病變患者可見顱內或眶內的占位性病變壓迫視神經;視神經脊髓炎、多發性硬化等病患者可見中樞神經系統白質脫髓鞘病灶。該檢查能在OA的病因診斷中排除或確診壓迫性和浸潤性視神經病變、脫髓鞘病變。
4、色覺檢查:色覺障礙多為後天獲得性,紅綠色障礙多見,色相排列檢查法優於一般檢查法。
5、眼底螢光血管造影:早期意義不大,晚期可見視盤螢光減弱和後期強螢光。
6、利用基因檢測技術通過血液、其他體液或細胞對線粒體DNA或核基因進行檢測,可見遺傳性視神經病變導致的OA患者存在相應基因位點的突變,如線粒體DNA的11778、14484、3460位點,核基因位點OPA1(3q28-q29)、OPA2(Xp11.4-p11.2)、OPA3(19q13.2-q13.3)、OPA4(18q12.2)、OPA5(22q12.1-q13.1)、OPA6(8q21.13-q22.1)等。該檢查能在OA的病因診斷中排除或確診遺傳性視神經病變。
診斷
根據病因、臨床表現及實驗室檢查即可做出診斷。
治療措施
病因治療為首要的,其次可給予中西醫綜合治療。一旦視神經萎縮,要使之痊癒幾乎不可能,但是其殘餘的神經纖維恢復或維持其功能是完全可能的。因此應使患者充滿信心及堅持治療。由於各種藥物的套用未能採取嚴格的雙盲試驗(有時也不允許),因此很難說明何種藥物及方法一定有效。藥物中常用的包括神經營養藥物如維生素B1、B12、ATP及輔酶A等,血管擴張藥及活血化淤藥類如菸酸、地巴唑、維生素E、維腦路通、複方丹參等。近年來通過高壓氧、體外反搏穴位注射654-2等均已取得一定效果。中藥補中益氣湯類及針刺治療早已證明有效,可繼續套用發掘整理。尚應提及的是,禁止吸菸及飲烈性酒,增強機體體質,做保健操、氣功等在某些病例均有一定效果。
預防
目前尚無確切的預防方法。通過健康檢查及早發現早期患者,對可疑患者及早進行基因檢查以明確診斷,避免其他不必要的檢查和治療
病因學
由多種原因均可引起,常見有缺血、炎症、壓迫、外傷和脫髓鞘疾病等如下:
1、顱內高壓致繼發性視神經萎縮。
2、顱內炎症,多見於結核性腦膜炎或視交叉蛛網膜炎。
3、視網膜病變。(1)血管性,視網膜中央動脈或靜脈阻塞,視神經本身的動脈硬化,正常營養血管紊亂、出血(消化道及子宮等)。(2)炎症 。(3)青光眼後。(4)網膜色素變性。(5)Refsum病。(6)蒙性家族性痴呆。
4、視神經炎和視神經病變 。(1)血管性,如缺血性視神經病變。(2)脫髓鞘病。(3)維生素缺乏。(4)由於鉛或其他金屬類等中毒。(5)帶狀皰疹。(6)梅毒性。
5、壓迫性所致。腫瘤,包括腦膜瘤、顱咽管瘤、垂體腺瘤、動脈瘤(前交通動脈瘤)、骨骼疾病,包括Paget病、畸形性骨炎、顱骨狹窄病等。
6、外傷。
7、代謝性疾病,如糖尿病、神經節苷脂病等
8、遺傳性疾病。Leber病,小腦性共濟失調,周圍神經病變如Chareot-Marie-Tooth病。
9、營養性視神經萎縮。
10、雜類。
注意事項
 視神經萎縮
視神經萎縮飲食注意事項
1、少吃或不吃在製作過程中容易發霉的食物如:醃菜、醃肉等。因為它們在製作過程中容易發霉視神經萎縮症狀其中常含有致癌性黴菌。不要吃煙燻、烤炸的食物。已發現用煙火直接熏的魚和肉,能產生有致癌作用的化學物質。
2、不要經常吃高脂肪飲食
因為動物脂肪和膽固醇含量高的食物可以促使中性類固醇與膽酸在體內合成,經過某些腸道細菌的作用視神經萎縮症狀可能產生內源性的致癌物。
3、忌吃已被污染的食物
如被農苭、化肥、石棉纖維、多環烴化合物和重金屬等污染的主食和副食不能吃,飲用水中要沒有水源污染視神經萎縮症狀平時的飲食要強調不偏食。
4、不要吸菸、飲酒和喝咖啡
吸菸能致癌因為香菸中的尼古丁、氨、炭粒、氰酸等能致癌。飲酒和癌腫有密切關係。因為酒中含有酒精視神經萎縮症狀酒精可以刺激垂體激素的分泌,從而增加惡性腫瘤的易感性。飲用咖啡有增加患膀胱癌的機會。
5、不要吃含有亞硝酸的食物。
亞硝酸類化合物具有很強的致癌作用。據研究視神經萎縮症狀它在低等和高等動物身上都能誘發腫瘤。
高危人群
1、從事農業、化工業、建築行業的工作者。處在一個具有腐蝕性或強酸強鹼的氣體、液體、固體環境中,一定要在現場放置供沖洗、稀釋、中和用的器材藥品,以免因為長期受這個環境的影響導致視神經萎縮疾病。
2、生產、運輸、使用有爆炸性物品的工作者是視神經萎縮的高危人群,如果不好好的遵守職業標準,那么就有可能受傷,比如說炸藥和製作煙花爆竹的工作者,一定要按照國家有關規定進行管理和操作。
3、居住在高原地區,長期從事駕駛、航海、航空、觀測等暴露於有強烈紫外線的大氣環境中的人群,或者是從事電焊、紫外線消毒燈下的工作人員一定要注意減少紫外線輻射對視網膜的損傷,以預防視神經萎縮疾病。
4、從事車、銑、磨、鉗等金屬切削和其它冷加工操作的工作者,在工作的時候一定要做好防護措施,避免眼球穿通傷。進行熔爐和使用X線雷射加工或研製的工作人員一定要戴用能反射或吸收這些輻射線的防護眼鏡。避免有害物質進入到眼睛。
檢查化驗
視神經萎縮主要是針對引起視神經萎縮的一些原發病開展的實驗室檢查,以明確病因。如血常規、血液生化檢查以及腦脊液抗體、細胞學檢查等。
1.視野檢查視野的改變依據視神經損害的部位不同而各異:靠近眼球段的視神經炎,視野中有巨大中心暗點;離眼球稍遠段的視神經的病變,則可表現為視野局限性缺損或向心性縮小;視交叉病變可呈雙眼顳側偏盲;單側外側膝狀體或視束病變,雙眼在病變的對側出現同側偏盲。
2.視覺電生理檢查可發現特徵性的異常改變。
3.用無赤光檢眼鏡檢查眼底,正常的視神經纖維呈白細線條狀,萎縮的視神經纖維,常呈雜亂斑點狀。視野改變多為向心性縮小,尤以鼻側周邊視野發生最早,也有開始周邊視野出現楔形缺損,繼而向中心擴展,最後形成向心性縮小者。此外根據病變部位的不同,尚可出現各種不同形狀的視野缺損或暗點視。野檢查應注意適用小的紅色視標,可見中心暗點,鼻側缺損、顳側島狀視野、向心性視野縮小至管狀視野雙顳側偏盲等。色覺障礙多為後天獲得性,紅綠色障礙多見,色相排列檢查法優於一般檢查法。眼底螢光血管造影早期意義不大,晚期可見視盤螢光減弱和後期強螢光。視覺電生理檢測包括視網膜電圖(ERG)、眼電圖(EOG)和視誘發電位(VEP)等對診斷病情及預後等均有一定的輔助意義。