疾病概述
急性有機磷殺蟲藥(organophosphorousinsecticides)對人畜的毒性主要是對乙醯膽鹼酯酶的抑制,引起乙醯膽鹼蓄積,使膽鹼能神經受到持續衝動,導致先興奮後衰竭的一系列的毒蕈鹼樣、菸鹼樣和中樞神經系統等症狀;嚴重患者可因昏迷和呼吸衰竭而死亡,有機磷殺蟲藥大都呈油狀或結晶狀,色澤由淡黃至棕色,稍有揮發性,且有蒜味。除敵百蟲外,一般難溶於水,不易溶於多種有機溶劑,在鹼性條件下易分解失效。常用的劑型有乳劑、油劑和粉劑等。R和R′為烷基、芳基、羥胺基或其他基因,X為烷氧基、丙基或其他取代基,Y為氧或硫。有機磷農藥是廣譜殺蟲劑,其毒性主要由於有機磷和體內膽鹼酯酶結合,形成磷醯化膽鹼酯酶,該酶失去了分解乙醯膽鹼的活性,使體內乙醯膽鹼蓄積,膽鹼能神經支配的器官功能亢進,如腺體分泌增多、平滑肌骨路肌收縮、中樞神經功能障礙等。
疾病原因
 急性有機磷中毒
急性有機磷中毒1.侵入途徑。(1)經皮膚侵入機體:有機磷農藥污染皮膚黏膜,經無損傷處進入體內。由於它是脂溶性的,能溶解在油脂中,當皮膚破潰時更易進入。
(2)經呼吸道進入機體:農藥噴霧劑可經呼吸道黏膜進入體內。
(3)經消化道進入機體為自服、誤服或吃被污染的食物(蔬菜、水果、糧食)。
(4)經胎盤進入機體,可導致死胎、流產,特彆強的有機磷毒劑如沙林,污染的空氣只要吸入幾口即可死亡。
2.體內的分布及代謝有機磷進入體內後經血液、淋巴液運送到全身,其中以肝臟含量最多,其次是肺、腎、骨骼,肌肉及腦組織中含量最少,其穿透血腦屏障的能力及透過胎盤的能力則取決於化學結構和分子量的大小。有機磷農藥在體內的轉化是通過氧化及水解作用。含硫有機磷,經過氧化其毒性增強,經過水解而降低其毒性,但有機磷農藥在體內水解的速度是很緩慢的。
3.急性中毒的機制。(1)有機磷農藥使膽鹼釀酶磷醯化,抑制酶活性。有機磷農藥加膽鹼酯酶可變為磷酚化膽鹼酶,使酶的生物活性被抑制,失去分解乙醯膽鹼的能力,體內乙醯膽鹼聚積,出現膽鹼能神經支配的器官功能亢進。
(2)膽鹼能受體的分布及其生理效應。
(3)膽鹼酯酶分為真性膽鹼酯酶及假性膽鹼酯酶兩種,水解乙醯膽鹼的主要是真性膽鹼酯酶。膽鹼醯酯主要存在於腦、脊髓、神經節的神經細胞內,骨骼肌的神經接頭,腎上腺和紅細胞中與膽鹼能神經的功能直接相關。膽鹼酯酶在體內組織的含量不同,以腦組織含最高,其次是胃腸和肺組織中,肌肉中含量最少。膽鹼酯酶在組織中的不同含量,與急性有機磷中毒時的臨床表現有密切關係。
4.磷硫化膽鹼酯酶的復活一般酶的復活是通過自發的水解作用。脫下磷醯基部分,恢復酶的催化活性,但比較緩慢,復活酶的量也是比較少的。
5.磷硫化膽鹼酯酶的老化可被重活化的磷醯化酶轉變成不能被活化的磷醯化酶即為酶老化。酶的老化是由於磷醯化膽鹼酯酶發生脫烷基所致。磷醯化膽鹼酯酶脫烷基後,經酸性電離呈陰離子狀態,與負電很強的復能劑肟類化合物呈同性電荷相斥的作用。兩者不易結合,因此不能使此類酶恢復活性。
臨床表現
 急性有機磷中毒
急性有機磷中毒1、毒蕈鹼樣症狀這組症狀出現最早,主要是副交感神經末梢興奮所致,類似毒蕈鹼作用,表現為平滑肌痙攣和腺體分泌增加。臨床表現先有噁心、嘔吐、腹痛、多汗、尚有流淚、流涕、流涎、腹瀉、尿頻、大小便失禁、心跳減慢和瞳孔縮小。支氣管痙攣和分泌物增加、咳嗽、氣急,嚴重患者出現肺水腫。
2、菸鹼樣症狀乙醯膽鹼在橫紋肌神經肌肉接頭處過度蓄積和刺激,使面、眼瞼、舌、四肢和全身橫紋肌發生肌纖維顫動,甚至全身肌肉強直性痙攣。患者常有全身緊束和壓迫感,而後發生肌力減退和癱瘓。呼吸肌麻痹引起周圍性呼吸衰竭。交感神經節受乙醯膽鹼刺激,其節後交感神經纖維末梢釋放兒茶酚胺使血管收縮,引起血壓增高、心跳加快和心律失常。
3、中樞神經系統症狀中樞神經系統受乙醯膽鹼刺激後有頭暈、頭痛、疲乏、共濟失調、煩躁不安、詭妄、抽搐和昏迷。樂果和馬拉硫磷口服中毒後,經急救後臨床症狀好轉,可在數日至一周后突然再次昏迷,甚至發生肺水腫或突然死亡。症狀復發可能與殘留在皮膚、毛髮和胄腸道的有機磷殺蟲藥重新吸收或解毒藥停用過早或其他尚未闡明的機制所致。
急性中毒可分為三級:(1)輕度中毒:有頭暈、頭痛、噁心、嘔吐、多汗、胸悶、視力模糊、無力、瞳孔縮小。
(2)中度中毒:除上述症狀外,還有肌纖維顫動、瞳孔明顯縮小、輕度呼吸困難、流涎、腹痛、腹演、步態蹣跚,意識清楚。(3)重度中毒:除上述症狀外,並出現昏迷、肺水腫、呼吸麻痹、腦水腫。急性中毒一般無後遺症。個另患者在急性重並中毒症狀消失後2-3周可發生遲發性神經病,主要累及肢體末端,且可發生下肢癱瘓、四肢肌肉萎縮等神經系統症狀。這種病變不是由膽鹼酯酶受抑制引起的,可能是由於有機磷殺蟲藥抑制神經靶酯酶(NTE,原稱神經毒酯酶)並使其老化所致。在急性中毒症狀緩解後和遲發性神經病發病前,一般在急必中毒後24-96d突然發生死亡,稱“中間型綜合徵”。其發病機制與膽鹼酯酶受到長期抑制,影響神經-肌肉接頭處突觸後的功能。死亡前可先有頸、上肢和呼吸肌麻痹、上肢和呼吸肌麻痹。累及顱神經者,出現瞼下垂、眼外展障礙和面癱。
局部損害敵敵畏、敵百蟲、對硫磷、內吸磷接觸皮膚後可引起過敏性皮炎,並可出現水泡和脫皮。有機磷殺蟲藥滴入眼部可引起結合膜充血和瞳孔縮小。
疾病診斷
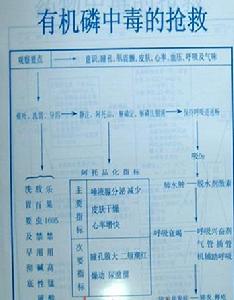 急救程式
急救程式1、毒蕈鹼樣症狀
(l)眼睛:如瞳孔縮小,約50%的患者出現視力障礙、流淚、眼痛。
(2)腺體:分泌增多、流涎、出汗,口腔和鼻不斷湧出多量白色泡沫樣分泌物。
(3)呼吸系統:支氣管平滑肌收縮,腺體分泌增加,喉及支氣管水腫變狹窄、阻塞,造成呼吸困難、缺氧。由於呼吸肌麻痹或呼吸中樞抑制,導致呼吸衰竭、窒息而死亡,肺部乾濕羅音的多少往往反應患者腺體分泌的多少和支氣管收縮的強烈程度。
(4)消化道:胃腸道平滑肌強烈收縮,蠕動增加,可有腹痛、腹瀉、里急後重、噁心、嘔吐及消化道出血、腸鳴音亢進。
(5)泌尿系統:常有尿失禁或尿瀦留,部分患者有下腹痛。
(6)循環系統:有機磷中毒對循環系統的作用是很複雜的,主要表現為心率減慢、心律紊亂、血壓下降、心力衰竭、心臟停搏。
2、菸鹼樣症狀骨骼肌肌束顫動,可作為中毒早中期診斷的參考,顫動常先自眼瞼、額面部開始,繼之全身抽搐,最後肌肉麻痹。體溫:上升至37-38.5℃,這是由於肌肉顫動,產熱增加而周圍血管收縮又影響散熱。此外,腎上腺素分泌增加也是體溫升高的原因。
3、中樞神經系統症狀中毒早期可出現頭痛、倦怠、無力,重度中毒表現為神志恍傯、語言不清、昏迷、陣發性驚撅、頸強直、克氏征陽性,晚期反射由強到弱,最後抑制,並可發生腦水腫、呼吸中樞抑制。
4、中毒程度的分級
(l)輕度:噁心、嘔吐、頭痛、頭暈、多汗、無力、瞳孔縮小。膽鹼酯酶活性70%-50%。
(2)中度:除上述症狀外,有肌束震顫,瞳孔更小,呼吸困難、大汗、流涎、神志有時模糊、血壓有時稍高。膽鹼酯酶活性在正常水平的50%-30%。
(3)重度:瞳孔針失大小,呼吸極度困難,嚴重低氧血症、紫紺,少數有腦水腫、休克、腎功衰竭、深昏迷,可因呼吸肌麻痹或呼吸中樞抑制而死亡。膽鹼酯酶活性在正常水平的30%以下。
化驗檢查
膽鹼酯酶活性的測定可用試紙法快速測定血中膽鹼酯酶的活性及含量也可測定血液中乙醯膽鹼濃度。在診斷有困難時,可用阿托品2mg加葡萄糖20ml靜脈推注,或解磷定lg加入生理鹽水20ml中靜脈推注,觀察病人反應。
疾病治療
 急救措施
急救措施迅速清除毒物立刻離開現場,脫去污染的衣肥,用肥皂水清洗污染的皮膚、毛髮和指甲。口服中毒者用清水、2%碳酸氫鈉溶液(敵百蟲忌用)或1:5000高錳酸鉀溶液(對硫磷忌用)反覆洗胄,直至洗清為止。然後再給硫酸鈉導瀉。眼部污染可用2%碳酸氫鈉溶液或生理鹽水沖洗。在迅速清除毒物的同時,應爭取時間及早用有機磷解毒藥治療,以挽救生命和緩解中毒症狀。
二、使用解毒藥
1、膽鹼酯酶復活藥肟類化合物能使被抑制的膽鹼酯酶恢復活性。其原理是肟類化合物的吡啶環中的氮帶正電荷,能被磷醯化膽鹼酯酶的陰離子部位所吸引;而其肟基與磷原子有較強的親和力,因而可與磷醯化膽鹼酯酶中的磷形成結合物,使其與膽鹼酯酶的酯解部位分離,從而恢復了乙醯膽鹼酯酶中的磷形成結合物,使其與膽鹼酯酶的酯解部位分離,從而恢復了乙醯膽鹼酯酶活力。常用的藥物有解磷定(pyraloximemethiodide,PAM-1)和氯磷定(pyraloximemethylchloride,PAM-Cl),h此外還有雙復磷(obidoximechloride,DMO4)和雙解磷(trimedoxime,TMB4)。膽鹼酯酶復活藥對解除菸鹼樣毒作用較為明顯,但對各種有機磷殺蟲藥中毒的療效並不完全相同,解磷定和氯磷定對內吸磷、對硫磷、甲胺磷、甲拌磷等中毒的療效好,對敵百蟲、敵敵畏等中毒療效差,對樂果和馬拉硫磷中毒療效可疑。雙復磷對敵敵畏及敵敵百蟲毒效果較解磷定為好。膽鹼酯酶復活藥對已老化的膽鹼酯酶無復活作用,因此對慢性膽鹼酯酶抑制的療效不理想。對膽鹼酯酶復活藥療效不好的患乾,應以阿托品治療為主或二藥合用。膽鹼酯酶復活藥使用後的副作用有短暫的眩暈、視為模糊的復視、血壓升高等。用量過大,可引起癲癇樣發作和抑制膽鹼酯酶活力。解磷定在劑量較大時,尚有口苦、咽痛、噁心。注射速度過快可導致暫時性呼吸抑制。雙復磷副作用較明顯,有口周、四肢及全身發新村的灼熱感,噁心、嘔吐和顏面潮紅。劑量過大可引起室性早搏和傳導阻滯。個別患者發生中毒性肝病。
2、抗膽鹼藥阿托品阿托品有阻斷乙醯膽鹼對副交感神經和中樞神經系統毒蕈鹼受體的作用,對緩解毒蕈鹼樣症狀和對抗呼吸中樞抑制有效,但對菸鹼樣症狀和恢復膽鹼酯酶活力沒有作用。阿托品劑量可根據病情每10-30min或1-2d給藥一次,直到毒蕈鹼樣症狀明顯好轉或患者出現“阿托品化”表現為止。阿托品化即臨床出現瞳孔較前擴大、口乾、皮膚乾燥和顏面潮紅、肺濕囉音消失及心律加快。即應減少可托品劑量或停用。如出現瞳孔擴大、神志模糊、狂躁不安、抽搐、昏迷和尿瀦留等,提示阿托品中毒,應停用阿托品。對有心動過速及高熱患者,阿托品應慎用。在阿托品套用過程中應密切觀察患者全身反應和瞳孔大小,並隨時調整劑量。有機磷殺蟲藥中毒的治療最理想是膽鹼酯酶復活藥與阿托品二藥合用。輕度中毒亦可單獨使用膽鹼酯酶復活藥。兩種解毒藥合用時,阿托品的劑量應減少,以免發生阿托品中毒。
3、對症治療有機磷殺蟲藥中毒主要的死因是肺水腫、呼吸肌癱瘓或呼吸中樞衰竭。休克、急性腦水腫、心肌損害及心跳驟停等亦是重要死因。因此,對症治療應以維持正常呼吸功能為重點,例如保持呼吸道通暢,給氧或套用人工呼吸器。肺水腫用阿托品。休克用升壓藥,腦水腫套用脫水劑和腎上腺糖皮質激素,以及按情況及時套用抗心律失常藥物等。危重病人可用輸血療法。為了防止病情復發,重度中毒患者,中毒症狀緩解後應逐步減少解毒藥用量,直至症狀消失後停藥,一般至少觀察3-7。
三、套用中毒酶重活化劑
一些肟類化合物能使有機磷抑制酶重新恢復活性,稱為中毒酶重活化劑。重活化劑的套用大大提高了有機磷中毒患者的成活率。重活化劑的分子含有肟基(一CH=N—OH)及季胺基吡睫環中正離子,與酶的負性部位結合,而其分子帶負電荷的肟基部位與有機磷的正電中心相結合,形成一個複合體,從而奪取與膽鹼脂酶結合的磷醯基,解除有機磷對酶的抑制。
1、重活化劑的種類:重活化劑的基本結構都是由季胺基和肟基兩個部分構成,不同種類只是其衍生物不同。目前臨床常用的重活化劑有解磷定(PAM—I)、氯磷定(PAM-CI)、雙復磷(DNO4)、雙解磷(TMB4)。雙復磷和雙解磷含有兩個肟基,故比解磷定和氯磷定的作用強(如下表示)。重活化劑應在中毒早期套用,用量要足,使血中維持有效的濃度,有機磷和膽鹼酯酶結合分為磷醯化階段和老化階段,在早期療效好,晚期療效很差。要反覆給藥,重活化劑在體內代謝很快,其半衰期從54~126min,維持作用僅90~120min,為了維持血中有效濃度,要反覆給藥,一般認為膽鹼酯酶恢復到60%以上時,提示用量已足,可延長給藥時間。
2、重活化劑的選擇:重活化劑的作用即膽鹼酯酶的脫磷醯化使用,和有機磷農藥的化學結構有關。R、R’基為乙氧基者(1605、1059),易被重活化,R、R’基為甲氧基,異丙基或磷醯胺類,作用慢,重活化差,重活化劑對乙巰磷、對硫磷、特普、內吸磷等急性中毒效果好,對敵敵畏效果差,對樂果、馬拉硫磷、八甲磷效果更差。不同的重活化劑的療效有差異,雙復磷,雙解磷的重活化效果較解磷定、氯磷定好。重活劑不能加在鹼性溶液中,否則水解成氰化物有劇毒。重活化劑對慢性有機磷中毒無效。重活化劑對菸鹼(N)樣作用效果好,對抗毒蕈鹼(M)樣作用差。多數肟類化合物不溶於脂,較難透過血腦屏障,只雙復磷有少量透過血腦屏障。對中樞神經系統的療效較差。
3、重活化劑給藥途徑:肌肉注射為宜,肌注後3-5分鐘便可產生明顯作用。靜脈滴注時排除較快,不利於維持血中有效濃度。重活化劑過量易中毒,其中毒症狀和有機磷中毒症狀相似,不易鑑別,只有小心用藥
4、治療原則:有機磷中毒病勢兇險,病情發展快,故要早用藥、聯合用藥,不能等洗完胃或作完其它治療後再給拮抗劑或重活化劑,否則病人將失去挽救的時機。應反覆多次給藥,藥物劑量要適應病情的實際需要。在密切觀察下,給予足夠的量。要採取綜合治療的措施,如吸氧、水電解質平衡的維持,防止併發症及臟器功能衰竭。
5、治療有機磷中毒的新藥一解磷注射液的套用:解磷注射液是軍事醫學科學院研究製成的治療急性有機磷農藥中毒的複合製劑。具有抗膽鹼藥和重活化劑組成的急救複方。既對抗毒蕈鹼樣、菸鹼樣作用,又對中樞神經系統的症狀有較好的療效。作用快,維持時間長,避免了多次頻繁用藥。療效好、經濟、使用方便(即肌注也可),可在農村廣泛推廣套用。用法與用量見表22-7。一般採用肌肉注射,必要時也可靜脈注射。
中度中毒時,首次應配用500~600mg氯磷定,重度中毒時,首次應配用600-900mg氨磷定。中毒程度首次用量重複用:
輕度1/2~1支/
中度1~2支1支
重度2~3支1~2支
中毒後期如病人僅有毒蕈鹼樣症狀或菸鹼樣症狀和血中膽鹼酯酶活力低時,可分別給予抗膽鹼藥或重活化劑,用法用量:
阿托品(mg)氯磷定(mg)
輕度1/2~1支/
中度1~2支1支
重度2~3支1~2支
有毒蕈鹼樣症狀時,用抗膽鹼能藥,有菸鹼樣症狀及膽鹼酯酶活力又較低時,套用重活化劑。
不良反應可出現口乾、心跳快、面紅、瞳孔散大。過量時可出現煩躁不安、尿瀦留等症狀,停藥即可緩解。
 急性有機磷中毒反應
急性有機磷中毒反應常見的併發症有呼吸衰竭、腦水腫、上消化道出血、中毒性心肌炎、心律紊亂、心跳驟停。
五、反跳及其處理
急性有機磷中毒經救治好轉後,在恢復期可發生突然惡化或死亡,此即反跳淬死。據報導大約占有機磷中毒的7%-8%。對反跳及粹死的確切機理尚不清楚,可能與以下因素有關:
(1)洗胃不徹底,胃腸道內殘留物繼續被吸收;
(2)阿托品減量過快或停藥過早;
(3)有機磷農藥導致心肌炎、心臟擴大、心律失常在某種誘因下突然心臟停跳;
(4)阿托品過量、電解質紊亂。
六、換血與血液淨化療法
為了補充有活性的膽鹼酯酶,可採取換血療法,每次抽出患者靜脈血300-600ml,同時輸入相同的新鮮血量,可以反覆進行,但應注意換血過程中阿托品過量的發生。
血漿置換法及採用樹脂或活性炭吸附療法治療有機磷中毒,取得了良好的效果。
預防措施
急性中毒一般無後遺症。個另患者在急性重並中毒症狀消失後2-3周可發生遲發性神經病,主要累及肢體末端,且可發生下肢癱瘓、四肢肌肉萎縮等神經系統症狀。這種病變不是由膽鹼酯酶受抑制引起的,是由於有機磷殺蟲藥抑制神經靶酯酶(NTE,原稱神經毒酯酶)並使其老化所致。
