疾病名稱
基底節區出血
疾病分類
神經內科,神經外科
疾病描述
基底節區出血:殼核和丘腦是高血壓性腦出血的兩個最常見部位。
症狀體徵
典型可見三偏體徵(病灶對側偏癱、偏身感覺缺失和偏盲等),大量出血可出現意識障礙,也可穿破腦組織進入腦臥,出現血性CSF,直接穿破皮質者不常見。
①殼核出血:主要是豆紋動脈外側支破裂,通常引起較研究運動功能缺損,持續性同向性偏盲,可出現雙眼向病灶對側凝視不能,主側半球可有失語;
②丘腦出血:由丘腦膝狀體動脈和丘腦穿通動脈破裂所致,產生較明顯感覺障礙,短暫的同向性偏盲;出血灶壓迫皮質語言中樞可產生失語症,丘腦局灶性出血可出現獨立的失語綜合徵,預後好;丘腦出血特點是:上下肢癱瘓均等,深感覺珍愛高突出;大量出血使中腦上視中樞受損,眼球向下偏斜,如凝視鼻尖;意識障礙多見且較重,出血波及丘腦下部或破入第三腦室則昏迷加深,瞳孔縮,出現去皮質強直等;累及丘腦底核或紋狀體可見偏身舞蹈-投擲樣運動;如出血量大使殼核和丘腦均受累,難以區分出血起始部位,稱為基底節區出血;
③尾狀核頭出血:較少見,表現頭痛、嘔吐及輕度腦膜刺激征,無明顯癱瘓,頗似蛛網膜下腔出血,有時可見對側中樞性面舌癱,臨床常易忽略,偶因頭痛在CT檢查時發現。
疾病病因
高血壓性腦出血是非創傷性顱內出血最常見的病因,是高血壓伴發腦小動脈病變,血壓驟升使動脈破裂所致。其他病因包括腦動脈粥樣硬化,血液病(白血病、再生障礙性貧血、血小板減少性紫癲、血友病、會細胞增多證和鐮狀細胞病等),以及腦澱粉樣血管病、動脈瘤、動靜脈畸形、Moyamoya病、腦動脈炎、硬膜靜脈竇血栓形成、夾層動脈瘤、原發性或轉移性腫瘤,梗死後腦出血、抗凝或溶栓治療等。
病理生理
殼核和丘腦是高血壓性腦出血的兩個最常見部位,它們被內囊後肢所分隔,下行運動纖維、深行感覺纖維以及視輻射穿行其中外側(殼核)或內側(丘腦)擴張血腫壓迫這些纖維產生對側運動、感覺功能障礙
診斷檢查
(一)輔助檢查
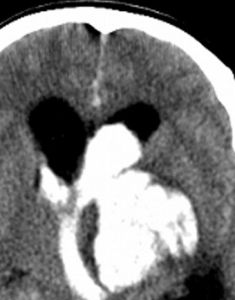
1、CT檢查
臨床疑診腦出血時首選CT檢查,可顯示圓形或卵圓形均勻高密度血腫,邊界清楚,並可確定血腫部位、大小、形態,以及是否破入腦室、血腫周圍水腫帶和占位效應等;如腦室大量積血可見高密度鑄型,腦室擴張。1周后血腫周圍可見環形增強,血腫吸收後變為低密度或囊性變。CT動態觀察可發現進展型腦出血。
2、MRI檢查
可發現CT不能確定的腦幹或小腦小量出血,能分辨病程4-5周后CT不能辨認的腦出血區別陳舊性腦出血與腦梗死,顯示血管畸形流空現象。可根據血腫信號的動態變化(受血腫內紅血蛋白變化的影響)判斷出血時間。
①超急性期(0-2h):血腫為T1、T2高信號,與腦梗死不易區別;
②急性期(2-48h):為T1等信號、T2低信號;
③亞急性期(3d-3w):T1、T2均呈高信號;
④慢性期(>3w):呈T1低信號、T2高信號。
3、數字減影腦血管造影(DSA) 可檢出腦動脈瘤、腦動靜脈畸形、Moyamoya病和血管炎等。
4、腦脊液檢查
只在無CT檢查條件且臨床無明顯顱內壓增高表現時進行,之可發現腦壓增高,CSF呈洗肉水樣。須注意腦腦疝風險,疑診小腦出血不主張腰穿。
(二)診斷及鑑別診斷
1、診斷:中老年高血壓患者在活動或情緒激動時突然發病,迅速出現偏癱、失語等局灶性神經功能缺失症狀,以及嚴重頭痛、嘔吐及意識障礙等,常高度提示腦出血可能,CT無檢查可以確診。
2、鑑別診斷:
(1)高血壓性殼核、丘腦及腦葉出血須與腦梗死、特別是腦栓塞後出血鑑別。CT檢查可明確識別病變。小腦出血可酷似腦幹或小腦梗死,MRI可以確診。
(2)外傷性腦出血是閉合性頭部外傷所致,發生於受衝擊顱骨下或對沖部位,外傷史可提供診斷線索,常見於額極及顳極,CT可顯示血腫。
(3)腦動脈瘤、腦動靜脈畸、原發性或轉移性腦腫瘤可引起腦出血,腦卒中常表現慢性病程突然加重。血液病如血友病(Ⅷ因子缺乏)、特發性血小板減少性紫癲和急性髓細胞性白血病等,以及抗凝、溶拴治療引起出血有相應病史或治療史;CT、MRI、MRA及DSA可確診。腦澱粉樣血管病是腦出血的罕見病因,常見於老年人(平均70歲),血壓可正常,典型為多灶性腦葉出血,可有家族性病例。
(4)突然發病、迅速陷入昏迷的腦出血患者須與全身性中毒(酒精、藥物、一氧化碳)及代謝性疾病(糖尿病、低血糖、肝性昏迷、尿毒症)昏迷鑑別,病史、新管實驗室檢查和頭部CT檢查可提供診斷線索。腦出血通常在短時間內停止,一般不復發。預後與出血量、部位、病因及全身狀況有關,腦幹、丘腦及大量腦室出血預後差。血腫與周圍鬧水腫聯合占位效應可導致腦疝和致命性預後。腦出血病死率較高,約半數病例死於病後2日內;部分患者可生活自理或恢復工作。
治療方案
積極合理的治療可挽救患者生命、減少神經功能殘疾程度和降低復發率。
內科治療
患者臥床,保持安靜。重症須嚴密觀察體溫、脈搏、呼吸和血壓等生命體徵,注意瞳孔和意識變化。保持呼吸道通常,及時清理呼吸道分泌物,西藥時吸氧,動脈血氧保護度維持在90%以上。加強護理,保持肢體功能位。意識障礙和消化道出血者宜禁食24-48小時,之後放置胃管。
(1)血壓緊急處理。急性腦出血時血壓升高是顱內壓增高情況下保持正常腦血流的腦血管自動調節機制,套用降壓藥仍有爭議,降壓可影響腦血流量,導致低灌注或腦梗死,但持續高血壓可使腦水腫惡化。舒張壓降至約100mmHg水平是合理的,但須非常小心,分支個體對降壓藥異常敏感。急性期後可常規用藥控制血壓。
(2)控制血管源性腦水腫:腦出血後48小時水腫達到高峰,維持3-5日或更長時間後逐漸消退。腦水腫可使顱內壓(ICP)增高和導致腦疝,是腦出血主要死因。常用皮質類固醇減輕腦出血後水腫和降低ICP,但有效證據不充分;脫水藥只有短暫作用,常用20%甘露醇、10%複方甘油和利尿藥如速尿等;或用10%血漿白蛋白。
(3)高血壓性腦出血部位發生再出血不常見,通常無須用抗纖維蛋白溶解藥,如需給藥可早期(<3小時)給予抗纖溶藥物如6-氨基乙酸、止血環酸等。立止血也推薦使用。腦出血後凝血功能評估對監測止血治療是必要的。
(4)保持營養和維持水電解質平衡:每日液體輸入量按尿量+500ml計算,高熱、多汗、嘔吐或腹瀉的患者還需適當增加入液量。注意防止低鈉血症,以免加重腦水腫。
(5)併發症防治:
①感染:語病早期或病情較輕時通常不使用抗生素,老年患者合併意識障礙易並發肺感染,尿瀦留或導尿易合併尿路感染,可根據經驗、痰和尿培養、藥物敏感試驗等選用抗生素治療;保持氣道通暢,加強口腔和呼吸道護理,痰多不遺咳出應及時氣管切開,尿瀦留可留置尿管並定時膀胱沖洗;
②應激性潰瘍:可引起消化道出血,可用H2受體阻滯劑預防,如甲氰咪呱0.2-0.4g/d,靜脈滴注;雷尼替丁150mg口服,1-2次/d;洛賽克(losec)20mg/d;若發生上消化道出血可用去甲腎上腺素4-8mg加冰鹽水80-100ml口服,4-6次/d;雲南白藥0.5g口服,4次/d;保守治療無效時可在胃鏡直視下止血,須注意嘔血引起窒息,並補液或輸血維持血容量;
③稀釋性低鈉血症:10%的腦出血病人可發生,因1000ml,補鈉9-12g;宜緩慢糾正,以免導致腦橋中央髓鞘,溶解症;
④腦耗鹽綜合徵:心鈉素分泌過高導致低血鈉症,治療應輸液補鈉。
⑤癇性發作:常見全面性強直-陣攣性發作或局灶性發作,可用安定10-20mg靜脈緩慢推注,個別病例不能控制發作可用苯妥英鈉15-20mg/kg靜脈緩慢推注,不需長期用藥;
⑥中樞性高熱:宜物理降溫,如效果不佳可用多巴胺受體激動劑量如果溴隱亭3.75mg/d,逐漸加量至7.5-15.0mg/d,分次服用;或用硝苯呋海因0.8-2.0mg/kg,肌肉或靜脈給藥,1次/6-12h額,緩解後100mg,2次/d;
⑦下肢深靜脈血栓形成:常見患肢進行性浮腫和發硬,勤翻身、被動活動或抬高癱瘓肢體可預防,肢體靜脈血流圖檢查可確診,可用肝素100mg靜脈滴注,1次/d;或低分子肝素4000u皮下注射,2次/d。
外科治療
可挽救重症患者生命及促進神經功能恢復,手術宜在發病後6-24h內進行,預後直接與術潛意識水平有關,昏迷患者通常手術效果不佳。
(1)手術適應證:
①腦出血病人顱內壓增高伴腦幹受壓體徵,如脈緩、血壓升高、呼吸節律變慢、意識水平下降等;
②小腦半球血腫量≥10ml或蚓部>6ml,血腫破入第四腦室或腦池受壓消失,出現腦幹受壓症狀或急性阻塞性腦積水徵象者;
③重症腦室出血導致梗阻性腦積水;
④腦葉出血,特別是AVM所致和占位效應明顯者。
(2)手術禁忌症:腦幹出血、大腦深部出血、澱粉樣血管病導致腦葉出血不宜手術治療。多數腦深部出血病例可破入腦室而自發性減壓,且手術會造成正常腦組織破壞。
(3)常用手術方法是:
①小腦減壓術:是高血壓性小腦出血最重要的外科治療,可挽救生命和逆轉神經功能缺損,病程早期病人處於清醒狀態時手術效果好;
②開顱血腫清除術:占位效應引起中線結構移位和初期腦疝時外科治療可能有效;
③鑽孔擴大骨傳血腫清除術;
④鑽孔微創顱內血腫清除術;
⑤腦室出血腦室引流術。
康復治療
腦出血患者病情穩定後宜儘早進行康復(如高壓氧艙等)治療,對神經功能恢復,提高生活質量有益。如患者出現抑鬱情緒,可及時給予藥物治療和心理支持。