疾病概述
 原發性硬化性膽管炎
原發性硬化性膽管炎原發性硬化性膽管炎又稱狹窄性膽管炎實質上不是一種化膿性疾病。是一病因不明,以肝內外膽管的慢性纖維化狹窄和閉塞為其特徵臨床上較少見。它不同於膽管結石,腫瘤或膽管損傷後繼發的硬化性膽管炎(或稱為繼發性膽管狹窄)原發性硬化性膽管炎一般無膽石,亦無膽管手術史,不少病例同時伴有潰瘍性結腸炎少數人還伴有纖維性甲狀腺炎及後腹膜纖維化等疾病。發病年齡多數為30~50歲,男性多於女性目前認為細菌和病毒感染,免疫功能異常以及某些先天性遺傳因素是本症可能的發病因素。
疾病病因
 原發性硬化性膽管炎
原發性硬化性膽管炎2、腸毒素吸收因素如上所述,PSC和IBD密切相關,炎症性腸病作為潛在致病因素早已引起注意。推測炎症腸黏膜屏障通透性增高,細菌內毒素、毒性膽酸吸收增多,激活肝內Kupffer細胞使腫瘤壞死因子(TNF)產生增多,導致類似PSC病理變化的膽管破壞和增生。在動物研究中,許多藥物如抗生素、細菌細胞壁成分抗體及腫瘤壞死因子抑制劑可以阻斷實驗動物的PSC病理變化。對於IBD發病率、發病時間、疾病的嚴重程度和PSC在時間上不一致問題如:25%PSC患者結腸正常,PSC發生於結腸病之前,切除結腸後對PSC病程並無影響等,新近有學者提出參與免疫反應的部分淋巴細胞有記憶功能,早期激活後靜止下來,以後再遇刺激時啟動疾病發生。上述觀點雖可解釋兩者關係的部分矛盾現象,尚無直接證據證明IBD是PSC直接病因,最合理解釋是兩種不同器官對共同病因的病理生理反應差異。
 原發性硬化性膽管炎
原發性硬化性膽管炎4、免疫因素目前更看重免疫機制,在細胞免疫方面,發現肝門管區及膽管周圍浸潤的炎性細胞均以T淋巴細胞為主,門管區多數是具有免疫輔助誘導功能的T淋巴細胞亞型CD4,膽管周圍主要聚集有抑制免疫和細胞毒性的另一亞型CD8細胞。正常人的膽管上皮皆由HLA-Ⅰ級抗原表達,研究發現PSC患者的膽管上皮由HLA-Ⅱ級抗原—DR表達,但在部分原發性膽汁性肝硬變(primarybiliarycirrhosis,PBC)及各種原因所致的肝外膽管梗阻者,膽管上皮中也有相同異常發現,膽管上皮的HLA-DR顆粒與PSC發病關係尚不清楚。體液免疫方面的證據多為非特異性:PSC患者血中各種免疫球蛋白水平不同程度升高;抗細胞核因子及抗平滑肌抗體陽性;血液和膽汁中的免疫複合物水平增高及廓清受損;血中多發現抗中性粒細胞漿抗體(antineutrophilcytoplasmicantibody,ANCA)。有研究發現,一種僅表位於肝外膽管上皮和結腸上皮的肽類物質,在16例PSC中約2/3的血清檢測為陽性,而其他肝病及繼發性肝外膽管狹窄者檢測均為陰性,其病理生理作用還不清楚。
5、膽管缺血因素膽管缺血可造成缺血性壞死,導致膽管纖維化和硬化,出現淤膽和PSC的影象學和組織學變化,常出現於介入化療、肝移植和膽囊切除術後。嚴格意義上講膽管缺血所致硬化性膽管炎不屬PSC範疇。雖然各種致病因子都可能在PSC發病機制中發揮作用,但不同階段可能有一種或多種因素髮揮主要作用。
臨床表現
 原發性硬化性膽管炎
原發性硬化性膽管炎主要是梗阻性黃疸,呈進行性的緩慢過程。一般無上腹絞痛病史,僅有上腹不適和用痛,伴有明顯的皮膚搔癢,有食慾減退、噁心和乏力等,少數病人可畏寒和發熱。白細胞檢查見淋巴細胞和嗜酸性細胞增多,血清、膽紅素、鹼性磷酯酶和r-谷氨醯轉肽酶值均有升高,谷丙轉氨酶輕度增高,IgM高於正常。部分病人的抗核抗體和平滑肌抗體為陽性,抗線粒體抗體為陰性,肝和尿含銅量增高。
疾病診斷
 原發性硬化性膽管炎
原發性硬化性膽管炎1、血液檢查大多數病人肝功能檢驗顯示有瘀膽、AKP升高及轉氨酶輕度增高。隨著疾病進展,血清膽紅素逐漸增高,血清白蛋白下降,血清銅藍蛋白增高,高球蛋白血症,其中以IgM升高為多,自身抗體滴度也增高。曾認為核周型抗中性粒細胞胞漿抗體(p~ANCA)對診斷PSC有一定價值,但目前發現其他肝病,如自身免疫性肝炎、原發性膽汁性肝硬化等病人其陽性率更高。
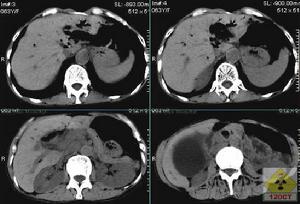
2、組織學改變大多數病人肝臟組織學改變非特異性,故肝活檢對PSC診斷價值不大,但可提示PSC及其組織學分期。本病組織學改變包括:膽管周圍纖維化,匯管區炎症,匯管周圍性肝炎和肝實質改變。隨著疾病進展,匯管區纖維化增加。小葉間膽管減少,小葉間隔形成及最終形成膽汁性肝硬化表現。根據異常程度,組織學上可分為Ⅰ~Ⅳ期。第Ⅳ期為膽汁瘀積性肝硬化。
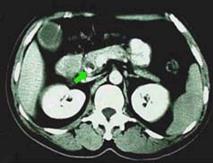
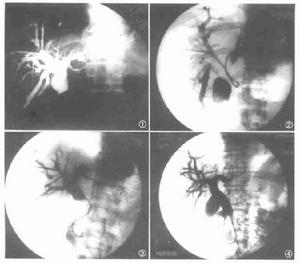
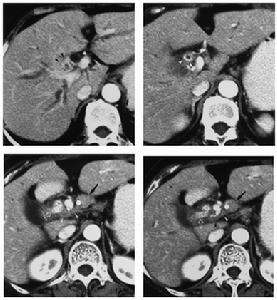
3、放射學檢查ERCP是目前診斷PSC最佳方法。經皮肝穿刺膽道造影(PTC)一般用於內鏡檢查失敗者。核磁共振膽道造影(MRCP)是一項有潛力檢查,但還需提高其成像質量。PSC特徵性的放射學表現為膽管不規則、多發局部狹窄和擴張,膽道瀰漫性狹窄伴正常擴張段形成典型的“串珠狀”改變。最近歐洲5個醫學中心對394例病人進行研究,其中73%累及肝內和肝外膽管,僅有肝內膽管改變者小於1%,僅有肝外膽管改變者為20%。有一種稱之為“小膽管”PSC,其診斷非常困難,因為受累膽管太小,以至ERCP不能顯示其異常。這種病人伴有IBD,肝功能檢驗顯示瘀膽表現;肝活檢與通常PSC相似。兒童PSC診斷比較困難,因為許多表現更象自身免疫性肝炎,在與後者鑑別時,應多做ERCP檢查,特別是伴IBD者。
自然病程
 原發性硬化性膽管炎
原發性硬化性膽管炎最新報導的無症狀PSC患者占45%,與早期報導的10%~25%有所差異。總體而言,有症狀與無症狀的PSC患者在IBD發生率、起病平均年齡與男女比值方面並無差異。然而,Broome等對134名無症狀患者與171名有症狀患者進行比較發現,前者相對年輕,多見於男性,與IBD的關係更為密切,肝外膽管的累及較少。
2、復發PSC 復發是PSC患者移植後公認的併發症,發生率為6%~37%。巨細胞病毒性肝炎、男性、結腸未受累、受P供體性別錯配、使用鼠單克隆抗體2CD3以及激素抵抗性排斥反應與復發成正相關。儘管對其危險因素仍存在爭議,但出現以下情況應高度懷疑PSC復發:移植90d後出現明顯的非吻合性狹窄,伴AKP持續高於2倍正常值上限,排除ABO血型不合、肝動脈血栓或狹窄等情況。
3、小膽管PSC 約5%~10%的PSC患者表現為孤立的小膽管病變。小膽管PSC具有典型的PSC生化與組織學改變,但膽管造影正常。其PSC預後較好,但仍是一個進展性疾病,發展為大膽管PSC的比例仍未可知。
4、重疊自身免疫性肝炎(AIH) PSC重疊AIH在成人與小兒中都有報導。發生率大相逕庭(7.6%~53.8%)。這類患者可能對免疫抑制劑有反應。明確診斷直接關係到治療的選擇。
臨床上出現以下情況考慮重疊綜合徵的可能。年輕患者肝活檢提示明顯的界板性肝炎,血清IgG顯著升高,自身抗體陽性,血清鹼性磷酸酶升高但低於正常上限的2倍。當然,不能單靠這些非特異性的特徵作出合併AIH的診斷。
5、兒童 儘管有2歲以內的病例報導,但PSC多在20歲初被診斷。男孩患病多於女孩,50%~80%合併IBD,近1P3的患者重疊AIH,除了肝活檢提示的界板性肝炎,這些患者通常有較高的IgG水平,自身抗體陽性。兒童PSC的存活率較低,通常需要肝移植。低血小板計數、脾腫大、年齡較大與低生存率獨立相關。
症狀治療
 原發性硬化性膽管炎
原發性硬化性膽管炎2、瘙癢:膽汁酸結合樹脂、考來烯胺對繼發於膽汁淤積的瘙癢十分有效,且不良反應少,應被列為治療的一線用藥。阿片類拮抗劑能阻止淤膽時過多的內源性阿片類激動劑的作用,對淤膽相關性瘙癢有效。所有阿片類拮抗劑(納美芬、納洛酮、納屈酮)在首次使用時都會出現戒斷反應,但通常會在持續給藥2~3d後消失。昂丹司瓊(52羥色胺受體拮抗劑)可顯著改善瘙癢分值(視覺模擬評分法),但有待臨床實踐的評估。利福平是緩解淤膽性肝病瘙癢症狀的有效藥物,其作用模式為介導微粒體藥物氧化系統的酶類,促進內源性致癢性物質代謝;其在腸腔內也有直接的抗微生物作用,從而改變次級膽汁酸的合成。但是利福平的使用在很大程度上受限於嚴重的特異性高敏反應及其作為酶誘導劑與合用藥物的相互作用。
3、骨質疏鬆:PSC患者存在各種骨質疏鬆的危險因素;肝硬化、膽汁淤積以及皮質激素的使用等。研究者建議應給以下慢性肝病患者進行骨密度測定:臨床或組織學證明的肝硬化;膽紅素大於正常上限3倍並持續6個月。同時應糾正患者的一般生活習慣,如限制飲酒、定期進行負重練習、戒菸、合理飲食避免低體重指數,補充鈣與維生素D等。另外,如果髖部或脊柱的T2scores<2.5,對絕經後婦女應行激素替代治療,對性腺功能減退症的男性應考慮經皮使用睪酮。二磷酸鹽可與激素替代治療同時套用,也可作為無性腺功能減退的患者的用藥選擇。這些方法只是用於治療原發性膽汁性肝硬化(PBC)的經驗的外推,尚無循證支持。
4、脂溶性維生素缺乏:脂溶性維生素缺乏在淤膽性肝病中備受關注,但其臨床重要性仍存在爭論。MayoClinic對1995年參加其試驗的病人進行評估,發現維生素A、D、E缺乏者分別占40%、14%、2%。另一項試驗對72名移植前PSC患者進行評估,其維生素缺失程度更為嚴重(缺乏維生素A、D、E者分別占82%、57%、43%)。因此,醫師應重視PSC患者脂溶性維生素的缺乏,並予以適量補充。
治療方法
 原發性硬化性膽管炎
原發性硬化性膽管炎有時肝外膽管管腔太細,置管引流也會發生困難和失敗。雖有主張在狹窄的膽管上作膽腸內引流術的,但多因技術困難,減壓效果不理想,很少被人採用。一般認為如病人經內科藥物治療後好轉或已發展有膽汁性肝硬化者,不宜作手術治療。有認為如病人伴有活動性潰瘍性結腸炎時,作結腸切除術可能對穩定原發性硬化性膽管炎的病情有一定的幫助。近年來,已有人採用經內窺鏡或經皮肝穿刺途徑作插管和作膽管氣囊擴張術,但成功率不高。內科治療主要是長期套用類固醇激素藥物,可緩解症狀,但一般不改變其病程。早期效果較好,後期效果不理想。廣譜抗生素能控制膽管急性炎症的發作,可與激素聯合套用。也有人用免疫抑制劑如硫唑嘌呤等治療,但療效不肯定。
手術治療
 原發性硬化性膽管炎
原發性硬化性膽管炎藥物治療
 原發性硬化性膽管炎
原發性硬化性膽管炎2、皮質激素:一些小樣本試驗提示激素治療有效,但尚無大規模的試驗報導。2000年Mayo等使用布地奈德9mgPd的方案,對PSC患者進行1年治療,結果未能獲得顯著的臨床療效,而且在治療終點患者股骨頸與腰椎的骨量嚴重減少。另有3項小規模研究顯示,於內鏡下逆行胰膽管造影(ERCP)後經鼻膽管引流局部使用皮質激素可能有效,但皇家醫院的一項對照試驗發現該治療方法不但無效,而且膽汁內菌落陽性率很高。
3、免疫抑制劑:Schramm等用UDCA500~700mgPd聯合潑尼松龍1mgPkg·d及硫唑嘌呤1~1.5mgPkg·d治療15名PSC患者,其中13人耐受良好;在隨訪期間接受肝活檢的10人中,6人組織學改善,1人惡化;所有患者生化指標改善,其中包括了7名對單獨使用UDCA治療無效的患者。這些結果提示儘管皮質激素對淤膽性肝病的作用仍
 原發性硬化性膽管炎
原發性硬化性膽管炎4、抗生素:有人認為PSC與來源於胃腸道的細菌或其產物有關,因而使用抗生素抑制腸道細菌活性可能是一種治療方法。一項研究使用甲硝唑聯合UDCA,結果顯示至少在生化方面其療效優於單獨使用UDCA。美滿黴素正用於臨床評估,但有人認為其產生誘生型一氧化氮合酶(一種炎症介質)的作用強於抗菌作用,不宜用於PSC的治療。
5、抗纖維化藥物:甲苯吡啶酮是目前唯一驗證的有特異性抗纖維化作用的藥物。該藥可逆轉其他條件下如腹膜透析所導致的纖維化;然而,一項小型的初步研究未顯示其對PSC治療有效,反而出現了嚴重的不良反應。秋水仙鹼曾被認為在PBC中有抗纖維化作用,但1995年的一項大規模試驗顯示,該藥對PSC無效,且在長期研究後發現該藥對PBC的作用尚未肯定。水飛薊素是一種為廣大肝病患者服用的中藥,具有抗纖維化與抑制TNF的雙重作用,有望成為PSC的治療用藥。
預後治療
 原發性硬化性膽管炎
原發性硬化性膽管炎一些病例可多年無症狀,這些患者只需隨訪觀察(如每年兩次常規及肝臟生化檢查)。一般情況下,該病呈進行性加重。對慢性膽汁淤積和並發肝硬化患者應予支持治療。對復發性細菌性膽管炎的患者應予抗生素治療。膽管顯著狹窄可經肝或經內鏡行擴張治療,也可放置支架。對潰瘍性結腸炎患者行直腸結腸切除術對於原發性硬化性膽管炎沒有療效。皮質類固醇激素,硫唑嘌呤,青黴胺,甲氨蝶呤的療效不一,且都有明顯的副作用。熊去氧膽酸可減輕瘙癢,改善生化指數,但未能顯示可改變自然病程。肝移植術顯然是唯一可治癒本病的方法。7%~10%的原發性硬化性膽管炎患者可發生膽管癌。行肝移植術以預防此併發症的最佳時機尚不清楚。
療效評價
 原發性硬化性膽管炎
原發性硬化性膽管炎2、好轉:經藥物或手術治療,病人黃疸減退,肝功改善。
3、未愈:經藥物或手術治療,病人黃疸加重,肝功進一步受損。
本病病因未明,藥物治療效果不理想。如病人因膽管梗阻繼發膽管炎時,應立即到醫院就醫,在醫生指導下使用消炎、利膽、免疫抑制劑等藥物治療;肝外膽管梗阻嚴重者,需手術治療,建立膽道內或外引流通道。如合併膽汁性肝硬化,肝臟損害嚴重時,應做肝移植手術。目前肝移植手術可能長期存活,有治癒該病的希望。