病因
此病可能是家族性、遺傳性、炎性增生性、其他環境及飲食等相關因素共同引起。分類
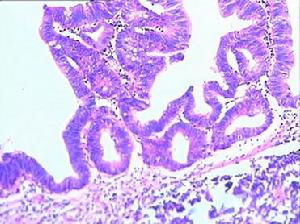 大腸息肉
大腸息肉這種分類,最大優點是將大腸息肉統稱為腺瘤,其他非腫瘤性息肉統稱為息肉,其中錯構瘤性與癌的發生關係不明,一般很少發生癌變,炎症性和化和化生性和癌無關,但部分可演變為腺瘤。這樣分類將大腸息肉的病理性質明確區分,指導治療就有更大意義。
各類息肉的發現率文獻報告差別亦大,中國國內報告以腺瘤性息肉最為常見,國外Goldman認為,增生性息肉是大腸最常見息肉,其發病率高達25%~80%,Arthur認為在成年人,增生性息肉的發病率起碼比腺瘤高10倍,而Franzin卻在腸鏡檢查中發現腺瘤的發生率是增生性息肉的3倍,Hermanek通過對6378例息肉的分析,亦支持Franzin的結果。
解剖學
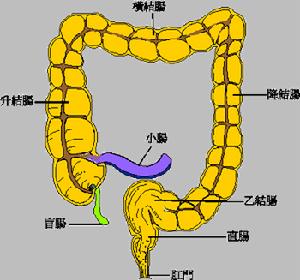 大腸的解剖學
大腸的解剖學臨床表現
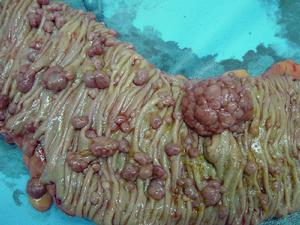 大腸息肉
大腸息肉一些典型的腸道外症狀常提示有息肉病的可能,一些患者常因腸道外症狀就診,切不可忽視。例如出現多發性骨瘤和軟組織腫瘤應考慮Gardner綜合徵的可能,出現皮膚黏膜色素斑應考慮P-J綜合徵等。對可疑有息肉病的患者,即使家族無息肉病史,都應常規作結腸鏡檢查以排除綜合徵的可能。
由於大腸息肉臨床上常無症狀,即使出現某些消化道症狀如腹脹、腹瀉、便秘等也較輕微和不典型而往往被人忽視。一般多以便血、大便帶血、粘液血便來就診,又常誤診為痔瘡等肛門疾患或“痢疾”而延誤其必要的檢查,因此,大腸息肉的診斷首先要提高醫師對本病的認識,凡原因未明的便血或消化道症狀者,尤其是40歲以上的中老年男性應注意作進一步檢查確診。這樣,大腸息肉的發現率和確診率可望大大提高。
輔助檢查
1、X線鋇餐灌腸雖能通過鋇劑的充盈缺損敏感地發現大腸息肉,但對病變常常不能正確分類和定性。內鏡檢查不僅可直視下觀察大腸黏膜的微細病變,而且可通過組織活檢和細胞學刷片檢查而確定病變的性質,因此是發現和確診大腸息肉的最重要手段。
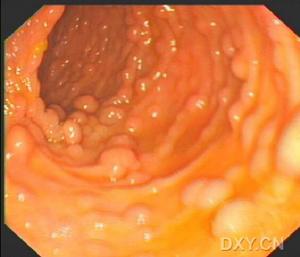 大腸息肉 內鏡下表現
大腸息肉 內鏡下表現3、由於同一腺瘤中,不同部位的絨毛成分量及不典型增生程度往往不一,所以鉗取活檢處病變並不能完全代表全貌。活檢處無癌變亦不能肯定腺瘤他處無癌變。因此腺瘤的不典型增生程度及無癌變往往需切除整個腫瘤,仔細地切片檢查後方能肯定。鉗取活檢病理結果可供參考,但並非最後結論。臨床上這種術前鉗取活檢的結果與術後病理診斷不一的情況在絨毛狀腺瘤中相當常見。如Tayloy收集文獻中報告了1140例絨毛狀腺瘤中,術前鉗取活檢為良性,而術後證實癌變的可達23%~80%,臨床醫師對腺瘤鉗取活檢在診斷中的這種局限性必須有所了解。
目前治療內鏡已取得了較大進展,即使一些較大的息肉亦能在內鏡下予以切除,因此給息肉病理活檢提供了方便。對於摘除的息肉常要求包括蒂部的取材,以全面觀察息肉的組織學形態。對於大腸腺瘤,目前主張進行全瘤病理檢查,以明確不典型增生程度、避免遺漏惡變。對於複合性息肉,由於它們不少是和腺瘤共存的,因此應進行多瘤病理檢查,特別是對多部位和老年患者。即使不能做到每一個息肉都進行病理檢查,也應對各個部位有代表性的息肉取材活檢,以發現複合性息肉,特別是具有惡變潛能的腺瘤。
診斷
息肉的檢出有3種途徑,最常見者是患者因腸道功能不良(如腸易激綜合徵等)或直腸出血來就診而偶然發現,第二種是在無症狀人群普查中發現,第三種是息肉較大,患者因息肉本身的症狀來就診而檢出息肉。由於息肉多無臨床徵象,因此通過第三種途徑發現息肉十分有限。
治療
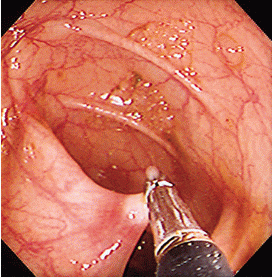 大腸息肉的切除
大腸息肉的切除由於大腸息肉,特別是腺瘤性息肉已被學者公認為癌前期病變,所以,大腸息肉患者的定期隨訪已被提到防治早期大腸癌的高度來認識。南方醫院10年內隨訪252例患者,其中腺瘤性息肉184例,炎症性息肉68例,二者首次隨訪陽性率分別為51.0%和34.2%。二者的陰性患者再隨訪,腺瘤者的陽性率為9.8%,炎症者為8.2%;而二者的陽性患者再隨訪,陽性率比陰性者明顯增高,分別為47.3%35.6%。值得注意的是腺瘤性者10年內隨訪4~7次,仍為陽性者15例(8.2%),但無1例惡變。追其原因,與定期隨訪中及時發現息肉及時摘除有密切關係。同期曾有1例女患者為腺瘤性息肉,由於患者不同意摘除,而兩年後症狀明顯。再次檢查腸鏡,結果發現原腺瘤已演變為進展癌終被迫手術治療。因此,大腸息肉,尤其腺瘤息肉、定期隨訪是防止息肉惡變的重要一環。
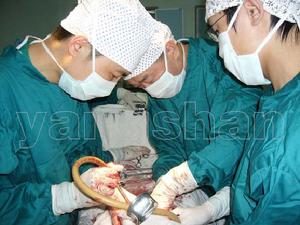 手術治療
手術治療