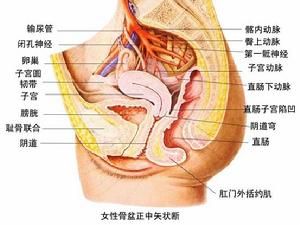
概述
直腸息肉是一種常見的消化道疾病,主要是症狀表現為腹瀉、大便急迫感,亦可伴有腹痛、便血症狀。導致直腸息肉形成的主要原因是,直腸黏膜受到感染或刺激,在直腸內形成軟狀腫物,可分為腫瘤性和非腫瘤性。
病因
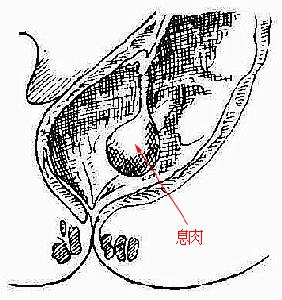 息肉位置
息肉位置(2)遺傳因素:一般認為,息肉形成與基因突變和遺傳因素有密切關係,從目前研究情況表明,突變基因可以由父母遺傳給後代子女,在遺傳機會上男女是均等的,沒有性別的差異。
(3)炎症刺激:直腸黏膜長期被炎症刺激可引起腸黏膜的息肉生成,這是由於腸黏膜的炎症充血水腫,糜爛潰瘍癒合之後,導致疤痕逐漸收縮,形成息肉狀,又由於慢性炎症刺激,致腺體阻塞,粘液儲留而發病。
(4)糞便、異物刺激和機械性損傷;糞便粗渣和異物長期刺激腸黏膜上皮,以及其它原因造成直腸黏膜損傷,使細胞出現異常增生,形成息肉。
症狀
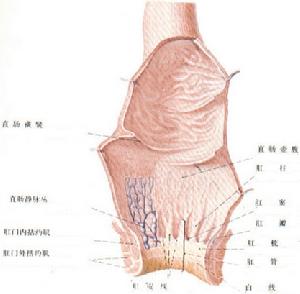 直腸解剖圖
直腸解剖圖(1)便血:無痛性便血是直腸息肉的主要臨床表現。息肉的便血出血量較少,如果由於排糞時擠壓而使息肉脫落,和息肉體積大位置較低,可發生較多量的便血。便血特點為帶血,而不發生滴血。
(2)脫垂:息肉較大或數量較多時,由於重力關係牽拉腸黏膜,使其逐漸與肌層分離而向下脫垂。病人排便動作牽拉及腸蠕動刺激,可使蒂基周圍的黏膜層鬆弛,可並發直腸脫垂。
(3)腸道刺激症狀:當腸蠕動牽拉息肉時,可出現腸道刺激症狀,如腹部不適、腹痛、腹瀉、膿血便、里急後重等。
檢查診斷
 直腸息肉
直腸息肉直腸息肉是指直腸內壁突起的腫物,一般較軟,可單發或多發,包括有腺瘤(其中有絨毛狀腺瘤),兒童型息肉、炎症息肉及息肉病等。較常見的有直腸腺瘤和幼年息肉。幼年息肉主要發生在5~10歲的兒童。從病理上來看,其內容不一,有的是良性腫瘤,有的是炎症增生的後果。但由於肉眼看來大體相似,因此這一含意籠統不清的病名“息肉”一直被習慣採用。直腸是息肉常見的所在,更由於易於發現和處理,因而受人重視。近年來認為結、直腸癌起自息肉,及早切除息肉能降低癌的發生,因此息肉作為癌前病變,更受到重視。臨床症狀排便後鮮紅色血液,多為間歇性出血,出血量較少,合併感染時,可出現粘液膿血便,里急後重等。輔助檢查直腸指檢和直腸、乙狀結腸鏡檢查、鋇劑灌腸及空氣雙重對比檢查治療1.電灼切除:腸鏡下電切。適用於息肉位置較高,無法自肛門切除者,有蒂且較游離的息肉。2.經肛門切除:適用於直腸下段息肉。3.肛門鏡下顯微手術切除:適用於直腸上段的腺瘤和早期直腸癌的局部切除術。4.開腹手術:適用於內鏡下難以徹底切除、位置較高的癌變息肉,或直徑大於2cm的廣基息肉。5.腹腔下切除術:局部切除或發現腺瘤已癌變,按直腸癌手術原則切除。6.其他:如增生性小息肉,症狀不明顯時,不需要特殊治療。炎性息肉可採用抗生素保留灌腸治療。建議兒童型直腸息肉主要發生於5~10歲兒童,多數小於1cm,單個,帶蒂,會自行脫落,因炎症和腺體阻塞瀦留所致,臨床上除便血外並無其他大礙。成人直腸息肉病理類型多,具癌變趨向,因而一經診斷,宜早行手術切除之。一般均需由專科醫生診治後再依據患者的實際情況決定採用何種治療方案。
相關知識
 預防癌變
預防癌變息肉癌變的理論歷來有兩種學說。一是成瘤學說,即認為各種致癌因素首先在腸內形成腺癌性息肉,在此基礎上再癌變,已被公認。二是新生癌學說,即認為不經腺瘤過程,而在致癌因素作用下由正常黏膜直接癌變。普遍認為,隨著腺瘤息肉體積的長大,其癌變率也隨之增加,總癌變率為10~20%。廣基息肉比有蒂息肉易於癌變;生長在高位息肉要比在直腸內的息肉易惡變。從病理組織學分析,管狀腺瘤癌變率較低,占5%,混合型腺瘤癌變率為20%,而絨毛狀腺瘤癌變率可達50%以上。無蒂息肉癌變潛力明顯大於有蒂息肉,故息肉一經發現,即是小腺瘤,也應及時切除。目前由於微小腺瘤的發現,小腺瘤的癌變率亦高達7.3%,這是在成瘤學說影響下提出來的。
哪些息肉容易癌變?
(1)病理變化:①一般認為,息肉是癌變的前期,從病理角度來看,腺瘤有惡變傾向。②息肉病可累及全大腸,惡變度很高,約占60%。
(2)息肉大小。腺癌息肉越大,惡性率越高。
(3)息肉的位置:高位息肉較低位元元的易癌變,據統計管狀腺瘤中,在直腸的癌變率為7.3%,而在乙狀結腸的癌變率為24.8%。
(4)息肉形狀:廣基息肉比有蒂息肉易於癌變,有蒂癌變率為4.5%,而廣基癌變率為10.2%,無蒂息肉癌變率潛力明顯大於有蒂息肉。
治療
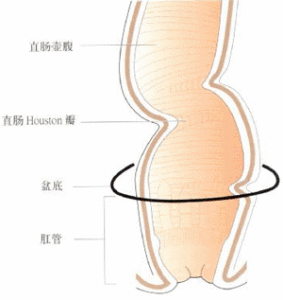 直腸示意圖
直腸示意圖①脆性:在檢查時,以窺器或器械觸及時極易出血者,多為惡性息肉。反之則為良性。②潰瘍:息肉一般情況下無潰瘍,當惡變時,即可形成潰瘍,特別是帶蒂的息肉一般不會引起潰瘍,一旦發生潰瘍,則表明其有惡性改變。③活動性:堅實牢固、無蒂的息肉易惡變;而帶蒂具有活動性的則惡變相對較低。④外形:有分葉的息肉易惡變,光滑圓潤的則少。⑤基底:息肉基底大,頭小者極易惡變。⑥類型:有蒂的多是管狀腺瘤,相對癌變率較低。⑦大小:息肉增大或息肉較大的易惡變,息肉無明顯增大的,則較少惡變。
目前,用於診斷大腸息肉的方法主要是結腸鏡檢查和鋇劑灌腸檢查。鋇劑灌腸檢查因易受糞便干擾,不能活檢和做進一步治療,已逐步被腸鏡所取代。結腸鏡檢查不僅可直視觀察大腸黏膜的細微病變,還可通過活檢來確定病變的性質,是發現和確診大腸息肉的重要手段。
治療大腸息肉的最好方法是腸鏡下摘除。在內鏡技術發展以前,大腸息肉的治療主要是開腹手術或經肛門切除,創傷較大。如今,隨著結腸鏡技術的不斷發展,內鏡下切除大腸息肉已成為治療大腸息肉的金標準。家族性息肉病首選全結直腸切除術,以徹底杜絕息肉發生的“土壤”。
手術治療:(一)息肉摘除術適用於低位直腸息肉,經肛門內縫扎息肉基底部,切除息肉。(二)電凝切除術適用直腸上段或結腸帶蒂小息肉,經直腸鏡或纖維結腸鏡直視下,用圈套器套住蒂部以電灼切除。(三)套扎冷凍術經乙狀結腸鏡下,先用負壓套扎器,將膠圈套扎在息肉基底部,取活檢定性,根據瘤體大小,選擇相應冷凍探頭,接觸法冷凍2~3分鐘,使瘤體發生凝固性壞死脫落,達到“切除”目的。(四)結腸直腸切除術對結腸息肉病,由於癌變可能性大,應廣泛切除受累的結腸,作迴腸直腸吻合術,對遺留在直腸的多發息肉,可分期作電凝或冷凍切除。若癌變者,應按癌腫處理。
直腸息肉手術後進行護理時都要注意:1、養成定時大便的習慣,大便以稀糊狀為佳。2、此病手術之後,患者減少增加腹壓的姿態,如下蹲、屏氣。忌久坐、久立、久行和勞累過度。3、忌食辛熱、油膩、粗糙、多渣的食品,忌菸酒、咖啡。4、直腸息肉手術之後患者要多食具有清腸熱,滋潤營養黏膜、通便止血作用的食品。5、要心情開朗,勿郁怒動火。心境不寬,煩躁憂鬱會使腸黏膜收縮,血行不暢。6、直腸息肉手術之後要減少房事,房事過頻會使腸黏膜充血,加重出血。
直腸息肉術前術後護理
術前準備
患者於術前30mtn,給予肌注阿托品,用利多卡因向咽喉部做噴霧麻醉共3次。
心理護理
耐心向患者介紹內鏡介入治療的方法,強調介入治療的優點,並說明在手術過程中有可能出現的併發症,取得患者的理解和配合。過度緊張和不合作患者,手術前30min,用0.5cm×0.5cm膠布將王不留行子貼上在耳穴中的“神門”、“皮質下”,在耳穴上按壓3-5min,術中患者可白行按壓。
腸道清潔準備
直腸息肉患者於術前1天晚餐進流質飲食,臨睡前將番瀉葉用沸水沖泡代茶飲。手術當天免早餐,上午8點口服硫酸鎂,同時飲水1500-2000ml,待患者排出清水後即可行手術治療。
直腸息肉術後護理
(1)減少房事,房事過頻會使腸黏膜充血。加重出血。
(2)要心情開朗,勿郁怒動火。心境不寬,煩躁憂鬱會使腸黏膜收縮,血行不暢。
(3)多食具有清腸熱,滋潤營養黏膜、通便止血作用的食品,如生梨汁、藕汁、荸薺汁、蘆根汁、芹菜汁、胡蘿蔔、白蘿蔔(熟食)、苦瓜、茄子、黃瓜、菠菜、金針菜、捲心菜、蛋黃、蘋果、無花果、香蕉、黑芝麻、胡桃肉、白木耳等。
(4)忌食辛熱、油膩、粗糙、多渣的食品,忌菸酒、咖啡。
(5)減少增加腹壓的姿態,如下蹲、屏氣。忌久坐、久立、久行和勞累過度。
(6)養成定時大便的習慣,大便以稀糊狀為佳。
預防保健
大腸息肉多有遺傳傾向,大腸息肉患者的直系親屬,如兄弟姐妹、子女等,患大腸息肉的風險是一般人的4~6倍,患大腸癌的風險是一般人的6~10倍。因此,若父母或直系親屬中有結腸癌或結腸息肉患者,一旦發現自己有大便出血、腹瀉、大便變形等異常,應及時去醫院就診。
大腸息肉很容易復發,這次出現在直腸,下次可能在盲腸發現。因此,息肉摘除後並非一勞永逸,定期做腸鏡檢查非常必要。增生性息肉因生長較慢,患者可1~2年隨訪1次。腺瘤性息肉,尤其是伴有不典型增生的,患者隨訪時間要適當縮短,一般為6個月~1年(重度不典型增生應在息肉摘除術後3個月隨訪1次,若無異常,可延長至6個月~1年)。
目前,醫學界已經能夠探尋到腸癌與某些疾病的關聯之處,其中腫瘤性直腸息肉變為其中之一。直腸息肉泛指直腸黏膜表面向腸腔突出的隆起性病變,往往與結腸息肉並存,可單發或多發。
根據息肉的性質可以分為腫瘤性息肉和非腫瘤性息肉,而腫瘤性息肉又可以分為管狀腺瘤、絨毛狀腺瘤、混合性腺瘤幾種,有癌變的傾向。非腫瘤性息肉包括增生性息肉、炎性息肉、幼年性息肉等。息肉大多單個出現,少數為多發性,幼年型息肉不易惡變,多發性成人息肉惡變較多。
腺瘤性息肉,尤其是多發性的和直徑大於1厘米的腺瘤性息肉癌變危險性大,被成為大腸癌的癌前病變,必須摘除乾淨;腺瘤在我國的發病率分別為50歲內30%,60歲40—50%,70歲則高達50—60%。即便已經根治了腺瘤性息肉的患者,也要定期複查,以觀察是否復發。