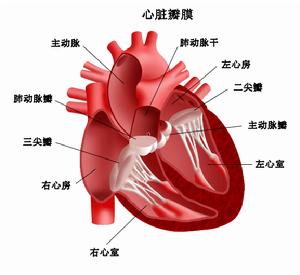
症狀體徵
 放射性心包炎
放射性心包炎半數患者發病是緩慢的,不自覺地出現症狀,沒有急性心包炎的發作史。約30%的病人幾個月前有急性心包炎病史,經過治療症狀緩解後又逐漸加重。患者的病程長短不一,長者達十餘年。多數病人在出現主要症狀及明確診斷時,已有1年半至2年的病史。常見的主要症狀為呼吸困難、腹脹、周圍水腫、疲勞無力及咳嗽。所有的病人都存在程度不同的呼吸困難,輕微體力活動即出現氣促,嚴重者可表現為端坐呼吸。呼吸困難的原因多由於胸水或者腹水伴膈肌升高引起肺容量減少所致。雖然肺靜脈壓力有所升高,但很少出現肺間質水腫。因此,陣發性夜間呼吸困難和急性肺水腫比較少見。腹脹是由肝大、腹水及內臟淤血所致。腎血流量減少,體內水與鈉瀦留,產生周圍水腫,多表現為踝部水腫。同時可存在心悸、疲勞無力、食欲不振及上腹部不適等症狀。此外,咳嗽及心前區隱痛也較常見。
病人呈慢性病容,面部浮腫,淺靜脈充盈,頸靜脈怒張。可觀察到Friedreich征。即頸靜脈搏動時表現為舒張早期凹陷。當縮窄嚴重影響右心室回心血流量,吸氣時可觀察到頸靜脈怒張明顯(kussmaul征)。如胸腔積液量多,肋間隙可增寬。半數病人心尖搏動減弱或消失,心界叩診正常或稍增大。有時在心臟收縮期間可觀察到心尖區及胸骨左側區域呈回縮改變,而在舒張早期呈快速外向運動。心率較快。約2/3的病人可聽到舒張早期第三心音,是由於舒張早期心室快速充盈所致。所有的病人都有腹部膨隆,肝臟腫大,腹水征陽性。約10%的病人出現脾腫大。血壓正常或偏低,表現為收縮壓降低。靜脈壓升高,大小循環時間均延長。患者常有奇脈,為吸氣時脈搏減弱或者摸不清。血壓計測定,吸氣時收縮壓較呼氣時低10mmHg以上。有人認為上述變化是增厚的心包與膈肌粘連固定在一起,吸氣時膈肌下降牽拉心包,使張力增加並限制心臟充盈,因而使心臟排血量驟減,致使動脈收縮壓下降。
心包普遍增厚,但不同的部分增厚的程度不一致,雙側心室表現及膈面心包增厚較為顯著。增厚的心包由纖維組織構成。鈣鹽的沉積可形成斑塊或條帶狀鈣化,也可形成完整的骨性外殼。早期心包腔可有積液,心外膜上附著一層很薄的纖維素或纖維組織。隨著病情進展,心包腔髒層之間逐漸發展為輕微粘連,緊密粘連,乃至緊密融合,後者在心包髒層之間無明顯分界面。增厚的心包可與膈肌、胸膜及縱隔結構粘連。早期縮窄性心包炎出現心外膜下心肌萎縮,晚期廣泛性萎縮,心室壁厚度明顯比正常薄。也可由於慢性炎症浸潤,發生局灶性心肌炎,造成部分心肌纖維化。少數情況下,在房室溝部位可出現環形狹窄。
疾病病因
 放射性心包炎
放射性心包炎①放射治療的劑量;
②治療次數和治療時間;
③放療照射區所包括心臟的容積;
④60鈷(60Co)與直線加速器比較,60Co照射量分布不均勻。
病理生理
 放射性心包炎
放射性心包炎2.乳腺癌放射治療,在照射野內心臟容積少於30%,可耐受6周以上,60Gy(6000rad)治療,放射性心包炎發生率小於5%。認為放射性心包炎多發生在放射治療後數年,臨床表現呈慢性心包積液或縮窄性心包炎。
3.放射性心包炎的病理改變為纖維蛋白沉積和心包膜纖維化。急性炎症階段心包積液可以是漿液性、漿液血性或血性,蛋白和淋巴細胞成分增多。初期炎症反應性滲液可以自然消退,若濃稠的纖維蛋白滲液繼續增多,使心包粘連、心包膜增厚和心包小血管增殖則形成慢性滲出性心包積液、縮窄性心包炎及放射治療常引起的滲出-縮窄性心包炎。放射治療有時可損傷心肌,致心肌間質纖維化、瓣膜增厚、主動脈瓣關閉不全、主動脈炎、不同程度房室傳導阻滯,心肌內小動脈纖維變性增厚,可伴有心內膜纖維化或彈力纖維增生、心肌纖維化,亦可發展成限制型心肌病,與放射治療後縮窄性心包炎並存。
放射性心包炎主要的病理生理變化是由於縮窄的心包限制雙側心室的正常活動。患病早期,主要表現為心室舒張晚期心臟舒張受到限制,隨病情進展,舒張中期也受到明顯影響。左心室舒張期間,心室內壓快速升高,左、右心室回流血液受阻,靜脈壓升高,表現為頸靜脈怒張、肝腫大、腹水、胸水及全身水腫,有少數病人可出現脾腫大。心排血量比正常略低,每搏量明顯減少。在體力活動時或在嚴重縮窄時,主要靠增加心率來維持每分鐘心排血量。在房室溝及大血管根部出現環形縮窄時,可產生相應部位的瓣膜功能障礙的雜音和體徵。腹水和周圍水腫的程度不成比例是本病的一大特點。腹水產生的機制有以下3點:①肝臟阻性充血,肝靜脈回流受阻;②膈肌面的心包粘連影響淋巴回流;③血漿白蛋白降低。
診斷檢查
 放射性心包炎
放射性心包炎1.心電圖檢查:所有病人均有心電圖異常,但無特異性心電圖改變。大多數病人有心室複合波低電壓。約70%的病人出現P波異常,P波增寬或P波有切跡,或二者兼有之。T波低平或倒置。1/3~2/3的病人有房性心律失常,房性心律失常中75%為心房纖顫。
2.超聲心動圖:可見心包膜明顯增厚或粘連,回聲增強;左室游壁舒張中晚期運動呈平直外形;二尖瓣早期快速關閉;肺動脈瓣提前開放;室間隔運動異常及心室舒張末徑縮小。認為心室舒張早期快速充盈是診斷心包縮窄的佐證。下腔靜脈異常擴張。
3.X線檢查:心臟攝片心影正常或稍大,或偏小。心臟輪廓不規則、僵直。上縱隔增寬,為上腔靜脈擴大所致。周圍肺野清晰。50%~90%的病人可見胸腔積液,如單側胸腔積液而無縱隔移位則是縮窄性心包炎的重要徵象。心包鈣化也是X線改變的主要證據,與臨床特徵共存即可明確診斷。鈣化部位廣泛為其特點。大約70%的病人有鈣化徵象。常見的鈣化部位是冠狀溝、右心室的隔面與胸骨面以及除心尖以外的左室面。X線斷層也有助於明確心包鈣化。
4.CT及磁共振:可明確顯示心包增厚的程度,陽性率占80%左右。高速CT(UFCT)更為準確。磁共振是診斷縮窄性心包炎的最佳無創性檢查,可準確測量心包厚度以及右心房擴張與右心室縮小的程度。
5.心導管檢查:如無創性檢查方法未能明確診斷時,可進一步行右心導管檢查。右心房、肺動脈及左心房在舒張末期壓力相等是診斷本病的標誌。右心室內壓在舒張早期迅速下降,隨後快速升高,繼而在舒張中、晚期壓力呈平高線,稱之為“平方根征”(squarerootsign),也支持本病的診斷。
6.實驗室檢查:部分病人可表現為嚴重的低蛋白血症,並有貧血改變。個別病例可有肝功能異常及黃疸。
鑑別診斷
 放射性心包炎
放射性心包炎2.肝硬化或肝靜脈血栓形成的門靜脈高壓症 均可有肝腫大和(或)腹水。依據臨床症狀及頭部、上肢靜脈壓有無升高,易於和縮窄性心包炎進行鑑別。此外,門靜脈高壓症病人行食管鋇餐造影檢查,可見食管下段靜脈曲張。
3.原發性心肌病 擴張性心肌病病人體檢可見心臟明顯增大,心尖搏動向左移位,聽診二尖瓣或三尖瓣可有收縮期雜音。心電圖左室肥厚或左束支傳導阻滯,或病理性Q波及T波倒置。X線心臟像向兩側擴大,尤以左室明顯,搏動減弱,上腔靜脈擴張不明顯。右室型和雙室型限制心肌病和縮窄性心包炎的血流動力學改變及臨床表現頗為相似。但限制性心肌病超聲心動圖檢查可有心肌、心內膜特徵性增厚和反射性增強,室腔縮小及心尖閉塞等特點可資鑑別。少數病人進行全面檢查後,診斷仍難確定時,可重做心包活體組織檢查。經左側第五肋間做一切口,切除一塊心包送病理檢查。如證實是縮窄性心包炎,即可將原切口擴大進行心包切除術。
4.三尖瓣狹窄 其具有特徵性的雜音及有關瓣膜損害(主動脈瓣及二尖瓣),頸靜脈無舒張早期凹陷,都卜勒超聲探及三尖瓣舒張期跨瓣壓力階差。伴三尖瓣關閉不全時可產生收縮期頸靜脈搏動、肝搏動及全收縮期雜音。
併發症狀
 放射性心包炎
放射性心包炎1.放射性心肌損害放射治療有時可損傷心肌,致心肌間質纖維化、瓣膜增厚、主動脈瓣關閉不全、主動脈炎、不同程度房室傳導阻滯,心肌內小動脈纖維變性增厚,可伴有心內膜纖維化或彈力纖維增生、心肌纖維化,亦可發展成限制型心肌病。
2.慢性心包壓塞約50%病人呈慢性大量心包積液,伴有不同程度心臟壓塞。
3.縮窄性心包炎病程長者可出現心包縮窄的臨床表現。
治療方案
 放射性心包炎
放射性心包炎手術方法:
常用的手術徑路有3種:①胸骨正中劈開切口;②雙側胸前橫切口;③左胸前外側切口。
1.胸骨正中劈開切口 此種手術入路能夠充分顯示心臟前面及右側面,易行剝離腔靜脈及右心緣部位的增厚心包,術後對呼吸功能影響小。對合併有肺內病變及呼吸功能較差的病例,多採用此切口。其缺點是,左心室膈神經後的心包部分及心尖部分顯露較差。有學者認為膈神經後的心包不必切除。
2.左胸前外側切口 經第五肋間隙進胸,右側需切斷結紮胸廓內動脈並橫斷胸骨,左側達腋中線。此種切口的優點是單側開胸,對呼吸功能的影響小,病人狀態較差者可以採用。左心顯露好。左室及上、下腔靜脈顯露較差。
3.雙側胸前橫切口 此切口優點是手術野暴露良好,可兼顧心臟左右兩側,能徹底切除心包,術中有意外發生也便於處理。其缺點是切口較長,創傷較大,術後肺功能影響大。
4.經左胸前外側切口心包剝脫術 病人麻醉後取仰臥位,左肩胛下置一枕墊,左手放在壁下。沿左側第五肋間隙,左乳腺下方,作一弧形切口。切開肌肉進胸。胸廓內動脈結紮切斷。第五肋軟骨靠近胸骨處斷開。撐開胸廓顯露胸腔。將左膈神經從心包內銳性分離,儘量多帶些脂肪及軟組織,以免傷及膈神經。在左心室部位切開心包,儘量偏後外側,選擇無鈣化區。切口下面有時可見到分層,或有心包積液。但大部分情況下,切開心包即達心肌表面。在心外膜之外找到分層,沿分層進行鈍性或銳性剝離並逐漸擴大範圍。如增厚的壁層與髒層心包間尚有腔隙,可先切除壁層使心臟搏動初步得到改善,再處理纖維增厚的髒層心包。若心包粘連緻密或分層不清,應使用剪刀或刀片進行銳性分離,細緻精確地進行解剖。避免強用純器剝離,以防止心肌創傷及心肌破裂。
5.經胸骨正中切口心包剝脫術 採用氣管內插管全身麻醉。患者取仰臥位,背部肩胛骨區墊高使胸部挺出,胸骨正中劈開。如有胸骨後粘連,應邊分離粘連,邊用開胸器撐開兩側胸骨。先自心尖部位開始剝離心包。此外心包粘連輕,心包增厚不明顯,易於剝離。用刀片逐次劃開增厚的心包。增厚的心包與外膜之間常常有一層疏鬆結締組織,為正確剝離心包的分界面。切開增厚心包後,可見跳動的心臟向外突出。分離一部分心包後,助手輕輕用鉗子提起心包片,術者以左手輕壓在心臟表面,可充分顯露增厚心包與心肌粘連的程度。如粘連較疏鬆時,可用手指套紗布或花生米鉗予以鈍性分離,分離時的用力部位應在心包面上。遇到條索或條帶狀粘連時,需用剪刀或手術刀片銳性分離。如粘連愈著十分緊密,應放棄原來的分離部位,而在其它位重新切開、分離心包,即先易後難。根據術中病人心功能狀態及心包粘連程度決定剝離範圍。
預後預防
 放射性心包炎檢查
放射性心包炎檢查預防:在對乳腺癌、霍奇金病和非霍奇金淋巴瘤放射治療的過程中,要注意放射治療的劑量、次數和時間的掌握,劑量不宜過大、時間不要太長。放療照射區所包括心臟的容積儘量要小。在放射治療的過程中要注意對心臟和肺的保護。必要時在隆突下用防護墊保護心臟,可降低對心臟的損害。
