概述
 急性呼吸窘迫綜合徵
急性呼吸窘迫綜合徵 急性呼吸窘迫綜合徵(acuterespiratorydistresssyndrome,ARDS)是指肺內、外嚴重疾病導致以肺毛細血管瀰漫性損傷、通透性增強為基礎,以肺水腫、透明膜形成和肺不張為主要病理變化,以進行性呼吸窘迫和難治性低氧血症為臨床特徵的急性呼吸衰竭綜合徵。ARDS是急性肺損傷發展到後期的典型表現。該病起病急驟,發展迅猛,預後極差,死亡率高達50%以上。
命名由來
急性呼吸窘迫綜合徵曾有許多名稱,如休克肺、瀰漫性肺泡損傷、創傷性濕肺、成人呼吸窘迫綜合徵(adultrespiratorydistresssyndrome,ARDS)。其臨床特徵呼吸頻速和窘迫,進行性低氧血症,X線呈現瀰漫性肺泡浸潤。本症與嬰兒呼吸窘迫綜合徵頗為相似,但其病因和發病機制不盡相同,為示區別,1972年Ashbauth提出成人呼吸窘迫綜合徵(adultrespiratorydistresssyndrome)的命名。現在注意到本徵亦發生於兒童,故歐美學者協同討論達成共識,以急性(acute)代替成人(adult),稱為急性呼吸窘迫綜合徵,縮寫仍是ARDS。
病因
已報導引起ARDS的原發病多達100餘種,涉及臨床各科。導致急性呼吸窘迫綜合徵的原發病或高危因素可分為兩類:
直接因素
(1)誤吸(如胃液、淡水或海水等)
(2)瀰漫性肺部感染;
(3)溺水;
(4)吸入有毒氣體;
(5)肺挫傷。
間接因素
(1)全身性感染;
(2)嚴重的創傷;
(3)緊急復甦時大量輸血、輸液;
(4)體克;
(5)急性胰腺炎。
發病機制
 肺毛細血管
肺毛細血管急性呼吸窘迫綜合徵發病機制尚不清楚。肺損傷的過程除與基礎疾病的直接損傷有關外,更重要的是炎症細胞及其釋放的介質和細胞因子引發全身炎症反應,過度的全身炎症反應或抗炎反應引起肺泡——毛細血管損傷,通透性增加和微血栓形成,肺泡上皮損傷,表面活性物質減少或消失,導致肺水腫,肺泡內透明膜形成和肺不張。從而引起肺的氧合功能障礙,導致頑固性低氧血症。
炎症細胞在ARDS的發病中起重要作用:
(1)炎症細胞的遷移與聚集
(2)炎症介質的釋放
(3)肺泡毛細血管損傷和通透性增高。
病理分期
湧出期
1~4天,肺水腫、充血、廣泛肺不張
增生期
3~7天,Ⅱ型上皮細胞增生,間質因粒細胞、成纖維細胞浸潤而增厚。
纖維化期
1~3周后,間質內纖維組織增生,肺泡管纖維化
病理生理
1、肺毛細血管內皮細胞、肺泡上皮細胞受損導致肺間質和肺泡水腫。
2、肺表面活性物質減少,導致小氣道閉陷、肺泡萎陷不張,肺順應性降低,功能殘氣量減少。
3、通氣/血流比例失調、肺內動-靜脈分流增加。
上述因素綜合作用結果引起彌散障礙和肺內分流,造成嚴重的低氧血症和呼吸窘迫。
臨床表現
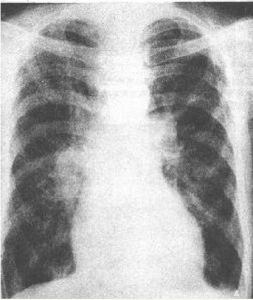 X線胸片
X線胸片在原發病基礎上,出現突發性、進行性呼吸窘迫,呼吸頻率增快、氣促、紫紺、常伴有煩躁、焦慮表情、出汗等。其呼吸窘迫不能用通常的氧療法改善,也不能用其它原發心肺疾病解釋。早期由於過度通氣所引起二氧化碳分壓降低,如病情繼續惡化,肺水腫和肺不張加重,加上呼吸肌疲勞,則導致二氧化碳瀦留。
早期
可無體徵異常或僅有雙肺乾羅音、哮鳴音。X線檢查可無異常,或輕度間質改變,邊緣模糊的肺紋理增多。
後期
可聞水泡音或管狀呼吸音。X線檢查出現斑片狀、以及融合成大片狀浸潤陰影。
診斷
1、有引起ARDS的原發病和危險因素。
2、急性起病,呼吸頻率增快和呼吸窘迫。
3、X線檢查出現斑片狀或大片狀浸潤陰影,毛玻璃樣改變。
4、血氣分析PaO2<60mmHg,PaO2/FiO2<300(ALI),PaO2/FiO2<200(ARDS)
5、肺動脈楔壓≦18mmHg或臨床上無充血性心力衰竭的證據。
鑑別診斷
慢性肺疾患
可有呼吸困難、呼吸增速、紫紺、低氧血症,但病史長,病情進展緩慢,低氧血症可被常規吸氧糾正,且常伴有PaCO2增高。
左心衰致心源性肺水腫
與ARDS的非心源性肺水腫有類似之處,如呼吸困難、呼吸增速、紫紺等。但左心衰竭起病急,不能平臥,咯血性泡沫痰,有心臟病病史,體徵或心電圖等異常。胸片可見典型心源性肺水腫的改變。
ARDS與心源性肺水腫的鑑別
臨床特點 | ARDS | 心源性肺水腫 |
病理生理 | 肺泡——毛細血管膜通透性 | 肺毛細血管靜水壓 |
起病 | 多緩 | 較急 |
病史 | 感染、創傷、休克 | 心血管疾病 |
痰液性狀 | 非泡沫性血性痰 | 粉紅色泡沫痰 |
肺部聽診 | 早期無囉音,後期為散在囉音 | 濕囉音多集中分布於雙下肺 |
心臟大小 | 正常 | 往往增大 |
浸潤影分布 | 班片狀,周邊多見 | 肺門周圍多見 |
治療
治療目標
改善肺氧合功能,糾正缺氧,生命支持,保護器官功能,防治併發症和基礎疾病的治療。
治療原則
(1)及時去除病因,控制原發疾病;
(2)糾正缺氧;
(3)容量管理
(4)預防、治療併發症。
治療措施
1、積極治療原發病,防止發生ARDS
2、氧療
3、機械通氣治療:
(1)呼氣末正壓通氣(PEEP)PEEP改善ARDS的呼吸功能,主要通過其吸氣末正壓使陷閉的支氣管和閉合的肺泡張開,提高功能殘氣(FRC)。
(2)PEEP為0.49KPa(5cmH2O)時,FRC可增加500ml。通氣陷閉的肺泡復張,肺內靜動血分流降低,通氣/血流比例和彌散功能亦得到改善,並對肺血管外水腫分嘏產生有利影響,提高肺順應性,降低呼吸功。
PaO2和SaO2隨PEEP的增加不斷提高,在心排出量不受影響下,則全身氧運輸量增加。經動物實驗證明,PEEP從零增至0.98KPa(10cmH2O),肺泡直徑成正比例增加,而胸腔壓力變化不大,當PEEP>0.98KPa,肺泡直徑變化趨小,PEEP>1.47KPa(15cmH2O),肺泡容量很少增加,反使胸腔壓力隨肺泡壓增加而增加。影響靜脈血回流,尤其在血容量不足,血管收縮調節功能差的情況下,將會減少心輸出量,所以過高的PEEP雖能提高PaO2和SaO2,往往因心輸出量減少,反而影響組織供氧。
過高PEEP亦會增加所胸和縱膈氧腫的發生率。最佳PEEP應是SaO2達90%以上,而FiO2降到安全限度的PEEP水平[一般為1.47KPa(15mH2O)]。患者在維持有效血容量、保證組織灌注條件下,PEEP宜人低水平0.29~0.49KPa(3~5cmH2O)開始,逐漸增加至最適PEEP,如PEEP>1.47KPa(15cmH2O)、SaO2<90%時,可能短期內(不超過6天為宜)增加FiO2,使SaO2達90%以上。應當進一步尋找低氧血症難以糾正的原因加以克服。當病情穩定後,逐步降低FiO2至50%以下,然後再降PEEP至≦0.49KPa(5cmH2O),以鞏固療效。
4、維持適量的血容量;
5、激素的套用;
6、糾正酸鹼失衡和電解質紊亂;
7、預防感染;
8、營養支持。
預防、控制併發症
1、感染;
2、氣壓傷;
3、氧中毒;
4、MODS。
預後
ARDS的死亡率在50%左右,與嚴重程度有關。常死於基礎疾病、多器官功能衰竭和頑固性低氧血症。能康復者部分能完全恢復,部分留下肺纖維化,但多不影響生活質量。