概述
 甲狀腺
甲狀腺 臨床表現
本病多見於女性,男女之比為1:4-6,以20-40歲者最多見。典型的臨床表現主要包括高代謝症群、甲狀腺腫大和眼病三個方面。但少數老年患者高代謝的表現不明顯,反而表現為乏力、心悸、厭食、抑鬱、嗜睡等,稱之“淡漠型甲亢”。隨著診斷技術的提高,近年來輕症和不典型病例逐漸增多。典型的病例常有如下表現。
高代謝症群常有怕熱、多汗、皮膚潮濕。患者常有低熱,嚴重病例如發生甲亢危象時出現高熱。
心血管系統心慌、氣短,活動後明顯,常表現為竇性心動過速,部分患者可有心律不齊如早搏、房顫等。病程長、病情嚴重者還可能出現心衰、心臟擴大等。在一項超過2000例的60以上老年甲亢患者的調查中,28%存在由於甲狀腺高功能導致的房顫。
消化系統
胃腸蠕動增加,食慾亢進,大便次數增加,但由於分解代謝增加,體重反而下降。甲狀腺激素對肝臟有直接毒性作用,部分患者可有肝臟腫大和轉氨酶升高等。
血液系統
外周血白細胞總數偏低,淋巴細胞、單核細胞比例和絕對值增加,偶有貧血。
皮膚改變
小部分患者可有典型的對稱性粘液性水腫,多見於小腿脛前下段,也可見於足背、膝部或上肢等。局部皮膚多增厚,粗糙,色素沉著等。
運動系統
主要表現為肌肉無力,少數患者可發生甲亢性肌病。以肩胛帶和骨盆帶肌群受累為主。Graves病有1%伴發重症肌無力。
生殖系統
女性患者常有月經稀少,周期延長,部分患者仍可妊娠、生育。男性主要表現為陽萎,偶有乳房發育。
神經系統
常有易激動,精神緊張、失眠,部分患者可有焦慮、多疑甚至幻覺等。手顫,腱反射活躍,反射時間縮短。
甲狀腺腫
多數患者甲狀腺呈瀰漫性腫大,多質軟,由於甲狀腺的血流增多,在上下葉的外側可聞及血管雜音和捫及震顫。
眼征
眼征包括以下幾種:
①眼裂增寬(Darymple征)。少瞬和凝視(Steelwag征);
②眼球內聚不良(Mobius征);
③下視露白(VonGraefe征);
④眼向上看時,前額皮膚不能皺起(Joffroy征)
(1)非浸潤性突眼又稱良性突眼,多為對稱性,主要改變為眼瞼及眼外部的改變,球後組織改變不大,突眼度小於18mm。
(2)浸潤性突眼又稱內分泌性突眼或惡性突眼,較少見,病情多較嚴重,多伴隨甲亢發生,也可見於甲亢不明顯或無高代謝症群的患者,主要由於眼外肌和球後組織淋巴細胞浸潤和水腫所至。
實驗室檢查
(1)甲狀腺激素測定:甲亢患者總T3、T4水平增高,但總甲狀腺激素受甲狀腺結合球蛋白的影響,在考慮到可能有TBG異常的情況下,應測定游離T3(FT3)、FT4。FT3和FT4測定結果不受TBG的影響,與總T3、T4相比能更好地反映甲狀腺功能,但FT3和FT4在血液中含量很低,對測定質控的要求較高。
(2)促甲狀腺素(TSH)測定:TSH刺激甲狀腺激素的合成,同時又受甲狀腺激素的反饋調節。甲亢時,TSH受抑制,用敏感方法測定TSH值低於正常,是診斷甲亢敏感的指標。
(3)甲狀腺攝131I率測定:甲亢時攝碘率增高,3小時大於25%,24小時大於45%,高峰前移,目前已不作為甲亢診斷的常規指標,但對鑑別甲狀腺毒症的原因仍有一定意義。
(4)TSH受體抗體(TRAb或TSAb):TSAb與Graves病患者發生甲亢有關,未治的Graves病患者TSAb陽性率大於90%。測定TSAb對甲亢的診斷、治療效果及預後判斷均有意義。
(5)甲狀腺核素靜態顯像:主要用於對甲狀腺結節性質的判定,對結節性甲狀腺腫伴甲亢和自主高功能腺瘤的診斷意義較大。
診斷鑑別
 就醫
就醫 鑑別診斷:
①神經官能症,
②自主性高功能甲狀腺腺瘤等,只要考慮到Graves病的可能,鑑別診斷並不難。
③與橋本甲狀腺炎、無痛性甲狀腺炎及亞急性甲狀腺炎甲亢期鑑別,各種甲狀腺炎早期階段均可能由於甲狀腺濾泡的破壞而出現血清甲狀腺激素水平升高,並可出現相應的高代謝表現,易與Graves病混淆,但甲狀腺炎所致的甲狀腺毒症表現常常是一過性的,數周后甲狀腺激素水平多可恢復正常甚至偏低,如行甲狀腺攝碘率測定,甲狀腺炎患者常顯示攝碘率很低,與Graves病的攝碘率增高明顯不同,此外,亞急性甲狀腺炎患者還有甲狀腺區域疼痛、發熱及血沉增快等表現,也易與Graves病鑑別。老年患者甲亢常不典型,常有消瘦、厭食、表現淡漠、心律失常等,易誤診為惡性腫瘤、心臟病等。
疾病治療
(1)一般治療:治療初期應注意休息,保證營養,進食高蛋白,富含維生素的食物。
(2)甲亢的治療:目前甲狀腺高功能的治療主要有三種方法,即藥物治療、手術治療和放射性碘治療。
藥物治療
迄今為止,藥物治療仍是多數Graves病患者的首選治療方法,目前臨床上常用藥物主要有甲硫咪唑(他巴唑)和丙硫氧嘧啶(PTU)和卡比馬唑等。卡比馬唑在體內逐漸水解游離出甲巰咪唑而發揮作用,故其療效與不良反應與甲巰咪唑相似,上述藥物均可抑制甲狀腺激素的合成,丙基硫氧嘧啶同時還有抑制T4向T3轉化的作用。甲硫咪唑的半衰期約6小時,PTU大約1.5小時,二者均可在甲狀腺內聚集,單劑量的甲巰咪唑抗甲狀腺作用可持續24小時以上,因此對於輕中度甲亢患者可每日1次服用。藥物治療的起始劑量分別為甲巰咪唑10mg3/d或PTU100mg3/d,治療4-6周,待甲狀腺功能恢復正常後,逐漸減少藥物劑量直至維持量,總療程在1年至1.5年。如病情不易控制,可適當增加藥物劑量和延長療程。
治療初期:在抗甲狀腺藥物治療同時,如無哮喘、慢性阻塞性肺病等禁忌症,可加用B受體阻滯劑如心得安或氨醯心胺等,以控制心動過速等交感神經興奮表現。既往在抗甲狀腺藥物治療的同時常加用甲狀腺素製劑,曾有研究表明加用甲狀腺素治療對甲亢患者有免疫調節作用,可降低甲狀腺自身抗體水平,減少甲亢復發[9]。但後續多數研究不支持這一觀點。在治療過程中出現甲狀腺功能低下或甲狀腺明顯增大時可加用左甲狀腺素,主要目的是預防或糾正甲狀腺功能低下。
a.抗甲狀腺藥物治療的適應證:①症狀較輕、甲狀腺輕至中度腫大的患者。②青少年、兒童或老年患者。③妊娠婦女。④甲狀腺手術後復發,又不適合放射性碘治療者。⑤手術前準備。
b.禁忌證:對抗甲狀腺藥物過敏或外周血白細胞持續低於3×109/L者。
c.抗甲狀腺藥物治療的不良反應:白細胞減少:多在抗甲狀腺藥物治療1-3個月內發生,嚴重者發生粒細胞缺乏症(發生率<1%),此時常伴有發熱和咽痛,是抗甲狀腺藥物治療最嚴重的併發症,死亡率較高。因此在抗甲狀腺藥物治療初期應每周檢查一次白細胞數,如低於正常,應嚴密觀察,白細胞持續下降、中性粒細胞絕對計數小於1500/uL時,可停用抗甲狀腺藥物。如發生粒細胞缺乏症,應立即停用抗甲狀腺藥物,積極給予廣譜抗生素及集落刺激因子等搶救治療。
藥疹:多為輕型,極少出現嚴重的剝脫性皮炎。一般藥疹可給予抗組織胺藥物,或改用其他抗甲狀腺藥物。出現剝脫性皮炎趨勢時,應立即停藥並套用腎上腺皮質激素。
其他:部分患者於服用抗甲狀腺藥物後,可出現血清轉氨酶增高,一般可減少劑量並加用保肝藥物,並在嚴密觀察下繼續治療。嚴重者可考慮換用其他抗甲狀腺藥物或停用。
PTU的少見副作用包括抗中性粒細胞胞漿抗體陽性的血管炎,也有少數導致肝壞死的報導。
手術治療
對於甲狀腺腫大明顯,壓迫鄰近器官者、甲狀腺較大,抗甲狀腺藥物治療遷延不愈者、結節性甲狀腺腫伴甲亢者、胸骨後甲狀腺及不能堅持藥物治療者均應考慮手術治療,手術治療有效率90%以上,但需要由有經驗的醫生進行。
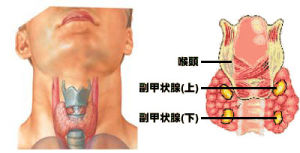
手術治療的併發症包括:①局部出血,②喉返神經損傷,③甲狀旁腺損傷或切除,④永久性甲狀腺功能減退。
術前準備:經抗甲狀腺藥物治療病情穩定、心率降至80次/分以下,甲狀腺功能正常後加服複方碘溶液。從每日3次,每次3滴開始,每日每次增加1滴至每次10滴,維持2周即可手術。部分患者甲狀腺功能不易控制正常,此時可加用心得安控制心率,每次20-40mg,每日3-4次,配合複方碘溶液進行術前準備。
放射性碘治療
a.適應證:①年齡25歲以上,②對抗甲狀腺藥物治療無效或因過敏及其他原因不能堅持服藥者,③抗甲狀腺藥物治療後復發者,④甲狀腺手術後復發者,⑤甲亢伴突眼者,對重度活動性浸潤性突眼,131I治療有可能使突眼加重,可在治療前後加用皮質激素預防。⑥有心、肝、腎疾病,糖尿病等不宜手術者。既往臨床實踐中放射性碘治療僅用於成人,但由於其相對安全性,目前已有學者將該治療方法的年齡下限降至10歲,適用於那些長期抗甲狀腺藥物治療無效或復發的兒童患者。
b.禁忌證:妊娠或哺乳婦女。
c.治療方法:劑量選擇:通常以甲狀腺的重量和對放射性碘的最高吸收率計算,一般根據下列公式:131I劑量MBQ(uCi)。2.6-3.7MBq(70-100uCi)X甲狀腺重量(g)/甲狀腺最高吸I131率。
治療前後注意事項:根據以上公式計算劑量絕對不能機械地運用,必須根據病情輕重,以往治療情況,年齡,131I在甲狀腺的有效半衰期長短,甲狀腺有無結節等全面考慮。服131I前2-4周宜避免用碘劑及其它含碘食物或藥物。131I治療前病情嚴重,心率超過120次/分,血清T3,T4明顯升高者,宜先用抗甲狀腺藥物或心得安等治療,待症狀有所減輕,方可用放射性131I治療。PTU具有抗輻射作用,可降低131I治療的成功率,因此,在131I治療前多選用他巴唑。一般抗甲狀腺藥物可在服131I前1周停藥,然後作吸131I率測定,接著就採用131I治療,因131I治療療效較慢,如服131I前曾用抗甲狀腺藥物治療患者,為急於控制病情,在服131I後早期(1-2周)可再恢復抗甲狀腺藥物治療。
d.療效和併發症:放射性碘治療的療效較為確切,有效率在90%以上,療效多在服131I後3-4周出現,約於3-4個月多數病人可達正常甲狀腺功能水平。個別患者療效差,大約1/3的患者需行第二次治療。
放射性碘治療的近期併發症較輕,頸部脹感不適,一過性甲亢症狀。遠期併發症主要是甲狀腺功能低下,隨治療時間的延長其發生率逐漸增加,第一年甲減發生率約5%-10%,以後逐年增加,10年以上甲減發生率在50%以上。選擇131I治療主要是權衡甲亢與甲減的利弊關係。甲減發生後可用甲狀腺激素替代治療,患者可正常生活、工作,育齡婦女可以妊娠和分娩。
甲狀腺危象
誘因和表現
主要誘因:精神刺激,感染,手術前準備不充分等。
臨床表現:早期時患者原有症狀加劇,伴中等發熱,體重銳減,噁心,嘔吐,以後發熱可達40℃或更高,心動過速可在140次/分以上,大汗,腹痛、腹瀉等,甚至出現譫望、昏迷。甲亢危象的診斷主要靠臨床表現綜合判斷。臨床高度疑似本症及有危象前兆者應按甲亢危象處理。甲亢危象的死亡率在20%以上。
疾病治療
(1)迅速減少甲狀腺激素釋放和合成:
a.大劑量抗甲狀腺藥物。首選丙基硫氧嘧啶,首劑600mg口服或胃管內注入,繼之200mg,每8小時一次。
b.無機碘溶液。在抗甲狀腺藥物治療後1小時,靜脈或口服大劑量碘溶液可阻斷甲狀腺激素的釋放。
(2)迅速阻滯兒茶酚胺釋放:無心衰情況下,用心得安20-80mg,每6小時口服一次或靜脈滴注0.5-1mg,老年患者宜注意心臟功能,伴哮喘者禁用。
(3)腎上腺皮質激素:氫化考地松200-500mg/d靜滴或靜注地塞米松2mg,每6小時一次,隨病情好轉劑量可逐漸減少。
(4)去除誘因抗感染等。
(5)其它對症支持治療:如物理降溫,加強營養,補充足夠液體(3000-6000ml/天)等。
內分泌系統及其疾病
| 內分泌系統(endocrine system)是機體的重要調節系統,它與神經系統相輔相成,共同調節機體的生長發育和各種代謝,維持內環境的穩定,並影響行為和控制生殖等。 |