臨床分類
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵臨床上分為下述3種情況:
1.原發性進行性虹膜萎縮:
(1)多見於年輕女性。
(2)角膜水腫,內皮細胞增生,向虹膜面延伸,累及房角。
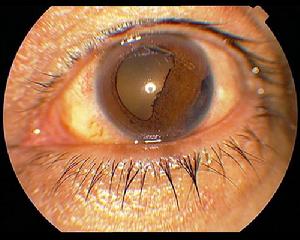
(3)虹膜呈慢性進行性萎縮,可形成穿孔,瞳孔緣色素外翻,瞳孔變形。
(4)房角粘連,其範圍隨病情進展而逐漸擴大。
(5)眼壓升高,在房角粘連到一定程度時,即可導致繼發性青光眼。
2.Chandler綜合徵:
(1)多見於年輕女性。
(2)角膜水腫,內皮營養不良,可發生大泡性角膜炎。
(3)虹膜萎縮較輕不形成穿孔,瞳孔緣色素外翻不突出。
(4)房角關閉,當角膜內皮細胞增生向虹膜面延伸形成膜狀時,可致房角關閉。
(5)眼壓升高。
3.虹膜色素痣綜合徵(或Cogan—Reese綜合徵):
(1)多見於中年女性。
(2)持續性角膜水腫,角膜內皮細胞向虹膜延伸,房角受累而關閉。
(3)虹膜很少穿孔,其表面有瀰漫性結節。瞳孔緣色素外翻,虹膜異色。
(4)眼壓升高或正常。
治療藥物
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵1.角膜水腫為主者用高滲鹽水及素高捷療眼膏等滴眼,高眼壓者加用塞嗎心安滴眼,必要時可用乙醯唑胺及甘露醇等降低眼壓。
2.手術後用抗菌素及激素類滴眼液滴眼,必要時可結膜下注射慶大黴素、地塞米松,同時藥物散瞳。
3.如做角膜移植,可用環孢黴素A口服或滴眼。
診斷依據
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵1.多發病於20-30歲女性,單眼發病;
2.角膜水腫;
3.眼壓增高;
4.虹膜萎縮,瞳孔變形,虹膜形成孔洞;
5.房角粘連。
治療原則
 虹膜角膜內皮綜合徵
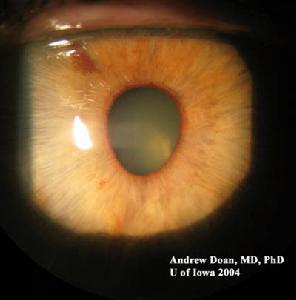
虹膜角膜內皮綜合徵1.對症治療:降眼壓及消除角膜水腫。
2.手術治療:濾過手術及角膜移植術,適合於眼壓及角膜水腫難以用藥物控制者。
3.局部抗青光眼治療
小梁濾過切除術
泄液線或瓣膜手術
對上述方法無效採用睫狀體Cyclodestruction
鑑別診斷
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵虹膜角膜內皮綜合症
後部多形性角膜營養不良
青光眼伴虹膜淺染色(異色症)的鑑別診斷
慢性虹膜睫狀體炎
Fuchs異色性虹膜睫狀體炎(10%的病例眼睛較深染色)
青光眼睫狀體炎危象
青光眼伴虹膜較深染色(異色症)的鑑別診斷
Cogan-Reese綜合症
瀰漫的虹膜痣
拉坦前列素的使用
惡性虹膜黑色素瘤
黑色素瘤融解性青光眼
新生血管性青光眼
多發性神經纖維瘤
色素性青光眼
肺鐵末沉著症
防治
由角膜內皮異常所引起的一組疾病,其病變包括角膜水腫,角膜內皮膜增生,房角粘連,虹膜萎縮性改變和繼發青光眼。本病好發於20-30歲女性。單眼發病,無遺傳傾向。患者有單眼視力模糊及不適感。80%以上患眼都有角膜內皮、虹膜、房角異常改變及青光眼。早期用藥物常能控制眼壓,但隨著病變不斷發展,青光眼及角膜水腫逐漸加重,最終需行濾過手術及角膜移植術。
本病可能與皰疹病毒感染有關,多見於中青年女性,幾乎都是單眼發病,包虹膜角膜內皮綜合徵括進行性虹膜萎縮、虹膜痣綜合徵和Chandler綜合徵。
預後護理
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵2.好轉:角膜水腫減輕,眼壓下降。
3.未愈:角膜水腫及青光眼無改善。
專家提示:
本病常規濾過手術失敗率較高,並易產生較術前更嚴重的角膜水腫,這種不良預後醫生和患者均應明確。濾過手術應使用抗代謝藥如絲裂黴素C,抑制纖維細胞增生,提高手術成功率。嚴重角膜水腫者應行穿透性角膜移植手術。
病理歷史
 虹膜角膜內皮綜合徵檢測儀
虹膜角膜內皮綜合徵檢測儀原發性進行性虹膜萎縮、Chandler綜合徵及Cogan-Reese綜合徵,雖為三個不同的病,實際上代表一個疾病的不同變異,由於病變的輕重程度不一,而表現出不同類型。三者共同以角膜內皮退行性變為基本病變,三者間的區別主要是虹膜改變。ICE綜合徵常見於中年人,且多為女性,男與女之比為1﹕2~5,無遺傳傾向,罕有家族史,無全身合併症或合併其他眼病,白人多見。具有慢性、進行性病程,早期可出現視力模糊及間歇性虹視,在晨起時多見。開始多為角膜異常及虹膜萎縮,後因角膜水腫,虹膜周邊前粘連加重而眼壓升高。因此,在不同的病程階段視力有不同程度的受累,從輕度的霧視到顯著減退,到病程的晚期往往有嚴重的視功能損害,伴有眼痛、頭痛等繼發性青光眼症狀。詳細地進行眼部檢查,診斷應無困難。ICE綜合徵的治療應針對角膜水腫和繼發性青光眼進行治療。由於此類繼發性青光眼的房水引流道被膜狀組織及虹膜周邊前粘連阻塞,故宜採用減少房水生成的藥物,較改善房水流暢度的藥物有效。常用的有:醋唑磺胺、噻嗎心安及左鏇腎上腺素。為減輕角膜水腫,可滴用高滲鹽水、配戴軟性角膜接觸鏡,對角膜水腫而眼壓正常或僅有輕度升高,且無視乳頭及視野改變的青光眼,可作角膜移植,其成功率約70%,但術後多需加用抗青光眼藥物。若視乳頭及視野有損害,需手術治療,可選用睫狀體剝離術、濾過性手術、睫狀體冷凍或透熱術。在作前兩類手術時應十分小心,避免將覆蓋在房角上的後彈力層樣組織從角膜後方剝下來。
臨床資料
 虹膜角膜內皮綜合徵
虹膜角膜內皮綜合徵例1:女,50a,主訴左眼發作性視物模糊疼痛3a,伴有左側頭部不適。無類似家族史。眼科檢查:視力右眼1.0,左眼0.67(20/30)(不能矯正)。右眼檢查無異常發現。左眼結膜無充血,角膜透明,KP(-),前房無混濁,周邊深度小於1/3角膜厚度。虹膜萎縮,無穿孔,2點至8點鐘的周邊虹膜前粘連。瞳孔輕度向顳下方移位,直徑約3.5mm,不圓。眼底檢查:視盤邊界清,顏色稍淡,C/D約0.6,視網膜無出血滲出,黃斑中心凹反光可見。眼壓:右眼為2.13kPa,左眼為3.73kPa。房角檢查:右眼為寬角,左眼為窄IV。左眼視野輕度縮小,上方有弓形缺損。診斷:左眼原發性進行性虹膜萎縮,繼發性青光眼。給予10g.L-1匹羅卡品和美開朗點眼,觀察1.5mo,眼壓控制在正常範圍,左眼視力恢復到1.0。
例2:男,44a,右眼視物模糊5mo,無眼外傷史,無類似家族史。眼科檢查:視力右眼0.4,不能矯正,左眼1.0。右眼無充血,角膜透明,KP(-),房水清,前房不淺,虹膜萎縮,基質疏鬆菲薄,無穿孔,1點鐘和4至8點鐘可見虹膜周邊前粘連,瞳孔輕度向鼻下方移位。不圓,約4.5mm,瞳孔緣有色素外翻。視盤邊清,顏色蒼白,C/D約0.7,血管呈屈膝狀。眼壓:右眼為3.20kPa,左眼為1.07kPa。房角檢查:右眼除虹膜周邊前粘連之外為寬角,左眼為寬角。診斷:右眼原發性進行性虹膜萎縮,繼發性青光眼。治療:10g.L-1匹羅卡品和美開朗點眼,觀察1mo,眼壓控制在正常範圍。
例3:女,43a,左眼不適反覆發作2mo,視力下降。無類似家族史。眼科檢查:視力右眼1.0,左眼0.3。右眼檢查無異常發現,左眼不充血,角膜周邊部灰白混濁,上皮和基質層水腫。周邊前房淺,虹膜疏鬆萎縮,廣泛周邊前粘連,瞳孔約4mm,基本圓形。眼底檢查:C/D約0.45。房角檢查:右眼為寬角,左眼大部分虹膜周邊前粘連。眼壓:右眼為1.37kPa,左眼為0.84kPa。診斷:Chandler綜合徵。處理:局部套用激素滴眼液,觀察眼壓。
虹膜角膜內皮綜合徵(ICES)包括3個臨床亞型,即原發性進行性虹膜萎縮(progressiveirisatrophy)、Chandler綜合徵和Cogan-Reese綜合徵。其基本病理變化是異常的角膜內皮增生。基本臨床特徵是角膜內皮異常,虹膜病變和眼壓升高。多見於中年女性,男女之比約1∶2.5,常見於白種人,無遺傳傾向,單眼發病,病因尚不清楚。ICES的治療,早期以藥物控制青光眼,如果藥物不能控制眼壓,則考慮行濾過性手術。對於角膜失代償可在眼壓控制良好條件下,進行穿透性角膜移植術,但成功率較低。
