流行病學
 治療
治療炎症相關的繼發性閉角型青光眼可因血-房水屏障被破壞後,房水成分中蛋白質及纖維素性滲出物增加,沉積在眼內形成虹膜後粘連,如果不及時治療最後可形成虹膜膨隆及繼發性房角關閉。同時,周邊虹膜組織水腫以及位於虹膜角膜角處的炎症碎屑物質機化後,易形成周邊虹膜前粘連(peripheral anterior synechia,PAS),房角鏡檢查顯示炎症遺留的PAS形態及前粘連高度不一,可與原發性閉角型青光眼相區別。眼部炎症時因睫狀體腫脹及前鏇,可引起葡萄膜滲出,繼而導致虹膜角膜角變淺及關閉。炎性的大型KP阻塞虹膜角膜角,嚴重的後部葡萄膜炎,可表現為繼發性廣泛滲出性視網膜脫離,虹膜-晶狀體隔前移位,亦可導致閉角型青光眼。
病因
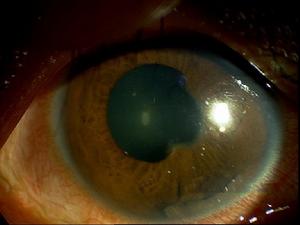 葡萄膜炎
葡萄膜炎引起青光眼的眼部炎症包括單純皰疹性角膜炎、帶狀皰疹性角膜炎及葡萄膜炎、鞏膜炎及淺層鞏膜炎、葡萄膜炎等。
發病機制:
在此探討一下葡萄膜炎引起青光眼的發病機制,其他炎症導致的青光眼具有與之相似之處。
葡萄膜組織的炎症可改變房水引流動力學,其機制包括炎症碎屑阻塞小梁網周邊虹膜前粘連或瞳孔阻滯以及類固醇性青光眼。臨床病程可為急性慢性或復發性,甚至在炎症穩定期均可發生繼發性青光眼,而症狀可輕可重。
在臨床實踐中葡萄膜炎時眼壓可能正常降低或升高因炎症不但可改變房水排出阻力,而且可改變房水生成率。當葡萄膜炎房水分泌減少時,常伴有房水引流阻力增加趨勢有時此作用可向相反方向發展,表現為外流阻力增加而眼壓可正常或降低。如炎症的特徵或強度改變,房水生成率恢復正常而排出阻力依然很高時眼壓必然會升高;與此相反,即如果房水排出阻力正常而眼內炎症降低了房水生成率則表現為眼壓降低葡萄膜炎繼發性青光眼可表現為開角型及閉角型青光眼,其眼壓升高機制如下:
1、開角型青光眼
(1)小梁網炎症及炎性物質阻塞小梁網:急性炎症期的小梁網炎症反應及其功能減低,導致小梁網組織腫脹和內皮細胞功能減退,炎性碎屑堆積於小梁網或其他房水引流通道內,包括纖維素、白細胞及巨噬細胞,這些有形成分有的黏在一起,有的被蛋白酶分解後,積聚在小梁網或鄰近Schlemm管,阻塞房水引流通道引起眼壓升高有些虹膜睫狀體炎局部的炎性細胞在房角鏡檢查下見於小梁網表面的KP而改變房角結構;眼內急性炎症期還可釋放化學介質,如前列腺素(prostaglandins)、細胞因子(cytokines)及一氧化氮(nitric oxide)均導致血-房水屏障破壞血管滲透性增加房水內蛋白質含量增多房水黏稠度增高,致使房水排出更加困難。
(2)小梁網炎後小梁功能減退:小梁網炎症過程中,小梁網直接受到損傷引起房水引流功能下降。小梁網炎出現在無睫狀體炎的輕度前部葡萄膜炎時,因小梁細胞功能減退小梁網區聚集組織碎屑小梁網孔眼直徑縮小而引起房水引流障礙。
(3)炎症後血管滲透性改變:因組織結構改變,如睫狀上皮的血-房水屏障損傷而引起血管滲透性改變。在長年累月復發性慢性炎症的靜止期,亦可顯示房水閃輝說明從眼內正常運轉前列腺素及其炎性物質的機制已受到破壞。
2、閉角型青光眼
(1)周邊虹膜前粘連所致的房角關閉:葡萄膜炎常伴有隱蔽而不可逆性小梁網改變,即炎性期腫脹的周邊虹膜與小梁網相貼炎性滲出物機化後引起永久性粘連稱周邊虹膜前粘連。有時內皮細胞膜或纖維血管膜可覆蓋於小梁網表面,形成永久性阻塞。前粘連有不同的形態、廣度和高度。葡萄膜炎所致的周邊虹膜前粘連與原發性閉角型青光眼的虹膜膨隆所致的房角閉塞不同。前者的虹膜粘連多形成柱狀,後者為虹膜全層受累,即虹膜全層被拉向房角前壁
(2)虹膜後粘連所致的房角阻塞:急性、復發性虹膜睫狀體炎尤以滲出型虹膜睫狀體炎時,未及時使用睫狀肌麻痹劑及擴瞳劑治療,虹膜炎症及房水中的蛋白質及纖維素性滲出物質可導致虹膜後粘連。完全虹膜後粘連常引起瞳孔膜閉或瞳孔閉鎖前後房間的房水通道阻滯發生瞳孔緣處後粘連,後房中的房水不能經過瞳孔流入前房而瀦積於後房,後房壓力上升推虹膜向前,造成虹膜前膨隆,房角關閉眼壓升高。
(3)睫狀體前鏇(forward rotation of ciliary body):睫狀體腫脹及向前鏇,可引起無瞳孔阻滯的閉角型青光眼出現在睫狀體炎、睫狀體腫脹以及環狀脈絡膜脫離時。
臨床表現
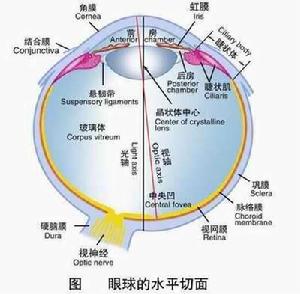 眼球水平切面
眼球水平切面1、急性虹膜睫狀體炎:典型的急性虹膜睫狀體炎表現為眼前節充血、前房中有細胞及閃輝,瞳孔縮小有時出現KP及前玻璃體中的炎性細胞雖然炎症可導致房水引流阻力增加,由於房水生成也減少,多數患者眼壓保持正常或降低但臨床上診斷急性虹膜睫狀體炎合併或不合併青光眼時,最易發生的錯誤是與原發性急性閉角型青光眼及其後遺症相混淆。因急性閉角型青光眼發作後,眼壓常降低或保持正常與急性虹膜睫狀體炎相似,眼前節部充血及房水內有隱蔽的閃輝與細胞。兩者鑑別的特徵之一是病史,急性閉角型青光眼發作後很少畏光及瞳孔小或稍大者,最重要的是裂隙燈檢查虹膜角膜角變窄以及房角鏡檢查房角變窄或關閉。急性虹膜睫狀體炎在房角鏡檢查下,房角是開放的。
2、復發性及慢性虹膜睫狀體炎:有些復發性及慢性虹膜睫狀體炎具有明顯的特徵及特殊命名,包括青光眼-睫狀體炎綜合徵、虹膜異色綜合徵、中間葡萄膜炎等。同樣,嚴重的葡萄膜炎及繼發性青光眼有時合併關節炎,尤以在青年性類風濕性關節炎時以及某些交感性眼炎病例可出現嚴重青光眼。大多數復發性或慢性虹膜睫狀體炎病例無特殊或明顯的特點,而且致病原因通常不明無特異性的慢性虹膜睫狀體炎體徵,如細胞、閃輝及KP等時有時無,可持續很長時間,代表治療不徹底由於病程的慢性及眼壓明顯升高,青光眼在其中某些病例成為嚴重問題。
另有些病例由於長期的前節部炎症,因房水生成率減退而長期保持眼壓降低狀態,但是當炎症消退,房水生成率恢復正常時眼壓可恢復正常;但繼發於小梁網炎症改變導致的房水引流障礙,眼壓可升高有些病例當炎症控制後,可出現用任何藥物都不能控制的眼壓升高。此時,需強迫在減少抗炎治療與容許輕度炎症存在之間作判斷與選擇,或者在施行具有高危險度的青光眼手術間作選擇。
對於殘留青光眼的處理與原發性青光眼相同,可用β受體阻滯藥及碳酸酐酶抑制藥治療雖然縮瞳少有作用,但當炎症完全靜止時可試用縮瞳劑。如果需行抗青光眼濾過性手術術前、術中及術後均需全身使用激素或免疫抑制藥治療,以免引起活動性炎症復發可促使手術成功。
症狀體徵
根據不同的原發疾病而具有不同的臨床特徵:
1.急性虹膜睫狀體炎
疼痛,畏光,流淚及視力減退等症狀是本病的主要特徵。虹膜睫狀體的三叉神經未稍受到毒性刺激,睫狀肌的收縮和腫脹組織的壓迫產生的疼痛,可反射到眉弓及頰部,睫狀體部有明顯的壓痛,夜間疼痛加劇。急性期常伴有角典型的急性虹膜睫狀體炎表現為眼前節充血前房中有細胞及閃輝瞳孔縮小有時出現KP及前玻璃體中的炎性細胞雖然炎症可導致房水引流阻力增加由於房水生成也減少多數患者眼壓保持正常或降低但臨床上診斷急性虹膜睫狀體炎合併或不合併青光眼時最易發生的錯誤是與原發性急性閉角型青光眼及其後遺症相混淆因急性閉角型青光眼發作後眼壓常降低或保持正常與急性虹膜睫狀體炎相似眼前節部充血及房水內有隱蔽的閃輝與細胞兩者鑑別的特徵之一是病史急性閉角型青光眼發作後很少畏光及瞳孔小或稍大者最重要的是裂隙燈檢查虹膜角膜角變窄以及房角鏡檢查房角變窄或關閉急性虹膜睫狀體炎在房角鏡檢查下房角是開放的
2.復發性及慢性虹膜睫狀體炎
有些復發性及慢性虹膜睫狀體炎具有明顯的特徵及特殊命名包括青光眼-睫狀體炎綜合徵虹膜異色綜合徵中間葡萄膜炎等同樣嚴重的葡萄膜炎及繼發性青光眼有時合併關節炎尤以在青年性類風濕性關節炎時以及某些交感性眼炎病例可出現嚴重青光眼大多數復發性或慢性虹膜睫狀體炎病例無特殊或明顯的特點而且致病原因通常不明無特異性的慢性虹膜睫狀體炎體徵如細胞閃輝及KP等時有時無可持續很長時間代表治療不徹底由於病程的慢性及眼壓明顯升高青光眼在其中某些病例成為嚴重問題
另有些病例由於長期的前節部炎症因房水生成率減退而長期保持眼壓降低狀態但是當炎症消退房水生成率恢復正常時眼壓可恢復正常;但繼發於小梁網炎症改變導致的房水引流障礙眼壓可升高有些病例當炎症控制後可出現用任何藥物都不能控制的眼壓升高此時需強迫我們在減少抗炎治療與容許輕度炎症存在之間作判斷與選擇或者在施行具有高危險度的青光眼手術間作選擇
對於殘留青光眼的處理與原發性青光眼相同可用β受體阻滯藥及碳酸酐酶抑制藥治療雖然縮瞳少有作用但當炎症完全靜止時可試用縮瞳劑如果需行抗青光眼濾過性手術術前術中及術後均需全身使用激素或免疫抑制藥治療以免引起活動性炎症復發可促使手術成功
原發疾病的診斷同時伴有眼壓的升高可以確診
檢查化驗
原發疾病如葡萄膜病的實驗室檢查在視功能尚可屈光間質尚透明的情況下可進行視野眼底眼壓房角等青光眼相關檢查
併發症
包括原發疾病引起的併發症以及眼壓升高所引起的併發症
預防保健
注重原發病的治療尤其是葡萄膜疾病
檢查
原發疾病如葡萄膜病的實驗室檢查。在視功能尚可、屈光間質尚透明的情況下可進行視野、眼底、眼壓、房角等青光眼相關檢查。
治療
1、藥物治療(1)擴瞳藥:治療不論是否同時合併青光眼的急性虹膜睫狀體炎,局部應滴用擴瞳-睫狀肌麻痹藥以預防或拉開虹膜後粘連,避免瞳孔縮小引起的閉鎖。可增加葡萄膜-鞏膜外引流,促使血-房水屏障穩定,有助於降低眼壓以及減少血漿成分滲漏至房水。同時亦可減輕睫狀肌痙攣,減少患者的疼痛及不適症狀。
(2)皮質類固醇類藥物:炎症引起房水引流阻力增加局部短期內使用激素可改善房水引流。如炎症合併青光眼持續數周后,青光眼多為需要解決的問題。應首先考慮是否為激素引起的青光眼,典型的激素性青光眼發生在用藥後7~10天,但也有更早發生的病例。如果考慮到有可能發生,應將激素減量或改用較少引起青光眼的激素,如0.1%或0.02%氟米龍(Fluorometholone)採用激素治療葡萄膜炎降低眼壓時,應考慮房水分泌與房水引流兩方面的作用,激素可抑制睫狀體炎症,使睫狀體分泌房水功能恢復正常;如果炎症破壞了房水引流通道,房水分泌功能正常後,可能會出現不是因繼發於激素所致的引流道阻塞,而引起眼壓升高。但若因小梁網炎症引起的眼壓升高經激素治療後房水引流功能得到改善,眼壓可恢復正常,因此,眼壓代表房水生成與流出間的平衡,亦間接反映葡萄膜炎症的狀態。
2、抗青光眼藥物治療
繼發於慢性虹膜睫狀體炎的眼壓升高需用房水生成抑制劑治療,包括局部套用β受體阻滯藥、α2受體激動藥和(或)全身或局部的碳酸酐酶抑制藥。一般禁用縮瞳藥,因可引起疼痛、眼前節炎症加重以及增加後粘連,造成完全性瞳孔阻滯(虹膜膨脹)。
3、手術治療
藥物治療後眼壓不能控制合併青光眼的慢性虹膜睫狀體炎,應針對房水引流受阻的機制進行手術治療
(1)雷射治療:瞳孔阻滯(如虹膜膨脹)病例可行雷射虹膜切除術,但若在急性炎症時,由於纖維蛋白及炎性細胞存在往往雷射虹膜切除孔易被堵塞,而需行虹膜切除手術。對繼發於炎症所致的青光眼,術前應作虹膜角膜角鏡檢查以了解虹膜周邊前粘連的情況,如已存在廣泛虹膜周邊前粘連不宜採用雷射虹膜切除術,因術後可激發炎症而加劇眼壓顯著升高。
經鞏膜雷射睫狀體光凝術可用於進行性繼發性青光眼視神經損傷及視功能差的患者,但術後可加重眼內炎症而使葡萄膜炎加劇或導致眼球萎縮。
(2)常規手術:葡萄膜炎繼發性青光眼行濾過性手術易於失敗,術前控制炎症的重要性有時不能過分強調,因為青光眼性視神經損傷對患者視力威脅很大,故不可能在術前完全控制炎症才行手術。但必須注意術前及術後需加大抗炎治療,手術操作中亦需局部套用抗代謝藥物,如5-氟尿苷絲裂黴素C,對治療高風險度的患者以促進手術成功。房水引流物植入術治療炎症繼發性青光眼成功率,較小梁切除術優越,近年來雖有些報導,但還需繼續積累臨床資料。
(3)睫狀體破壞性手術:睫狀體冷凝術、經鞏膜雷射睫狀體光凝術及超音波睫狀體破壞術,均可用於治療炎症所致的難治性青光眼,破壞睫狀體上皮分泌房水功能,降低眼壓,但術後可發生眼球萎縮。
青光眼患者飲食
青光眼患者對水的負荷能力比正常人弱。正常人一口氣喝500毫升水,眼壓可能上升3~5毫米汞柱,但青光眼患者可能上升6~8毫米汞柱。如果青光眼患者經常一口氣喝200~300毫升以上的水,眼壓負擔就會很重,影響藥物的治療效果。所以,青光眼患者不能一次喝大量的水,而應該每次少喝並分多次飲用。有關青光眼的防治,下面我們看看上海新視界眼科醫院青光眼專家蒙慧敏主任的介紹,希望對你有所幫助。
急性青光眼患者服蜂蜜100毫升,症狀可以緩解。甘油也具有同樣的療效,一次口服100毫升,能使眼壓迅速下降。蜂蜜與甘油屬於高滲劑,服用後能使血液滲透壓增高,以吸收眼內水分,降低眼壓。
青光眼患者眼壓高是由於眼內積聚過多的水分,用利水藥物可以增加房水流量,減少房水瀦留。因此青光眼患者在平時可食用有利水作用的赤豆、金針菇、西瓜、絲瓜等。
以上就是對青光眼的介紹,雷射小梁成型術是上海新視界眼科醫院治療青光眼的特色療法,如果你還有什麼疑問,請諮詢線上眼科專家,或撥打專家熱線電話400-881-3365,上海新視界眼科醫院擁有一流的技術力量,由國內知名眼科主任醫師、教授,醫學博士、碩士組成一支實力雄厚的專家隊伍,為患者提供優質、高效的醫療服務。
/
