病因
 細胞圖
細胞圖急性期的發病機制,推測與放射線照射後引起的血管內皮細胞損傷及壞死,導致的缺血、釋放的腎素和血管緊張素Ⅱ所致的高血壓及彌散性血管內凝血有關。
慢性放射性腎炎的發病與急性類似,只是病變較輕,缺血過程較緩慢;或者由急性期遷延不愈而衍變而來。
臨床表現
 治療
治療1.急性放射性腎炎 常於接受放射線照射後6~12個月才出現明顯腎炎症狀,其原因未明。在潛伏期,可有輕度蛋白尿和高血壓發病常較急驟,病者出現呼吸急促、頭痛、食欲不振、噁心嘔吐和極度疲倦。此後出現水腫、中度或重度高血壓心力衰竭、貧血、蛋白尿(多數<2g/d但偶可高至4~5g/d),可有管型尿和鏡下血尿,並有進行性氮質血症。症狀與急性腎炎綜合徵相似,但放射性腎炎起病比急性腎炎緩慢,尿內無紅細胞管型急性放射性腎炎預後惡劣,常死於惡性高血壓和(或)慢性腎衰。存活者常發展為慢性放射性腎炎。病死率可高達50%。
 放射性腎炎
放射性腎炎2.慢性放射性腎炎 可從急性放射性腎炎發展而來,或接受放射性照射經數年甚或10年後發現慢性放射性腎炎
。早期常無明顯的急性放射性腎炎病史其臨床表現有些病例類似慢性腎炎,表現為無症狀蛋白尿。有些病例可發生腎病綜合徵,腎功能有不同程度損害,可出現或不出現高血壓。慢性放射性腎炎臨床表現為慢性腎小球腎炎時,常見症狀有蛋白尿、低滲尿、貧血、高血壓和緩慢進展的尿毒症。失鹽可以是主要表現。可在病程的任何時候並發惡性高血壓。腹膜後硬化可阻斷一側或雙側輸尿管而加重腎功能衰竭和失鹽。可同時存在放射性腸炎,腹瀉可導致蛋白質和電解質丟失。3.高血壓 在接受放射線照射數年後,出現原因不明的高血壓,不伴有腎衰,可為良性,或一開始就為急進性和惡性高血壓。其原因可能僅為單側腎缺血所致。急進性和惡性高血壓的死亡率很高,主要與高血壓嚴重程度有關。
4.單純性蛋白尿 某些輕症可只有單純性蛋白尿,若干年後才緩慢發展至腎臟縮小和慢性進行性腎功能衰竭。
併發症診斷
 診斷
診斷1.急性放射性腎炎
(1)潛伏期:接受放射線照射後6~12個月兒童患者可短於6個月。
(2)前驅期:血壓升高、貧血、心臟擴大,檢查可發現蛋白尿。
(3)臨床期:一旦症狀出現,即迅速發展為極度疲乏食欲不振水腫,頑固性貧血、高血壓;化驗檢查有BUN、Scr升高;進入臨床期後化驗可有中度以上的蛋白尿,血尿少見。
2.慢性放射性腎炎
(1)潛伏期:可由急性期衍變而來,部分患者也可在接受放射性照射若干年後才發病,呈慢性經過。
(2)臨床期:主要症狀有貧血、高血壓、水腫;化驗見蛋白尿、管型尿、低滲尿及腎功能受損的表現。
3.單純性(無症狀)蛋白尿 輕症患者僅有輕微的無症狀蛋白尿,一般情況下腎功能可保持正常。
4.良性高血壓 接受射線照射後2.5~5年高血壓伴不同程度蛋白尿,預後一般尚可。
5.惡性高血壓 依其發生的時間分早期惡性高血壓,若在接受治療18個月所發生者稱晚期惡性高血壓。多由放射線所致的腎動脈狹窄引起。
鑑別診斷
注意與以下疾病鑑別:
1.與惡性腫瘤所引起免疫性腎炎鑑別。
2.與澱粉樣變腎損害鑑別。
檢查
 放射性腎炎
放射性腎炎1.急性放射性腎炎,可見貧血、蛋白尿(多數<2g/d,但偶可高至4~5g/d);可有管型尿和鏡下血尿,並有進行性氮質血症。一般尿內無紅細胞管型。
2.慢性放射性腎炎常見有單純性蛋白尿失鹽性低滲尿、貧血;當病者表現為慢性腎炎時,出現輕至中度蛋白尿,尿沉渣有少量紅、白細胞,偶見顆粒管型。濃縮功能差(多尿),可有低血鈉、低血鉀和酸中毒。腎功能損害惡化可有尿素氮、肌酐增高。
其它輔助檢查本病的輕重與照射的劑量有關,腎活檢可見其主要病理變化為:
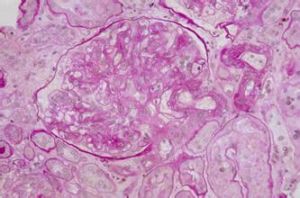
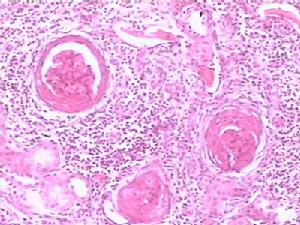
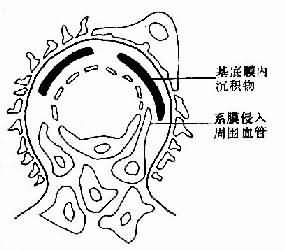
1.急性放射性腎炎的腎臟病理變化有腎小球和小管變性、間質水腫和出血如急性腎炎型,腎臟大小正常,腎小球基底膜增厚、斷裂玻璃樣變血管內皮細胞變性、內膜腫脹大劑量照射後腎動脈及小動脈壁纖維素樣壞死,血栓形成;甚至有些病例可見新月體形成。也可呈間質性腎炎的病理變化免疫螢光檢查無免疫球蛋白、補體或纖維蛋白原沉積受累組織與正常組織易於區分。
2.慢性放射性腎炎在慢性放射性腎炎腎臟可見嚴重血管硬化,腎小球縮小並有系膜硬化,小管萎縮,間質纖維化伴有輕度炎症反應,包囊明顯纖維化,有時可見惡性高血壓的壞死性血管病變。由於動脈壁的廣泛壞死及血栓形成,引發腎小球硬化和腎小管變性壞死,最終導致腎萎縮如僅單側腎接受放射線照射,則可出現單側腎臟同樣的病損。
治療
 放射性腎炎
放射性腎炎由於慢性放射性腎炎的病理損害是不可逆的,其治療主要是對症處理和支持治療,對慢性腎功能衰竭行常規治療。滴注腎上腺素能通過收縮組織血管而減輕損害,腫瘤血管對該藥缺乏反應性,因此放射治療的效果不受該藥影響。細胞增殖抑制劑可保護皮膚,但對腎臟無保護作用。
控制高血壓是十分重要的,尤其在急性階段或惡性高血壓病例,常用擴血管藥和利尿藥。高血壓對前述治療可能無反應必要時需對腎炎和腎缺血發生在單側或雙側作出診斷(單側腎炎和腎缺血常無血漿腎素活性增加)對症處理
2.其他治療 對心衰的處理,保持水、電解質平衡,保證營養,發現有原位腫瘤或纖維化導致的外來壓迫性梗阻時作相應處理,發生泌尿系感染時及時行抗感染治療。
3.手術治療 如有證據表明是單側腎炎和腎缺血,且有惡性高血壓表現時可考慮單側腎切除,這樣可消除惡性高血壓;有報導做病變側腎切除患者的高血壓症狀可痊癒。
4.透析治療 尿毒症時給予透析治療。
預後預防
 放射性腎炎
放射性腎炎預防
最有效的治療是預防,包括對腎臟的防護和對放射劑量的認真掌握和限制。隔離接觸可減輕放射損害。