流行病學
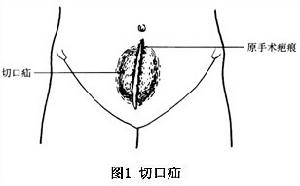 切口疝 圖1
切口疝 圖1發病率通常為2%~10%,感染切口發病率可達10%,腹部切口裂開再縫合者,可增至30%,在腹外疝中居第3位。
病因
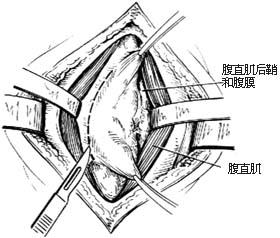 切口疝
切口疝切口疝是手術切口深處的筋膜層裂開或未癒合所致,可視為遲發的切口裂開或表面癒合的深部切口裂開。由於切口表面的皮膚和皮下脂肪層已癒合筋膜層裂開,在腹腔內壓力的作用下,內臟或組織向外疝出,其疝囊可能是已經癒合的腹膜也可能是腹膜裂開後逐漸爬行所形成。切口疝的病因與發病機制與切口裂開相同。
1.全身因素
(1)年齡因素:切口疝多見於老年病人,很少發生在青壯年老年人血清中蛋白酶與抗蛋白酶比率失衡,α1抗胰蛋白酶缺乏,組織發生退行性變等。尤其是長期吸菸者,菸鹼中的氧化物、氧自由基不僅可以引起肺氣腫,而且可加速加重全身筋膜腱膜組織退變。退行性變組織中膠原和羥脯氨酸的含量明顯降低、氧化酶的活性低下使脯氨酸不能羥化成羥脯氨酸,導致腹壁肌肉腱膜和結締組織薄弱,癒合能力和抵抗腹內壓力的能力低下。此外,老年人肥胖營養不良和腹內壓力過高等因素的綜合作用也是切口疝發病率高的重要原因和誘發因素。老年人引起腹內壓力增高的疾病很多,如慢性咳嗽頑固性便秘、前列腺肥大和腹內巨大腫瘤等,突發性腹內壓力增高如猛烈咳嗽、屏氣用力排便等均可致使切口裂開或部分裂開,或導致切口疝的形成或加重切口疝的病情。肥胖不但影響切口的癒合,有時可造成腹內壓力增高也是切口疝的發生因素之一。
(2)腹壁強度:腹壁薄弱的病人相對容易發生切口疝切口裂開後二次縫合時可發現縫合線沒有斷裂或開結,而是筋膜、腱膜被縫合線切割斷切口裂開和切口疝發生的原因實際上是切口筋膜層不癒合或癒合延遲,縫線將筋膜、腱膜割斷所致縫線對筋膜、腱膜的切割力就如同肛瘺的掛線療法中掛線對組織的切割力如果不能達到邊切割邊癒合的效果,則切割完畢而組織未癒合,即形成切口裂開或切口疝。而筋膜、腱膜過於薄弱是其容易被切割的原因。有些筋膜薄弱的切口,縫合時縫針略微用力便可將筋膜切割,這種切口若不減張縫合,在術後持續的腹內壓力下,必然切口裂開或形成切口疝。肥胖病人更易發生切口疝,也與其肌肉欠發達筋膜薄弱有關。
(3)營養狀況:營養不良如貧血、低蛋白血症、維生素C缺乏等可導致切口水腫、缺氧前膠原合成不足,使切口或筋膜不癒合而造成切口裂開或切口疝。
(4)腹內原發病:大量臨床觀察發現腹內原發病與切口的癒合及切口疝發生關係密切。尤以年邁的胃腸道惡性腫瘤發生率較多因癌腫直接影響消化吸收,而晚期發生出血、梗阻、腹水等,對全身狀況、局部癒合能力影響更大,尤其腹水外溢可直接妨礙切口癒合。腹內化膿性疾病手術後本病的發生率亦較高,如急性闌尾炎和結腸手術後切口裂開、切口疝的發生率則較高,其原因即在於腹壁切口內有細菌繁殖導致切口感染,影響癒合。
(5)合併症或併發症:糖尿病因可導致切口癒合延遲、並且切口相對容易感染而具有潛在的切口疝的可能凝血機制障礙呼吸衰竭、肝臟功能障礙、黃疸和尿毒症的病人,可因其組織再生能力弱、切口癒合不良而導致切口疝。慢性阻塞性肺病或肺部感染導致的術後腹壓增高也可能是切口疝的誘因。
(6)其他:長期套用腎上腺素皮質激素、免疫抑制劑、抗凝藥物等,可使切口癒合不良導致切口疝的發生。
2.局部因素
(1)切口因素:腰疝多發生於縱切口而橫切口少見Singleton統計橫切口手術3147例,發生切口疝29例(0.92%);縱切口手術6000例131例發生切口疝(2.2%)這是因為:①存在易發腹部切口疝的解剖基礎即除腹直肌外,腹壁各層肌肉及筋膜、鞘膜等組織的纖維大多為橫向走行的,腹部縱行切口勢必切斷腹壁的這些組織纖維。在縫合這些組織時,受到肌肉的橫向牽引力的作用,縫線容易在纖維間滑脫,故容易發生切口開裂。②切斷了切口附近的營養血管和肋間神經,使切口周圍組織失去神經支持和血供障礙從而降低了其強度,延緩了癒合,在腹壓增高時易由此發生切口疝。
此外有學者認為切口的部位亦與切口疝的發生密切相關。Welsh(1966)統計500例切口疝中:下腹切口疝占76%(包括麥氏切口21%),上腹切口疝占15%,其他9%中國彭敬生等(2001)報告72例切口疝中,86.11%發生於前腹壁縱切口,25%發生於右下旁正中切口23.61%發生於右上腹直肌切口。這可能與該部腹直肌後鞘不完整、承受腹內壓力相對較高而易致縫線切割有關,故較之更易形成切口疝。
(2)感染和引流因素:切口感染是切口疝發生的主要原因之一。感染後切口二期癒合,瘢痕組織多,腹壁可有不同程度的缺損切口部位腹壁強度明顯降低據統計,切口感染後切口疝的發生率是一期癒合切口的5~10倍。行Mc Burnry切口的闌尾炎術後切口疝幾乎均為感染所致預防切口感染是降低切口疝發生率的重要的措施。
另外,經切口放置引流管,可使局部癒合受到影響、增加切口感染的機會、拔除引流管後局部留下薄弱點易成為切口疝形成的因素。
(3)技術因素:術中無菌操作不嚴操作手法粗暴致組織損傷多止血不徹底引起血腫、縫合技術不佳均等均可導致切口感染裂開和切口疝的發生。低年資醫師縫合的腹壁切口發生切口裂開或切口疝者相對較多,究其原因,縫合技術是重要因素,如腹壁各層對合不嚴密,局部形成無效腔,易致切口感染或裂開;針距過疏或過密,縫合過密影響切口局部血運,進而影響癒合。縫合過疏在切口張力相同的情況下,單針縫線承受的張力較大,容易切割筋膜。而且縫合過於稀疏時,大網膜易由線腳之間突出,不僅影響腹膜癒合,日後還可招致小腸等內臟隨之疝出;手術後切緣筋膜組織容易發生膠原分解弱化,若進針點與出針點距筋膜緣(邊距)太近,則使抗拉力強度減弱,縫線切割筋膜的餘地減小更易切割斷筋膜。
(4)麻醉因素:施硬膜外麻醉的腹部手術,可因麻醉效果欠佳關閉腹壁切口時需強行拉攏縫合,而易致腹膜等組織撕裂,是切口裂開或切口疝的又一原因。
(5)腹壓因素:腸梗阻大量腹水、排尿排便困難以及術後肺部感染或慢性阻塞性肺病導致的咳嗽,均可使腹內壓力增高腹壁切口張力增大,致切口內層撕裂而發生切口疝。
發病機制
 切口疝
切口疝1.病理生理 腹壁切口疝疝環一般較大,發生嵌頓和絞窄的機會甚少。早期疝囊多不完整,隨著時間的延長,腹膜可爬行而形成完整的疝囊,疝內容物一般為腸管和(或)大網膜,常因粘連而形成難復性疝。也有腹膜癒合而筋膜裂開,腹膜膨出形成疝囊者。
切口疝無自愈可能,對全身狀況影響較大。如不及時治療多數病人隨著病程的增長而逐漸增大切口周圍肌肉、腱膜、筋膜等組織則日趨薄弱,疝環增大,腹腔內臟器愈來愈多地突出在腹腔外的疝囊中,逐漸發展為巨大的切口疝,使得真正的腹腔容積漸漸減少,疝囊成為容納部分腹腔臟器的“第二腹腔”或“腹外腹”。此種情況,如不充分準備即行張力修補術,可能對呼吸循環系統產生影響,特別是有心肺合併症的老年病人。腹內壓升高是切口疝發生的原因之一,切口疝出現後,腹內壓降低。一旦張力修補後腹內壓升高甚至較原來更高,使膈肌上抬,導致通氣受限;同時,下腔靜脈受壓,回流受阻,甚至導致腹腔間隙綜合徵和深靜脈血栓形成。
2.病理分類 臨床常見的切口疝主要有3種類型:普通切口疝、腹腔鏡術後戳孔疝和腹部暫時關閉術形成的切口疝後者多發生於腹腔間隙綜合徵的病例,如腸外瘺後切口裂開的病人,由於不能及時二期縫合,皮膚爬行覆蓋腸管切口自行癒合所致。
3.程度分型:根據疝環大小,腹壁切口疝一般可分3型:①巨型:直徑>10cm;②中型:直徑5~10cm;③小型:直徑<5cm。
臨床表現
1.症狀
腹壁切口處有腫物突出是其主要症狀(圖1)站立和用力時突出或明顯,平臥時縮小或消失。疝塊較大有較多的臟器和組織突出時,可有腹部隱痛、牽拉下墜感等不適部分病人可伴食慾減退、噁心、焦慮等。多數切口疝內容物可與腹膜外腹壁組織粘連而成為難復性疝有時可有不完全性腸梗阻的表現。少數疝環小的病人,可發生嵌頓。
2.體檢
切口瘢痕處腫物多數與切口相等,亦有切口疝形成小於切口區域者。疝內容可達皮下,皮下脂肪層菲薄者,可見到腸型或蠕動波。囑病人平臥,將腫物復位用手指伸入腹壁缺損部位,再令病人屏氣可清楚地捫及疝環邊緣了解缺損的大小和邊緣組織強度。
併發症:
不完全性腸梗阻是切口疝的常見併發症。因切口疝內容物一般為腸管和(或)大網膜與疝囊及彼此的反覆摩擦極易發生粘連而致不完全性腸梗阻。
診斷
1.病史 切口疝病人均有近期腹部手術史,常有切口感染、裂開等情況;或病人全身狀況較差;或有術前吸菸史和慢性疾病史等。
2.臨床特點 切口出現可復性腫塊,體檢可捫及腹肌裂開所形成的疝環邊界。
3.輔助檢查 可見疝內容物影像。
輔助檢查
腹壁切口疝的一般不須特殊的檢查有時術前需要評估原發病的情況時,影像學可看到疝內容物,特別時CT可以清楚地見到腹前壁連續性中斷,疝內容物外突。
治療
腹壁切口疝應以手術治療為主,但對年老體弱、有使腹腔內壓力增高的慢性疾患者、癌症晚期和合併內外科急危重症者,可非手術治療包括:保護切口疝、防止疝內容物損傷;局部使用彈力腹帶或腹圍包紮,防止疝塊突出;處理咳嗽便秘等全身情況。
現代,腹內壓力增高已非手術治療的絕對禁忌證,因為套用人工材料的無張力修補技術,可不增加術後的腹腔壓力,而預防術後的切口裂開或切口疝復發。
1.術前準備
(1)改善全身狀況、治療合併症:手術前加強營養支持、糾正貧血和低蛋白血症、補充維生素C及K等,積極治療糖尿病、凝血機制障礙、呼吸功能障礙、肝臟功能障礙、腎臟功能障礙等影響組織癒合的合併症或併發症,改善病人一般狀況。
(2)治療引起腹壓增高的疾病:積極治療肺部感染或合併慢性阻塞性肺病大量腹水便秘或排尿困難等使腹內壓力增高的疾病。吸菸病人勸其戒菸,前列腺肥大病人套用α-受體阻滯藥解除排尿困難,慢性支氣管炎急性發作者套用止咳、平喘、抗感染治療,便秘者服用緩瀉藥以保持大便軟化通暢等。
(3)術前套用抗生素:腹壁切口疝術前是否常規預防性使用抗生素目前仍有爭議。Platt等曾報告切口疝修補術病人圍術期套用抗生素與否,其切口感染率無統計學差異;White等認為常規預防性使用抗生素並不能減少切口的感染率;而Abramos等報告的結果則相反。作者認為切口疝手術雖為無菌手術,抗生素的套用仍是十分必要的。因為原有切口可能有固有菌定居,且局部瘢痕組織血運較差,有潛在感染的因素。特別是植入人工材料者,一旦感染,將前功盡棄。
(4)人工氣腹:巨大腹壁切口疝的病人,疝內容物復位後,可引起腹內壓升高,甚至腹腔間隙綜合徵。早在20世紀40年代Mereno首先套用人工氣腹進行術前準備其作用是:①增加腹部肌肉的順應性、松解腹腔粘連,縮短手術時間。②減少病人術後不適和腹內壓升高等併發症。③降低術後復發率組織學研究表明,氣腹可使腹部已退變的肌肉伸長、復原和恢復原有功能。適應於預見修補術困難較大的病例和存在“腹外腹”的病人。
方法:局麻,以Veress氣腹針穿入腹腔經此緩慢注入空氣,每次1.5L,2~3次/周,共2~3周。
2.手術時機和原則
(1)時機:切口疝形成後,局部組織需要再塑型,這一過程約需6個月。為預防術後復發,切口疝的修復手術以疝發生後6個月實施為宜。因第1次手術後,腹腔臟器存在炎性粘連,修復手術較早實施,容易損傷腸管。某院曾收治1例腸外瘺病人,因結腸癌手術術後1個月發生切口疝,術後2個月施行切口疝修補術因局部結構不清、腸管炎性粘連以致術中損傷小腸導致修補術後腸外瘺、切口裂開而就診。
(2)原則:①切除切口瘢痕。②顯露疝環後沿其邊緣清楚地解剖出腹壁各層組織。③回納疝內容物後,在無張力或低張力的條件下修復各層腹壁組織。
3.切口疝修補方法
包括:①直接縫合;②自體組織移植;③合成材料修補;④腹腔鏡修補。
(1)直接縫合:疝環直徑≤5cm的較小或筋膜結實的切口疝可直接縫合首先解剖缺損邊緣,清除瘢痕組織,筋膜對筋膜逐層縫合;腹壁結構不清者,也可用10號絲線腹壁一層間斷縫合。對於較大的切口疝,或腹壁肌肉萎縮筋膜薄弱的切口疝,可作切口兩側筋膜的減張縫合,切忌強行拉攏縫合而致筋膜撕裂,或腹內壓力增高造成術後復發當然移植物修補是安全有效的方法。
(2)自體組織移植:修補適用於疝環>5cm的切口疝常用的自體組織有闊筋膜腹直肌前鞘股薄肌的自體真皮等。此修補創傷大,且又造成新的組織缺損,故已被合成材料修復所取代。但對於經濟尚不發達的地區基層醫院,自體組織移植修補仍不失為一種經濟有效的修補方法。
(3)合成材料修補:臨床上常用的合成材料有3種:聚酯類、聚丙烯類和膨化聚四氟乙烯(e-PTFE)。聚酯類補片可套用成品(Mersilene),也可使用用於心臟手術的普通滌綸片,由於更為優良的聚丙烯類補片的普及聚酯類補片套用已減少。
聚丙烯補片為單層網狀結構,是目前最常用的腹壁缺損修補材料。與其他不吸收材料相比,聚丙烯補片具有以下優點:①刺激纖維組織增生作用明顯。②其網眼結構易被纖維組織生長穿過,能夠早期嵌於組織之中。③植入後能保持較高的抗張強度。但是,聚丙烯補片由於表面較粗糙,與腹腔臟器直接接觸時,可能引起腹腔粘連,甚至侵蝕腸壁導致腸瘺發生;後期的瘢痕收縮可能會造成網片扭曲,其不規則的表面可刺激並損傷周圍組織,引起感染或皮膚竇道形成。
e-PTFE柔韌光滑順應性好,機械性能較聚丙烯網更優越當補片與腹腔臟器直接接觸時只引起輕度粘連,一般不會導致腸瘺的發生。與聚丙烯補片相比,e-PTFE刺激纖維組織增生作用小,且纖維組織很難在短期內生長進入補片的微孔結構,易造成補片與周圍組織嵌頓和不良
還有一些可吸收的腹壁缺損修補材料用於臨床,主要包括聚羥基乙酸(Dexon)和聚乳酸羥基乙酸(Vicryl)兩種其完全吸收時間為3個月。採用可吸收網片修補腹壁缺損的初衷是為了避免高分子材料可能帶來的遠期併發症。但在實際套用中人們發現,由於Dexon和Vicryl不能刺激起足夠的纖維組織增生,吸收後往往在修補部位再次形成腹壁疝。因此,這兩種材料用於腹壁缺損修補尚不夠成熟。
(4)腹腔鏡修補:腹腔鏡腹股溝疝修補術在國外已積累了大量經驗,國內也正在開展,因手術難度較大,腹腔鏡切口疝修補術病例相對較少。多數術者認為,腹腔鏡下切口疝修補術主要適用於>5cm的切口疝和復發的切口疝。<5cm的切口疝不宜採用該手術方法。腹腔鏡下,術者能清楚地觀察腹腔內粘連情況,可避免盲目開腹手術所導致的臟器損傷;腹腔開放少,降低了切口感染率;腹腔鏡下修補術,切口小,病人痛苦少、恢復快腹壁美觀。有條件者,可選擇該手術方法。但腹腔鏡切口疝修補術也有一些早期併發症,常見的是腹壁與網片之間積液。積液的原因可能系疝囊未切除或切除過少所致,積液一般不需處理多能逐步自行吸收,少數病例需要半年時間。
預防
1.精心設計切口 為避免切口疝的發生,臨床醫生應根據治療目的,精心設計切口,儘量少用經腹直肌和腹直肌旁切口,代之以橫形切口,正中切口和旁正中切口。
2.改善癒合能力 加強病人的營養支持,糾正貧血和低蛋白血症,補充維生素C、K等,改善病人一般狀況提高癒合能力
3.積極治療合併症或併發症 對糖尿病、凝血機制障礙呼吸功能障礙、肝臟功能障礙、腎臟功能障礙等影響組織癒合的合併症或併發症,應積極治療。擇期手術須待上述情況得到糾正或控制再實施手術。
4.積極處理引起腹壓增高的因素 術前要積極治療肺部感染、慢性阻塞性肺病、大量腹水、便秘或排尿困難等使腹內壓力增高的疾病,預防並處理手術後出現腹脹嘔吐、呃逆、咳嗽、打噴嚏等引起腹內壓力增高的因素,同時使用腹帶。
5.防止切口感染 手術前積極治療病人皮膚、鼻咽部胃腸道的感染灶。術區剃毛可能損傷皮膚或引起微小的皮膚創口,應採用剪毛或脫毛的方法代替剃毛,並儘可能縮短備皮至手術的時間。
6.手術中嚴格外科手術原則
(1)嚴格執行無菌操作技術,正確處治化膿性病灶和腹腔臟器絞窄壞死等病灶防止污染切口。
(2)避免電刀功率過大致使切口脂肪液化而影響切口癒合。
(3)切忌動作粗暴防止組織損傷過多,影響切口癒合。
(4)徹底止血以免引起切口血腫,妨礙切口癒合。
(5)正確對合組織層次,防止形成無效腔;縫線不宜過細,縫合勿過疏或過密,結紮切忌過松;縫合筋膜時,進針點與出針點不宜距切緣太近;此外連續縫合對局部組織有絞窄作用,且一處斷裂即導致全線變松,故儘量選擇間斷縫合。
(6)估計切口可能發生感染者,需作二期縫合。
(7)避免切口留置引流物需要留置引流時,應行戳口穿出。
(8)手術應在良好的麻醉狀態下實施,腹膜縫合時切忌強行拉攏,以免致腹膜撕裂太甚。
(9)必要時採用減張縫合。
7.合理套用抗生素。
疝氣相關疾病
腹外疝 | 腹股溝滑動疝 | 腹股溝疝 | 盆底腹膜疝 | 復發性腹股溝疝 | 臍疝 | 嵌頓性腹股溝斜疝 | 切口疝 | 創傷性膈疝 | 先天性胸腹裂孔疝 | 小兒先天性膈疝 | 肺疝 | 十二指腸旁疝 |
