病因學
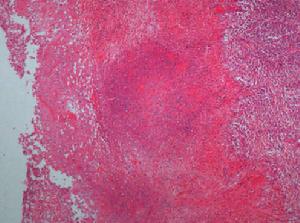 結核性膿胸
結核性膿胸結核性膿胸也是人工氣胸或手術治療肺結核的合併症。骨結核或胸壁結核也可侵入胸腔。
(一)肺部感染:約50%的急性膿胸繼發於肺部炎性病變之後。肺膿腫可直接侵及胸膜或破潰產生急性膿胸。
(二)鄰近組織化膿性病灶:縱隔膿腫、膈下膿腫或肝膿腫,致病菌經淋巴組織或直接穿破侵入胸膜腔,可形成單側或雙側膿胸。
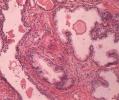 結核性膿胸
結核性膿胸(三)胸部手術:術後膿胸多與支氣管胸膜瘺或食管吻合口瘺合併發生。有較少一部分是由於術中污染或術後切口感染穿入胸腔所致。
(四)胸部創傷:胸部穿透傷後,由於彈片、衣服碎屑等異物可將致病菌帶入胸膜腔,加之常有血胸,易形成化膿性感染。
(五)敗血症或膿毒血症:細菌可經血循環到達胸腔產生膿胸,此類多見於嬰幼兒或體弱的病人。
(六)其他:如自發性氣胸、或其他原因所致的胸腔積液,經反覆穿刺或引流後並發感染;自發性食管破裂,縱隔畸胎瘤感染,穿入胸腔均可形成結核性膿胸。
病理改變
結核菌感染胸腔的初期,發生急性炎變、充血、滲出,形成散在結核結節,胸腔積液為漿液性,含白細胞及纖維蛋白,經過一段較長時間逐漸變為慢性結核性膿胸,纖維板厚而堅硬,並常有鈣化。纖維板收縮使肋間隙變窄,肋骨變形呈截面三角形,肋間肌肉萎縮,脊柱凸向健側。膿胸可以是局限性的或全膿胸。有時膿胸向肋間破潰,甚至侵犯肋骨,形成寒性膿腫或破出皮膚形成皮膚竇道,長期流膿不止。
臨床表現
 結核性膿胸
結核性膿胸結核性膿胸的體徵大致與滲出性胸膜炎相似。胸壁局部可有壓痛,甚至輕度浮腫。慢性者胸廓塌陷,肋間隙變窄,呼吸運動減弱,叩診實音,聽診呼吸音減低,氣管移向患側,常伴有杵狀指(趾)。
如胸腔大量積膿時患側胸部飽滿,呼吸運動減弱,肋間隙展平,叩診呈濁音,縱膈移向對側,氣管及心緣濁音均偏向健側,聽診呼吸音減弱或消失,語顫減弱。結核性膿胸晚期,縱膈受瘢痕收縮牽引向患側移位。胸壁因胸膜斑痕收縮而內陷,肋骨聚攏,肋間隙變窄,脊柱彎向對側。
結核性膿胸的臨床表現很不一致,多數起病緩慢,以乏力、低熱為主要症狀,其次不盜汗、胸悶、乾咳等,膿胸早期胸膜的吸收力較強,中毒症狀較明顯。如果積膿較多也可以出現氣急、呼吸困難等症狀。當發生支氣管胸膜瘺時,會有刺激性咳嗽,同時咳膿痰與體位有關。健側臥位時咳嗽及膿痰增加。如果因為支氣管胸膜瘺而引起結核播散,中毒症狀會非常明顯,病情危重。合併感染後,高熱、白細胞增多,症狀同急性膿胸相似。
檢查
結核性膿胸應該做哪些檢查?
(1)X線表現與慢性膿胸基本相同,對側肺內有結核病灶的較易診斷,患側肺內結核病灶往往被積液所掩蓋,因此不易確定性質。胸腔穿刺抽出膿液較稀薄,膿液中可含有乾 酷樣物質。確診應該在膿液中查到結核菌,但在臨床化驗中很難查到結核菌。因此當膿液中淋巴細胞多,或普通細菌培養陰性時,應考慮結核性膿胸,結核病患者合併膿胸,應首先考慮結核性膿胸的診斷。
(2)體層攝影可以顯示膿腔的大小,同時可顯示肺內是否有結核病變及病變的程度。
(3)CT檢查更能了解膿腔及病變的細微改變。
鑑別
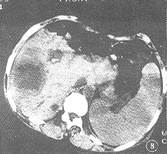 結核性膿胸
結核性膿胸本病需與下列幾個疾病進行鑑別診斷:
(1)胸膜間皮瘤
因早期表現及X線檢查結果有相似之處,故可能誤診為結核性膿胸。誤診的原因有以下幾點:①具有典型的結核中毒症狀,抗結核治療曾有效。②患側胸廓萎陷,肋間隙變窄。③肺CT未見胸膜凹凸不平。④胸腔內為黃色滲液。⑤無明顯消瘦及痰中帶血。具有下述幾種情況應想到有胸膜間皮瘤可能: a. 持續較重胸痛; b. 難以控制的胸水,特別是血性胸水; c. 胸腔積液經抗結核、抗炎治療無明顯好轉; d. 胸膜增厚且凹凸不平。必要時做CT及病理檢查以協助診斷,減少誤診。
(2)肺囊腫
是一種先天性發育異常形成的肺實質囊性病變。分為液囊腫、氣囊腫和液氣囊腫。囊腫較小時可無症狀或症狀輕微。若巨大液性囊腫有時尚難與膿胸等鑑別。結核性膿胸是一種特殊菌感染,其臨床表現不象化膿性感染症狀明顯,因此易延誤診斷。誤診原因可能有以下幾點: (1)對於年老患者,就醫前又無肺結核、結核性胸膜炎及急性結核性膿胸的臨床症狀的; (2) MRI 顯示病變肺囊腫表現相似(3) 近年來隨著抗結核藥物治療學的進步及結核菌株變異,部分結核病的臨床表現已不典型,臨床上重視不夠,故兩者需進行鑑別診斷。
(3)惡性胸腔積液
老年結核性膿胸和肺癌胸膜轉移的臨床表現缺乏特異性,兩者均可有發熱、胸悶氣急、咳嗽、胸液呈滲出液。由於老年人肺臟及胸膜老化,壁層胸膜對胸液的重吸收緩慢 ,部分患者就診於非專科醫院,造成病情遷延不愈而誤診為惡性胸腔積液。為避免對老年結核性膿胸的誤診,必須提高對本病的認識和警惕。臨床上凡遇發熱、長期不明原因胸腔積液而又診斷不明,胸液性質為滲出液、常見抗結核及胸穿抽液困難的患者,均應考慮本病,及時進行電視胸腔鏡檢查或手術探查。
診斷
依據症狀、體徵、白細胞增多、X線檢查及胸腔穿刺抽液化驗,膿液為淡黃色,稀薄、含有乾酪樣物質,塗片及培養無致病菌生長,膿液中找到結核菌,則可確診。膿腔壁病理學檢查,具有結核病典型特徵,可明確診斷。早期膿胸有時與滲出性胸膜炎不易區別,但胸液中白細胞總數有10000~15000/mm3或更多,其中以中性粒細胞為主。疑有支氣管胸膜瘺時,可注入10%亞甲藍(美藍)5~10ml於胸腔中,若痰染藍色則可證實。但陰性結果不能除外支氣管胸膜瘺。膿液作結核菌和普通細菌塗片和培養檢查,有助診斷。治療方法
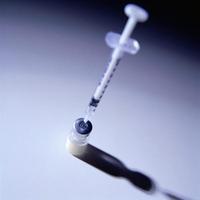 結核性膿胸治療藥物---- 青黴素G注射液
結核性膿胸治療藥物---- 青黴素G注射液(一)單純性結核性膿胸除全身套用抗結核藥外,採取反覆胸腔抽膿、沖洗和抗結核藥物的局部注射。一般每周抽膿2~3次,每次用生理鹽水或2%碳酸氫鈉沖洗膿腔,然後在膿腔內注入對氨水楊酸鈉4~8g、異煙肼400~600mg或鏈黴素0.5~1g。經上述治療,膿液可逐漸減少、變稀,肺臟張開,膿腔逐漸縮小乃至消失。
(二)結核性膿胸伴繼發感染除上述抽膿、沖洗、局部抗結核藥物治療外,須加用抗菌藥物作周身和局部治療。青黴素G肌肉注射80萬~160萬單位/d,胸腔內注射80萬單位。或使用其他抗生素治療。待繼發感染控制後,繼按單純性結核性膿胸治療。
(三)支氣管胸膜瘺支氣管胸膜瘺是一種嚴重的併發症。除伴繼發感染外,並可能發生結核病灶的支氣管播散。一般先予胸腔引流,待一般情況好轉再考慮外科手術治療。
(四)慢性結核性膿胸慢性膿胸非但化膿性炎症長期存在,且胸膜增厚並有顯著纖維化和膿性肉芽組織。被包裹的肺臟不能張開,嚴重影響肺功能。伴支氣管胸膜瘺者,隨時可發生病灶的支氣管播散。應作外科手術治療消滅膿腔,使肺復張。術前須了解兩肺有無活動性結核,以及對側肺功能情況。若病側肺部病灶有手術切除指征,或有支氣管狹窄,估計肺不能復張者,應在切除膿腔的同時,作肺葉或全肺胸膜切除,再加胸廓改形術。若病側肺部病灶已無活動性,單作膿胸殘腔切除;若有支氣管胸膜瘺,則同時作瘺管修補術。
併發症
 結核性膿胸
結核性膿胸1、自潰性膿胸
本病是結核性膿胸常見的併發症。結核性膿胸的壁層胸膜破裂,自發排出其內容物,可進入許多部位,最常見的是胸壁皮下組織。CT 可同時顯示胸腔內外的病變,均呈厚壁的包裹性積液,且可顯示兩者之間的瘺。
2、胸膜惡性腫瘤
結核性膿胸並發胸膜惡性腫瘤相對罕見,雖然其發病機理不明,但慢性炎症是最重要的因素,其病理學類型較多。診斷也相對較難。如出現以下徵象可提示本併發症: (1) 胸腔密度增高; (2) 胸壁軟組織腫脹,脂肪線模糊,或兩者同時出現; (3) 膿胸附近有骨質破壞; (4) 鈣化的胸膜廣泛內移; (5) 膿胸的腔內新發生氣液平面。此時應行CT 檢查,可發現膿胸周圍有軟組織密度腫物,增強掃描有強化。在診斷中應注意胸膜腫瘤與自潰性膿胸的鑑別,腫瘤常有壞死或退行性囊變,但CT 值可與膿胸相似,重要的是發現軟組織腫塊的外形,其壁的厚度不規則和腔內有軟組織密度凸出影,可提示胸膜惡性腫瘤 。有時CT 對胸膜惡性腫瘤亦難以作出明確診斷,但能提供活檢的部位。
3、除以上併發症外,慢性膿胸術後並發殘腔積液、胸膜全肺切除術後殘端瘺、頑固性竇道等也有報導。
預防
本病主要是早期發現、早期診斷、早期治療。早期結核積膿不多,經積極有效的抗結核治療,加強營養,適當休息有可能吸收好轉如果有大量積液可以行胸腔穿刺抽液促進吸收但要注意防止繼發感染在發生藥物無法控制的繼發感染之前應避免行胸腔閉式引流,因為結核病的病理改變使肺組織纖維化而不能膨脹胸腔閉式引流後膿腔不能消滅反而會增加混合感染的機會。
