 應激性潰瘍
應激性潰瘍疾病病因
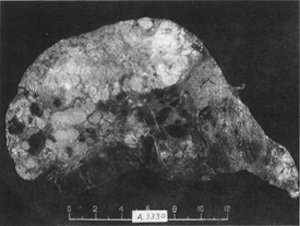 應激性潰瘍病狀
應激性潰瘍病狀1.嚴重創傷 使機體處於應激狀態的創傷有:嚴重外傷、大面積燒傷、顱內疾病、腦外傷、腹部手術等。
3.藥物使用 如抗癌藥物和類固醇激素治療後,阿司匹林、消炎痛等的長時間使用。
4.其他因素 如胃酸、缺血及胃黏膜屏障的破壞等。
發病機制
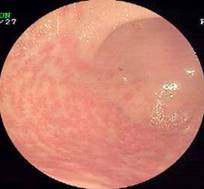
 應激性潰瘍胃鏡檢查
應激性潰瘍胃鏡檢查1.中樞神經系統興奮性增高:胃是應激狀態下最為敏感的器官,情緒可抑制胃酸分泌和胃蠕動,緊張和焦慮可引起胃黏膜糜爛,早已由冷束縛動物實驗證明。將大鼠綁紮在木板上或放置於與其體積相同的鐵網籠子內,約束其活動,然後放入4℃的冰櫃內,或將大鼠頸胸以下浸入冷水中,2h 後胃黏膜即出現糜爛及出血,實驗還發現冷束縛後,血清胃泌素水平升高,可能和迷走神經興奮有關。中樞神經系統直接影響的胃酸分泌和胃動力,有三條途徑下達衝動,即下丘腦前部-迷走神經系統、下丘腦後部-交感神經系統、下丘腦後部-垂體-腎上腺系統,在應激時,是否通過一條,或一條以上的途徑,不很清楚。
2.胃黏膜屏障的損傷:對SU來說,是一個非常重要的發病原因,也可以說是發病的必要條件。胃黏膜是功能十分複雜的組織結構,在黏膜表面遍布為數眾多的胃小凹,每個小凹內又有許多細頸瓶狀胃腺的開口,胃腺的腺上皮由幾種不同功能的細胞參雜組成。壁細胞分泌胃酸,主細胞分泌胃蛋白酶原,靠近瓶頸部的杯狀細胞分泌黏液。在小凹與小凹之間為表層上皮細胞,這種細胞內富含碳酸酶,能產生HCO3-,雖然其分泌量只有H+的5%~10%。但其基礎分泌率為300~400μmol/h,所以胃黏膜同時存在泌酸和抗酸的機制以起到自家保護的作用。胃黏膜分泌的胃酸-胃蛋白酶是高效能的消化液,在胃酸達到最高濃度時,黏膜內外的H+梯度可相差1000萬倍,如根據物理學的半透膜原理,H+必然大量擴散至黏膜內,為了充分發揮HCO3-的作用,就必須藉助黏液的功能。胃黏膜表面覆蓋的黏液為濃度30~50mg/ml 的糖蛋白膠體,厚度為0.5mm,其本身並不足以防止H+的滲透,但可以使表面上皮細胞分泌的HC03-得以在黏液中集聚,不致流失,緩慢地向胃腔擴散,成為防止H+逆行侵襲的有效緩衝層。此外,當胃酸增高時,除了HCO3-持續分泌以外,還可出現鹼潮(alkaline tide),以維持平衡。黏膜表面的黏液逐漸被胃酸和蛋白酶降解,而又不斷有新的黏液分泌補充。另外胃表面上皮細胞內,胃小凹基底的新生上皮細胞移行至黏膜表面進行更新,得每3天置換1次。上皮細胞的種種功能活動是個耗能過程,保證其功能的必要條件是胃黏膜血流。胃壁血循環很豐富,漿膜的血管經肌層穿支至黏膜下層,在此層內有少量的動靜脈交通支,動脈和靜脈分出小動脈和小靜脈,經過一個很薄的黏膜肌層(muscularis mucosa),在此層內小動脈分支為後小動脈,隨之經前毛細血管及毛細血管前括約肌卻進入黏膜層成為毛細血管,經同層次的靜脈回流。任何影響胃壁血流的因素都會對胃黏膜上皮細胞的功能產生影響,削弱胃黏膜屏障。大手術、嚴重創傷、全身性感染等應激狀態,特別是休克引起的低血流灌注,均能減少胃壁的血流,發生SU。
3.胃酸和H+的作用:胃酸和H+一直被認為是潰瘍病發病的重要因素。胃酸增多顯然能加重胃黏膜防衛系統的負荷,但SU時胃酸一般不高,甚至減少,儘管如此,仍不能否定H+在SU發病中的作用。由於胃黏膜屏障受損,H+濃度雖不高,仍可逆行擴散,出現胃壁內酸化。正常胃壁內pH 高於7.2,如降至6.5以下,則可產生急性胃黏膜損害。H+可促使組織胺釋放,刺激膽鹼能神經,造成胃酸和蛋白酶的分泌增多,還可增加毛細血管通透性,阻滯黏膜表面上皮細胞HCO3-的產生,同時因胃壁血流減少,又不能將擴散至胃壁內的H+及時清除,種種因素均可導致SU的發生。持續性酸中毒未能糾正,也可使胃壁pH下降,對SU的發生不無影響。
4.代謝產物的影響:胃黏膜各種細胞,特別是胃黏膜表面上皮細胞的頻繁更新,使得膜磷脂的代謝產物—花生四烯酸增多,做為底物在環加氧酶的催化下合成前列腺素,其中產量較多的PGl2和PGE2有很強的生物活性,對胃黏膜有保護作用。PGl2可抑制胃酸的分泌,增加胃黏膜血流量,增加黏膜HCO3-和黏液的分泌,防止H+逆行擴散。PGE2擴張血管,對改善胃黏膜血循環的作用尤為明顯。在胃黏膜中,PGl2的含量要較PGE2多10倍以上。由於前列腺素的保護作用,稱之為PG-介導防衛系統。阿司匹林和酒精之所以能誘發急性胃黏膜病變,就是由於它們可嚴重阻止PG的合成。動物實驗先給動物餵食PGE2,再給予阿司匹林,可以防止SU的發生。在應激狀態下,特別是胃黏膜缺血和缺氧的情況下,PG產生減少,而且還會出現其他一些炎性介質的失控,比如在環加氧酶作用減,PG產生減少的同時,由於5-脂加氧酶作用的加強,花生四烯酸轉而代謝為白三烯和血小板激活因子(PAF)。白三烯是一種收縮血管物質,PAF有聚集血小板的作用,這些介質的產生更加重了胃黏膜缺血和缺血性損害。另外胃黏膜下的肥大細胞(MC)也可產生一些介質,MC是疏鬆結締組織中很常見的細胞,多沿小血管分布,是一種對外界刺激十分敏感的組織反應細胞,在人體與外界抗原接觸機會最多的部位,如皮膚、呼吸道、消化道等MC的數量特別。胃黏膜下有為數眾多的MC,受到應激和缺血等刺激可產生“脫粒”,釋放組織胺、粒細胞趨化因子、肝素、白三烯、PAF等,其中很多活性物質均可促使SU的發生,比如組織胺能擴張毛細血管前括約肌和小動脈,但收縮黏膜的毛細血管,致使胃黏膜下充血,而使黏膜缺血。組織胺還可刺激胃酸分泌,增加黏膜下血管通透性。肝素能抑制上皮細胞DNA多聚酶的活性,妨礙上皮細胞的更新。動物實驗也證明電刺激迷走神經可出現肥大細胞的“脫粒”。黏膜缺血的後果是毛細血管內皮細胞產生毒性氧代謝產物,如NO(內皮細胞衍生鬆弛因子EDRF)是強烈的血管擴張物質,導致微循環完全停滯,使黏膜損害成為不可逆性。
5.幽門螺桿菌 (Hp)感染:自1983年從慢性活動性胃炎病人的胃黏膜上培養出Hp以後,它和潰瘍病及胃炎的關係一直引起人們的興趣。Hp 可產生強活性的尿毒酶,使胃黏膜上皮表面的尿素快速分解,產生NH3。雖NH3為弱鹼性,但Hp能產生使粘多糖聚合物分解的酶,破壞覆蓋黏膜表面的黏液層。此外還能產生過氧化氫酶、磷脂酶、蛋白水解酶等均可損傷上皮細胞。據報導十二指腸潰瘍病人Hp的檢出率為85%,胃潰瘍病人為53%,但Hp 是造成潰瘍病的病原菌還是潰瘍發生後的並存菌還難以確定。現認為Hp可造成急性胃炎,但很少產生急性潰瘍,也不會引起顯性出血。
6.膽鹽的作用:不少腹部大手術後常有網膜功能喪失,或者是器質性,如胃次全切除術後的重建成膽腸間的短路,或者是功能性,如胃腸道淤張,越是術後恢復不順利的病人,這種消化液逆流的現象越容易發生,常常是器質性和功能性原因均存在。膽鹽對胃黏膜的作用不容忽視,膽鹽被認為是除阿司匹林和酒精以外造成胃黏膜損害排行第3位的物質。膽鹽可降低胃黏膜損害排行第3位的物質。膽鹽可降低胃黏膜的電位差,增加胃黏膜的通透性,使陽離子如H+、Na+等容易穿透黏膜而擴散。膽鹽對黏膜上皮細胞膜的脂質有溶解作用,可損傷胃黏膜。動物實驗證明牛磺膽酸可抑制離體胃黏膜的分泌,還可抑制黏膜上皮細胞的ATP酶。從病因角度來看,外科SU 發生常常是綜合因素的結果。對某些危重患者來說,甚至可以認為SU實際上是多器官功能障礙綜合徵(MODS)在胃(上消化道)的表現。
病理生理
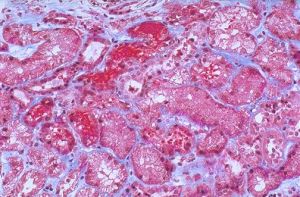
 應激性潰瘍出血對比圖
應激性潰瘍出血對比圖關於病變的數目和位置極不一致。糜爛病灶常廣泛分布於胃黏膜,潰瘍可多發,也可和糜爛參雜並存。病變一般以胃竇部最重,胃體部次之,甚至全部胃黏膜均有病變。黃莚庭等曾為大面積燒傷合併急性大出血病人手術時看到胃體及胃竇部黏膜大片缺損直徑近10cm,黏膜下裸露,伴有嚴重出血。病變可波及食管下端和十二指腸,但不會發生僅有十二指腸或食管病變而胃黏膜完好無損者。
診斷檢查
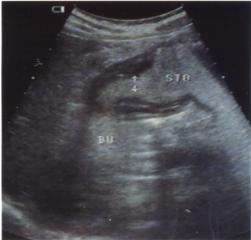
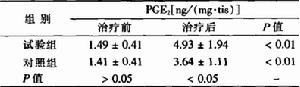 應激性潰瘍數據圖
應激性潰瘍數據圖1.病史 在嚴重外傷、燒傷、大手術後或嚴重疾病過程中突發生的上消化道出血,或出現急性絞痛和腹膜炎症狀等應考慮本病。
2.輔助檢查 纖維胃鏡檢查可見胃的近段黏膜有糜爛和潰瘍。
實驗室檢查:
2.大便隱血試驗陽性。
其他輔助檢查:
1.纖維胃鏡檢查 有特殊重要性,早期在胃的近段黏膜上可見多數散在的蒼白斑點,24~36h後即可見多發性淺表紅色的糜爛點,以後即可出現潰瘍,甚至呈黑色,有的表現為活動性出血。
2.選擇性動脈造影 可確定出血的部位及範圍,且可經導管注入藥物止血。
鑑別診斷
應激性潰瘍應與急性糜爛性胃炎、消化性潰瘍、肝硬化、食管靜脈曲張破裂出血等疾病鑑別。一般依靠病史及胃鏡檢查可作出鑑別。
流行病學
 應激性潰瘍細胞像
應激性潰瘍細胞像治療方案
 應激性潰瘍顯微i像
應激性潰瘍顯微i像1.糾正全身情況 速補液、輸血、恢復和維持足夠的血容量。
2.控制感染。
3.避免服用對胃有刺激的藥物,如阿司匹林、激素、維生素C等。
4.靜脈套用止血藥 如立止血、PAMBA、Vit K1、垂體後葉素等。另外還可靜脈給洛賽克(losec)、法莫替丁等抑制胃酸分泌藥物。
5.局部處理 放置胃管引流及沖洗或胃管內注入制酶劑,如洛賽克、凝血酶等。可行冰生理鹽水或蘇打水洗胃,洗胃至胃液清亮後為止。
6.內鏡的套用 胃鏡下止血,可採用電凝、雷射凝固止血以及胃鏡下的局部用藥等。
7.介入治療 可用選擇性動脈血管造影、栓塞、注入血管收縮藥,如加壓素等。
預後預防
 應激性潰瘍治療藥
應激性潰瘍治療藥預防:應激性潰瘍的預防重於治療。預防須從全身和局部兩部分考慮。
1.全身性措施 包括去除應激因素,糾正供血、供氧不足,維持水、電解質、酸鹼平衡,及早給予營養支持等措施。營養支持主要是及早給予腸內營養,在24~48h內,套用配方飲食,從25ml/h 增至100ml/h。另外還包括預防性套用制酸劑和抗生素的使用,以及控制感染等措施。
2.局部性措施 包括胃腸減壓、胃管內注入硫糖鋁等保護胃十二指腸黏膜,以及注入H2 受體拮抗劑和離子泵抑制劑等。
相關詞條
[1] 火罐網 http://www.huoguan.com/