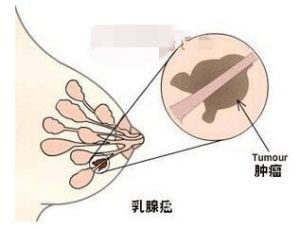
病因
乳腺癌的病因尚未完全清楚,研究發現乳腺癌的發病存在一定的規律性,具有乳腺癌高危因素的女性容易患乳腺癌。所謂高危因素是指與乳腺癌發病有關的各種危險因素,而大多數乳腺癌患者都具有的危險因素就稱為乳腺癌的高危因素。據中國 腫瘤登記年報顯示:女性乳腺癌年齡別發病率0~24歲年齡段處較低水平,25歲後逐漸上升,50~54歲組達到高峰,55歲以後逐漸下降。乳腺癌家族史是乳腺癌發生的危險因素,所謂家族史是指一級親屬(母親,女兒,姐妹)中有乳腺癌患者。近年發現乳腺腺體緻密也成為乳腺癌的危險因素。乳腺癌的危險因素還有月經初潮早(55歲);未婚,未育,晚育,未哺乳;患乳腺良性疾病未及時診治;經醫院活檢(活組織檢查)證實患有乳腺非典型增生;胸部接受過高劑量放射線的照射;長期服用外源性雌激素;絕經後肥胖;長期過量飲酒;以及攜帶與乳腺癌相關的突變基因。需要解釋的是乳腺癌的易感基因歐、美國家做了大量研究,現已知的有BRCA-1、BRCA-2,還有p53、PTEN等,與這些基因突變相關的乳腺癌稱為遺傳性乳腺癌,占全部乳腺癌的5%~10%。具有以上若干項高危因素的女性並不一定患乳腺癌,只能說其患乳腺癌的風險比正常人高,中國婦女乳腺癌的發病率還是低的。診斷
乳腺癌的早期發現、早期診斷,是提高療效的關鍵。應結合患者的臨床表現及病史、體格檢查、影像學檢查、組織病理學和細胞病理學檢查(在有條件的醫院),進行乳腺癌的診斷與鑑別診斷。多數患者是自己無意中發現乳腺腫塊來醫院就診的,少數患者是通過定期體檢或篩查被發現乳腺腫物或可疑病變。可觸及腫塊可採用針吸活檢或手術切除活檢明確診斷。若臨床摸不到腫塊是靠影像學檢查發現可疑病變,可藉助影像學檢查定位進行活檢,病理學檢查是乳腺癌診斷是金標準。
乳腺位於人體表面,照理診斷並不困難,但就目前我國醫院統計的資料來看,早期病例仍占少數,哪些原因延誤了乳腺癌的早期診斷呢?
1.女性朋友對 醫學科普知識了解不夠,對乳腺癌的臨床特點尚不認識,日常生活中缺少對這一疾病的警惕性。
2.早期乳腺癌大多是無痛性腫物,身體可以無任何不適,既不影響生活,也不影響工作。
3.少數婦女受陳舊觀念的束縛,思想守舊,羞於查體,不願意去醫院檢查乳腺。
4.圖一時的省事,方便,聽信了個別人的無稽之談,或過於迷信某個儀器的診斷,放鬆了警惕,不再進一步檢查。
5.有些人讀過一些腫瘤的書籍或受周圍人的影響,患了恐癌症,害怕自己患乳腺癌而不敢去醫院檢查,且不知身陷誤區,患不患乳腺癌不取決於去不去醫院。去看醫生可以排除乳腺癌,解除心理壓力,一旦確診為乳腺癌,也是早期發現,能及時治療。
6.生活節奏快,工作繁忙,一個個新問題的出現,忙於應對,顧不上自己的身體健康,即使有不適,也沒時間去醫院,隨便對付一下。以上這些錯誤做法造成不少乳腺癌患者延誤了早診的時機。
易感人群
1、本身即患有乳癌或卵巢癌、有乳癌家族史(第一代親屬(母親、姐妹等)中,如果有乳腺癌發病,這個家族就屬於高危人群);
2、未生育或35歲以後才生育、40歲以上未曾哺乳或生育;
3、初經在12歲以前、停經過晚(如:55歲以後才停經者);
4、過於肥胖;
5、經常攝取高脂肪或高動物性脂肪、愛吃熟牛肉;
6、曾在乳部和盆腔做過手術;
7、過度暴露於放射線或致癌源(例如:經常施行X光透視或放射線治療);
8、經由其他癌症轉移至乳房(例如:患子宮內膜腺癌者);
9、有慢性精神壓迫;
10、不常運動。
臨床表現
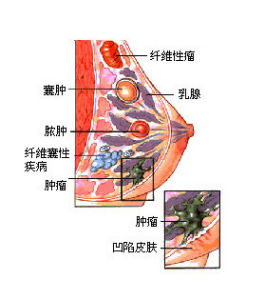 乳腺癌
乳腺癌 1、乳腺腫塊。80%的乳腺癌患者以乳腺腫塊首診。患者常無意中發現乳腺腫塊,多為單發,質硬,邊緣不規則,表面欠光滑。大多數乳腺癌為無痛性腫塊,僅少數伴有不同程度的隱痛或刺痛。
2、乳頭溢液。非妊娠期從乳頭流出血液、漿液、乳汁、膿液,或停止哺乳半年以上仍有乳汁流出者,稱為乳頭溢液。引起乳頭溢液的原因很多,常見的疾病有導管內乳頭狀瘤、乳腺增生、乳腺導管擴張症和乳腺癌。單側單孔的血性溢液應進一步檢查,若伴有乳腺腫塊更應重視。
3、皮膚改變。乳腺癌引起皮膚改變可出現多種體徵,最常見的是腫瘤侵犯了連線乳腺皮膚和深層胸肌筋膜的Cooper韌帶,使其縮短並失去彈性,牽拉相應部位的皮膚,出現“酒窩征”,即乳腺皮膚出現一個小凹陷,像小酒窩一樣。若癌細胞阻塞了淋巴管,則會出現“橘皮樣改變”,即乳腺皮膚出現許多小點狀凹陷,就像橘子皮一樣。乳腺癌晚期,癌細胞沿淋巴管、腺管或纖維組織浸潤到皮內並生長,在主癌灶周圍的皮膚形成散在分布的質硬結節,即所謂“皮膚衛星結節”。
4、乳頭乳暈異常。腫瘤位於或接近乳頭深部,可引起乳頭回縮。腫瘤距乳頭較遠,乳腺內的大導管受到侵犯而短縮時,也可引起乳頭回縮或抬高。乳頭濕疹樣癌,即乳腺Paget’s病,表現為乳頭皮膚瘙癢、糜爛、破潰、結痂、脫屑、伴灼痛,以致乳頭回縮。
5、腋窩淋巴結腫。大醫院收治的乳腺癌患者1/3以上有腋窩淋巴結轉移。初期可出現同側腋窩淋巴結腫大,腫大的淋巴結質硬、散在、可推動。隨著病情發展,淋巴結逐漸融合,並與皮膚和周圍組織粘連、固定。晚期可在鎖骨上和對側腋窩摸到轉移的淋巴結。
檢查
1、視診觸診。注意雙側乳房是否對稱,外形有否異常,皮膚有無炎症樣改變及橘皮樣水腫等。檢查時五指併攏用手指掌面及手掌前半部分放於乳房上觸摸,查左側時用右手,右側用左手,不要抓捏,觸摸順序是逆時針由內上開始依次內下、外下、外上、乳暈區,以免遺漏。壓迫乳暈,有否溢液排出及性質。檢查鎖骨上、下、腋窩淋巴結。
2、超聲顯像檢查。超聲顯像檢查可清晰了解乳腺組織形態、邊界、有無腫物、大小、形態、性質(囊性或實性)等情況,為腫瘤良惡性鑑別提供比較可靠的依據。超聲檢查對30歲乳腺癌診斷的準確率為80%~85%。癌腫向周圍組織浸潤而形成的強回聲帶,正常乳房結構破壞以及腫塊上方局部皮膚增厚或凹陷等圖像,均為診斷乳腺癌的重要參考指標。超聲檢查無損傷性,可以反覆套用。
3、熱圖像檢查。套用圖像顯示體表溫度分布,由於癌細胞增殖快,血管增多,腫塊表面溫度增高,即相應體表溫度較周圍組織高,用此差異可做出診斷。但是這種診斷方法缺乏確切的圖像標準,熱異常部位與腫瘤不相對應,診斷符合率差,所以近年來漸少套用。
4、CT檢查。可用於不能觸及的乳腺病變活檢前定位,確診乳腺癌的術前分期,檢查乳腺後區、腋部及內乳淋巴結有無腫大,有助於制訂治療計畫。
5、腫瘤標誌物檢查。在癌變過程中,由腫瘤細胞產生、分泌,直接釋放細胞組織成分,並以抗原、酶、激素或代謝產物的形式存在於腫瘤細胞內或宿主體液中,這類物質稱腫瘤標誌物。檢查方法有:癌胚抗原(CEA),鐵蛋白,單克隆抗體等。
6、活體組織檢查。乳腺癌必須確立診斷方可開始治療,目前檢查方法雖然很多,但至今只有活檢所得的病理結果方能做唯一肯定診斷的依據。
治療
1、外科手術在乳腺癌的診斷、分期和綜合治療中發揮著重要作用。
2、放療是利用放射線破壞癌細胞的生長、繁殖,達到控制和消滅癌細胞的作用。手術、放療均屬於局部治療。
3、化學治療是一種套用抗癌藥物抑制癌細胞分裂,破壞癌細胞的治療方法,簡稱化療。
4、內分泌治療是採用藥物或去除內分泌腺體的方法來調節機體內分泌功能,減少內分泌激素的分泌量,從而達到治療乳腺癌的目的。
5、分子靶向治療是近年來最為活躍的研究領域之一,與化療藥物相比,是具有多環節作用機制的新型抗腫瘤治療藥。中醫治療腫瘤強調調節與平衡的原則,恢復和增強機體內部的抗病能力,從而達到陰陽平衡治療腫瘤的目的。化療、內分泌治療、靶向治療及中醫藥治療,均屬於全身治療。
預防
乳腺癌的病因尚不完全清楚,所以還沒有確切的預防乳腺癌的方法。從流行病學調查分析,乳腺癌的預防可以考慮以下幾個方面:
1.建立良好的生活方式,調整好生活節奏,保持心情舒暢。
2.堅持體育鍛鍊,積極參加社交活動,避免和減少精神、心理緊張因素,保持心態平和。
3.養成良好的飲食習慣。嬰幼兒時期注意營養均衡,提倡母乳餵養;兒童發育期減少攝入過量的高蛋白和低纖維飲食;青春期不要大量攝入脂肪和動物蛋白,加強身體鍛鍊;絕經後控制總熱量的攝入,避免肥胖。平時養成不過量攝入肉類、煎蛋、黃油、乳酪、甜食等飲食習慣,少食醃、熏、炸、烤食品,增加食用新鮮蔬菜、水果、維生素、胡蘿蔔素、橄欖油、魚、豆類製品等。
4.積極治療乳腺疾病。
5.不亂用外源性雌激素。
6.不長期過量飲酒。
7.在乳腺癌高危人群中開展藥物性預防。美國國立癌症中心負責開展了三苯氧胺與雷洛昔芬等藥物預防乳腺癌的探索性研究。
建議女性朋友了解一些乳腺疾病的科普知識,掌握乳腺自我檢查方法,養成定期乳腺自查習慣,積極參加乳腺癌篩查,防患於未然。
護理方法
術後護理1、嚴密觀察病情變化。病人在連續硬膜外麻醉及靜脈複合麻醉下施行手術,術畢回病房後應給予平臥位,嚴密監測血壓、脈搏、呼吸。病人清醒且生命體徵平穩後給予半臥位,以利於呼吸和引流,避免或減輕術側肢體水腫。觀察傷口敷料是否乾燥。早期局部用負壓吸引或胸帶包紮、沙袋加壓以助皮片附著,避免皮下積血、積液。注意負壓引流是否通暢及術側肢端血運。2、防止術側肢體發生水腫和功能障礙。避免在術側肢體上行靜脈穿刺,並適當抬高。術後3天開始幫助病人活動上肢,先由肘部開始逐漸擴展到肩部。鍛鍊方法為自己進餐、梳頭、洗臉及手指爬牆活動,以促進肢體血液循環。
3、加強心理護理。由於乳腺癌術後影響病人的形體美,因此多數病人情緒極其低落,表現出煩躁、自卑,甚至缺乏治療信心。護士除應主動與病人溝通並得到病人的充分信任外,還應儘可能採用她們最容易接受的實施方式,勤巡視、多交談,介紹治療的必要性和重要性,宣教化療和放療的不良反應及其併發症的預防措施。
4、協助生活護理。術後病人臥床期間,生活自理能力下降,責任護士應依照Orem的自理模式給予完全幫助、部分協助、支持教育等不同方式護理,滿足其自理需要。
5、飲食護理。術後病人的飲食相當重要,除需增加熱量外,還應增加蛋白質、維生素和無機鹽,以促進組織生長及傷口癒合。
心理護理1、自卑心理。患乳腺癌的女性患者居多,她們因乳房疾病或外觀的改變,怕遭丈夫的嫌棄,特別是性格內向的女性患者,由於忍受著巨大的痛苦和不適,情緒很不穩定。
2、絕望期過後的強烈求生欲望,患者經過不同心理過程之後歸於平靜、準備接受事實的心理狀態,對於乳腺癌的治療持以積極的態度,特別是術後正接受化療的患者,對化療藥物盲目依賴,忽略自身的免疫狀況。
3、抗藥心理,患者在接受一段時間的化療後,常有嚴重的化療反應,表現為噁心、嘔吐、食欲不振,毛髮脫落、血管損傷等痛苦。。
4、恐懼乳腺癌,由於對惡性腫瘤的認識程度不同,患者往往有恐懼心理,害怕死亡,寢食難安,反覆向醫護人員和患同種疾病的患者打聽與自己疾病相關的信息,此時醫護人員與家屬應該給予患者更多的耐心。
5、懷疑檢查結果的準確性,被確診乳腺癌的病人大都懷疑是誤診,心理矛盾,情緒緊張,想方設法從各種渠道獲得有關乳腺癌的檢查和診斷方法。
6、悲觀與失望的心理,患者一旦得知所患乳腺癌無疑時,常表現為極度悲觀和失望,情緒低落,優柔寡斷,對治療措施抱以淡漠態度,甚至出現絕望輕生的念頭。
併發症
1、乳腺癌患者少數在早期可有不同程度的觸痛或乳頭溢液。乳腺癌腫塊生長速度比較迅速。乳房可有“桔皮樣”改變,腫瘤表麵皮膚凹陷,乳頭偏向腫瘤所在的方向,乳頭內陷等。而到乳腺癌晚期通過淋巴轉移和遠處轉移可以並發其他一系列的症狀。
2、乳腺癌患者到中晚期可出現“腫瘤食欲不振—惡病質綜合徵”。食欲不振既是惡病質的原因,又是惡病質的臨床表現。可出現食欲不振、厭食、消瘦、乏力、貧血及發熱等症狀,嚴重者可引發生命危險。
3、乳腺癌後期可出現淋巴轉移,同側腋窩淋巴結腫大,而且腫大的淋巴結數目不斷增多,互相粘連成團,少數患者可以出現對側腋窩淋巴轉移。乳腺癌後期還可以出現遠處轉移,乳腺癌會轉移到肺部,出現胸痛、胸水、氣促等症狀。脊椎轉移可以出現患處劇痛甚至截癱等,肝轉移可以出現黃疸、肝腫大等。
飲食
宜吃食物1、宜多吃具有抗乳腺癌作用的食物,如海馬、鱟、眼鏡蛇肉、抹香鯨油、蟾蜍肉、蟹、赤、文蛤、牡蠣、玳瑁肉、海帶、蘆筍、石花菜。2、宜多吃具有增強免疫力、防止復發的食物,包括桑椹、獼猴桃、 蘆 筍、南瓜、薏米、菜豆、山藥、香菇、蝦皮、蟹、青魚、對蝦、蛇。
3、腫脹宜吃薏米、絲瓜、赤豆、芋艿、葡萄、荔枝、荸薺、鯽魚、塘虱、鮫魚、泥鰍、黃顙魚、田螺。
4、脹痛、乳頭回縮宜吃茴香、蔥花、蝦、海龍、抹香油鯨、橘餅、柚子、鱟
禁忌食物 1、忌煙、酒、咖啡、可可。
2、忌辛椒、姜、桂皮等辛辣刺激性食物。
3、忌肥膩、油煎、霉變、醃製食物。
4、忌公雞等發物。
癌症種類
宗璞
| 致力於研究宗璞的相關信息,包括其出生、生長背景,主要作品等。 |