慢性充血性脾腫大(chroniccongestivesplenomegaly)又稱門靜脈高壓症(portalhypertension)或班替綜合徵(Bantiss
 慢性充血性脾腫大
慢性充血性脾腫大病因
小兒時期引起門靜脈高壓症的主要原因是門靜脈和脾靜脈栓塞脾靜脈栓塞可能與新生兒臍炎新生兒敗血症臍靜脈插管併發症門靜脈海綿狀瘤、先天性脾血管畸形、腹部腫塊壓迫等有關門脈高壓症可分為肝外和肝內兩型。
1.肝外型門脈高壓症門靜脈先天畸形、海綿狀病及門靜脈梗阻和血栓均可引起門脈高壓。脾靜脈可因先天瓣膜畸形而發生梗阻或由於新生兒臍炎、敗血症、臍靜脈插管術而發生脾靜脈炎及血栓形成。
2.肝內型門脈高壓症見於慢性肝炎先天性膽道狹窄或閉鎖、血吸蟲病、半乳糖血症肝豆狀核變性(Wilson病)胰腺囊性變。
發病機制
脾靜脈屬於門靜脈系統。正常人70%的脾靜脈血匯入門靜脈。如果門靜脈發生梗阻,脾臟的回血障礙可出現充血性脾腫大。當充血的原因去除腫大的脾可回縮。晚期病例由於纖維組織及網狀內皮組織增生,即使去除病因,脾腫大也無明顯回縮。認為此征並不是一個獨立的疾病,而是由於慢性門靜脈阻塞或肝硬化所引起的門脈高壓、高度脾腫大、貧血與脾功能亢進的一組病徵。有三方面的病理生理可以形成門脈高壓征:①門靜脈梗阻;②肝硬化;③靜脈炎或血栓形成。脾大可繼發脾功能亢進,往往出現全血細胞減少、皮膚黏膜出血、骨髓增生等脾功能亢進的表現。肝內和肝外兩型門脈高壓的共同特點為嘔血(上消化道出血)、脾臟腫大和腹水。
臨床表現
本病多發生在較大兒童,發病緩慢,常因偶然發現脾大而引起家長注意。小兒一般狀態較好,無肝病體徵。有的
 細胞圖顯
細胞圖顯1.門脈高壓症(portalhypertension)
(1)肝外型門脈高壓症:本病出現上消化道症狀(嘔血及黑便)較早;腹水較少見且易消退;脾臟顯著腫大伴脾功能亢進,可有新生兒敗血症、臍患病史,或有臍靜脈插管史,而無肝炎病史。
(2)肝內型門脈高壓症:常見於慢性肝炎肝硬化、壞死後性肝硬化晚期血吸蟲病肝硬化、先天性膽管狹窄等。嘔血、便血、及其他消化道症狀出現較肝外型晚。本病好發於2~12歲之間,消化道出血的同時常伴有營養不良。多有頑固性腹水,肝功能異常伴凝血功能障礙,肝大或縮小,質地硬可捫及結節;顯著脾腫大常伴有脾功能亢進。門靜脈造影是診斷本病的主要方法。個別診斷困難的病例,需經剖腹探查才確定診斷。
2.慢性充血性心力衰竭(chroniccongestiveheartfailure)多見於學齡兒,長期靜脈淤血致心源性肝硬化可導致脾腫大,但較罕見。
3.縮窄性心包炎(constrictivepericarditis)慢性縮窄性心包炎的病例85%有脾腫大健康搜尋,多為輕度。
4.門靜脈血栓形成(portalthrombosis)十分罕見可分為急性和慢性兩型,兩型都有脾腫大。急性型常繼發於脾切除術、門靜脈手術、門靜脈感染或創傷之後。其主要臨床表現為急性腹痛、腹脹嘔吐、嘔血和便血。慢性門靜脈血栓形成比急性者多見,常見於肝硬化其次為肝癌或腹腔內其他臟器壓迫、侵蝕門靜脈。患兒可有腹水、脾腫大和脾功能亢進。本病肝臟極少腫大以脾腫大為明顯,此點可與肝靜脈阻塞相區別。脾門靜脈造影是診斷本病的主要方法。部分病人經手術探查方能確診
5.肝靜脈阻塞綜合徵(Budd-Chiarisyndrome)臨床罕見。中國僅報導少數病例,多由血栓形成引起。原發性少見,多為繼發性。分急性與慢性兩型。急性型主要表現為腹痛輕度黃疸、肝大、腹水。慢性型除有腹痛肝大和消化不良外,尚有脾大腹水下腔靜脈造影確定診斷。本病預後差。
併發症
引起食管靜脈曲張破裂出血晚期常發生肝硬化的症狀,如腹水、黃疸、重度營養不良、下肢水腫,以及胸、腹部
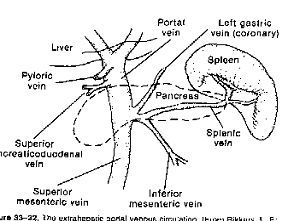 結構圖
結構圖診斷:
診斷應根據體格檢查、血液及骨髓象排除其他脾大及全血細胞減少的疾病,如血液病、戈謝病等先天代謝病、惡性腫瘤和各種感染等。病人的年齡、慢性脾臟腫大、進行性貧血、白細胞減低對本病診斷有重要意義。食管靜脈曲張是門靜脈高壓的一種早期表現。用鋇餐檢查約40%或更多病例可得陽性結果常在食道下1/3段,在X線上表現為充盈缺損陰影或呈蚯蚓條索狀健康搜尋。此項檢查在手術治療前後比較可作為療效判斷指標。
經皮脾門靜脈造影,可了解小兒肝外型門靜脈高壓症的門靜脈系統阻塞部位,曲張靜脈影像以及側支循環情況是一種有價值的檢測方法。同時亦可進行脾髓壓力及門靜脈壓力測定有助於病因診斷及手術方法的選擇。對不合作患兒需在麻醉配合下進行操作,一般無不良反應。
為了預後與治療的目的,應進一步尋覓致病原因,區分肝內性或肝外性。
1.肝內性診斷要點①肝炎病史;②肝臟腫大(或縮小);③肝功能試驗呈陽性反應;凝血酶原複合體減低凝血酶原時間延長,門靜脈循環時間延長;④腹水;⑤肝臟活檢有異常改變
2.肝外性診斷要點①無肝炎史;②肝臟不大;③肝功能試驗正常;④肝臟活檢無異常改變。
鑑別診斷
在診斷過程中須與其他巨脾症,如慢性粒細胞性白血病黑熱病、尼曼-匹克綜合徵、亞急性細菌性心內膜炎等相鑑別。
1.慢性感染性脾大充血性脾大屬非感染性脾大首先應與感染性脾大相鑑別
(1)慢性病毒性肝炎(chronicvirushepatitis):脾腫大比急性者為多多為輕度腫大質硬,無壓痛多有急性病毒性肝炎病史。
(2)慢性血吸蟲病(chronicschistosomiasis)。
(3)慢性瘧疾(chronicmalaria):脾臟可極度腫大,質較硬,外周血不易查見瘧原蟲,腎上腺素激發試驗常陰性依據既往瘧疾病史及流行病史健康搜尋,骨髓檢查見瘧原蟲有助於診斷。
(4)結節病(sarcoidosis):病因不明,較罕見可累及全身各系統50%~60%累及肝臟和脾臟,故有肝脾淋巴結腫大。
(5)組織胞漿菌病(histoplasmosis):由莢膜組織胞漿菌引起,以侵犯骨髓、肺、肝、脾、淋巴結為主的深部真菌病,多見於6~24個月病兒臨床表現多種多樣,常有肝脾淋巴結腫大,組織胞漿菌皮試陽性。骨髓塗片查見巨噬細胞內莢膜組織胞漿菌孢子,血、骨髓、淋巴結抽膿液和痰液等真菌培養可助診斷。
(6)弓形蟲病(toxoplasmosis):系由弓形蟲屬原蟲引起的全身感染性疾病,呈亞急性經過。本病分為急性先天性弓形蟲病和後天獲得性弓形蟲病。先天性弓形蟲病,出生時即有嚴重黃疸,皮膚斑丘疹、紫癜和肝脾腫大,同時伴驚厥、脈絡膜視網膜炎等神經系統的症狀和體徵。後天感染早期無症狀嬰兒期驚厥及發育落後,肝脾腫大。
(7)布魯菌病(brucellosis):由布魯菌引起,為人畜共患疾病。常通過進食患病的牛羊乳、肉或與患病牛羊密切接觸而患病。臨床上常有周期性、波浪狀反覆發熱若不經治療可持續數月之久可有寒戰、出汗、關節神經痛,淋巴結及肝脾腫大。70%~80%病例骨髓檢查可獲得致病菌。布魯菌皮試及血清凝集試驗可為陽性。鏈黴素磺胺對本病治療效果好。
2.充血性脾腫大的病因鑑別肝外型門脈高壓症和肝內型門脈高壓症的鑑別、慢性充血性心力衰竭、縮窄性心包炎、門靜脈血栓形成、肝靜脈阻塞綜合徵的鑑別詳見臨床表現。
3.與血液病引起的脾腫大的病因鑑別多種血液病例均可有脾腫大,並且常伴有肝臟和淋巴結不同程度的腫大。
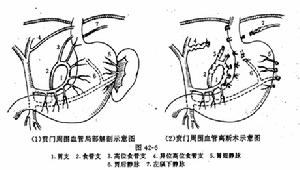 對比圖
對比圖(1)溶血性貧血(hemolyticanemia):常有家族史,脾腫大明顯,質地較硬黃疸較輕,肝臟腫大。
(2)缺鐵性貧血(iron-deficiencyanemia):常可有輕到中度的肝脾腫大。
(3)特發性血小板減少性紫癜(idiopathicthrombocytopenicpurpura):急性型脾不大;慢性型常有輕度脾腫大。
(4)白血病(leukemia):白血病常伴有脾腫大。明顯腫大者以淋巴細胞型白血病為多,其次為粒細胞型,單核細胞白血病多為輕度脾腫大。
(5)原發性骨髓纖維化(primarymyelofibrosis):是骨髓發生瀰漫性纖維組織和骨質增生伴髓外造血的骨髓增生性疾病,病因不明兒童十分罕見研究表明,本病是以成纖維細胞成骨細胞為主要增殖細胞的骨髓惡性增生性疾病。
(6)惡性淋巴瘤(malignantlymphoma):常伴有不規則周期性發熱及肝脾不同程度腫大,其中,霍奇金病肉芽腫型約50%有脾腫大濾泡性淋巴瘤也常有脾腫大。霍奇金病偶有以脾腫大為突出體徵者,脾臟可極度腫大而無全身淺表淋巴結腫大。
(7)惡性組織細胞增生症(malignanthistiocytosis):約90%的病例有脾腫大,且迅速增大但也有少數患者肝脾淋巴結始終不大。
(8)家族性嗜酸粒細胞增多症(familialeosinophilia)健康搜尋:極罕見臨床表現為發熱肝脾淋巴結腫大血清球蛋白增多。外周血嗜酸粒細胞計數常在50×109/L以上,骨髓中嗜酸粒細胞亦增多。
(9)特發性嗜酸粒細胞過多綜合徵(idiopathiceosinophiliasyndrome):為常染色體顯性遺傳性疾病。發病年齡多在20~40歲,小兒病例亦有報導。早期症狀為心肌功能不全,巨大心臟多為二尖瓣關閉不全所致。發熱肝脾腫大、外周血和骨髓嗜酸粒細胞增多為其主要臨床表現健康搜尋
(10)原發性巨球蛋白血症(primarymacroglobulinemia):少見。屬淋巴漿細胞病,病因不明患者以老年人為多,男多於女。可有體重下降、乏力、貧血、反覆感染等表現。肝脾淋巴結腫大,淋巴組織增生尤其漿細胞惡性增生,血清中出現大量單克隆IgM。巨球蛋白血症可使血液黏滯。導致心力衰竭,影響主要器官的血液供應。本病預後差,多於幾個月或幾年內死亡使用血漿分離可降低血液黏稠度,青黴胺可使巨球蛋白分解,暫時緩解症狀。主張使用苯丁酸氮芥(瘤可寧)和環磷醯胺治療。
(11)真性紅細胞增多症(polycythemiavera):又稱為脾腫大性紅細胞增多症(splenomegalicpolycythemia),系病因未明之骨髓增殖綜合徵。外周血紅細胞數量超過正常值血紅蛋白、血細胞比容亦相應增高即紅細胞計數高於6×109/L、血紅蛋白多於180g/L、血細胞比容大於52%。本病分為原發性和繼發性兩型,繼發者常繼發於動脈血氧飽和度降低,高山地區居住者、新生兒、肺源性心臟病、高鐵血紅蛋白血症等,常有肝脾腫大。
(12)雅克什綜合徵(vonJaksch'ssyndrome):肝大,尤以脾腫大為著。
(13)大理石骨病(marblebones):又稱石骨症或骨骼石化症(osteopetrosis),為遺傳性疾病,可分為重型(常染色體隱性遺傳)和輕型(常染色體顯性遺傳)。臨床特點為難治性貧血且X線示骨密度增加,髓腔幾乎消失。甲狀腺分泌降鈣素過多可能為其發病原因。重型病例生後1個月有蒼白、肝脾和全身淋巴結腫大此外還有特殊面容,表現為頭大、前額突起、眼距增寬、鼻扁平;視力減退顱內壓增高等。輕型症狀與重型相似但兒童時期不明顯,常在青春期後出現症狀體徵。外周血呈正細胞正色素貧血,有不同程度的全血細胞減少,血片可見幼稚粒細胞和幼稚紅細胞骨髓穿刺困難,骨皮質硬,常乾抽。骨髓呈再生障礙性貧血骨髓象。重度貧血患兒需輸血治療,並給予抗生素防治感染。腎上腺皮質激素治療,能改善血常規及電解質代謝紊亂可用潑尼松7.5~10mg,隔天口服。脾腫大或脾功能亢進的病例可行脾切除術,可減輕溶血和血小板減少的症狀。
4.與網狀內皮細胞病鑑別
(1)郎漢斯細胞組織細胞增生症
(2)家族性網狀內皮細胞增多症(familialreticuloendotheliosis):常有陽性家族史。可表現為發育障礙、濕疹、肝脾淋巴結腫大,可反覆感染。外周血全血細胞減少,血清丙種球蛋白增高。晚期骨髓漿細胞組織細胞和嗜酸粒細胞增多。X線胸片示肺部浸潤陰影。無特殊治療。
(3)海藍組織細胞綜合徵(sea-bluehistiocytesyndrome):可分為原發性和繼發性(獲得性)兩型,骨髓內有大量的胞漿染成藍色而不透明的組織細胞。原發性海藍組織細胞綜合徵病例常有肝脾腫大、血小板減少、溶血性貧血本病可能因體內黏多糖代謝異常造成堆積所致。獲得性者常繼發於特發性血小板減少性紫癜,慢性肉芽腫,高脂蛋白血症,尼曼-匹克病,地中海貧血,真性紅細胞增多症等繼發性病例骨髓除有海藍組織細胞外,還有原發性疾病的症狀和體徵,如輕度貧血、紫癜、肝脾腫大(以脾大為主)、淋巴結不腫大、少數可有黃疸。實驗室檢查外周血白細胞計數下降,血小板計數降低,骨髓中可見大量海藍組織細胞是診斷本病的主要依據,但尚須進一步尋找病因,除外獲得性以後,方能診斷為原發性海藍組織細胞綜合徵。原發性者尚無滿意治療方法有作者認為切脾可能改善症狀。繼發性患者應治療原發病合併感染、出血肝功能損害者對症治療
5.與結締組織病和變態反應性疾病鑑別
(1)系統性紅斑狼瘡(systemiclupuserythematosus):1.7%~8.1%病例可有輕度脾臟腫大。
(2)皮肌炎(dermatomyositis):單核巨噬細胞增殖及浸潤可致脾臟腫大
(3)結節性多動脈炎(polyarteritisnodose):小兒少見。單核巨噬細胞增生、脾梗死或動脈炎可致脾臟腫大。
(4)幼年型類風濕性關節炎(juvenilerheumatoidarthritis):可有肝脾和淋巴結腫大。
(5)費耳替綜合徵(Feltysyndrome):可有脾臟腫大貧血及粒細胞減少。
(6)特發性肺含鐵血黃素沉著症(idiopathicpulmonaryhemosiderosis):臨床表現為反覆發作的發熱、咳嗽和咯血,並有蒼白、乏力、心悸,肝脾輕度腫大。
6.與代謝性疾病鑑別
(1)戈謝病(Gaucher'sdisease):又稱腦苷脂網狀內皮細胞病,為葡萄糖腦苷脂酶缺陷所致,為常染色體隱性遺傳性疾病葡萄糖腦苷脂在單核巨噬細胞內大量沉積本病分嬰兒型幼年型和成人型。三型均具有肝脾腫大及骨髓中戈謝細胞浸潤。
(2)尼曼-匹克病(Niemann-Pickdisease):又稱含神經磷脂網狀內皮細胞病健康搜尋,系一種家族性類脂質代謝障礙性疾病,為常染色體隱性遺傳因神經磷脂酶缺陷而引起神經磷脂在單核巨噬細胞系統中蓄積,肝脾、淋巴結、骨髓等處有大量的含神經磷脂的網狀細胞
(3)胱氨酸病(cystinosis):本病為常染色體隱性遺傳性疾病,以胱氨酸在肝脾、骨髓、淋巴結、粒細胞、腎臟、角膜和甲狀腺中沉積為其特徵胱氨酸主要沉積健康搜尋在細胞溶酶體中使細胞受損害乃至死亡。
(4)黏多糖病Ⅰ型(Hurler綜合徵):早期即可出現肝脾腫大。
7.與脾腫瘤(splenictumor)鑑別原發性脾惡性腫瘤罕見,惡性腫瘤轉移到脾也極少見。脾臟腫瘤可致脾臟腫大,質硬,表現不平滑。
8.與脾囊腫(spleniccyst)鑑別罕見。可分為真性脾囊腫和假性脾囊腫兩類。真性囊腫進一步分為表皮性(如皮樣囊腫)、內皮性(如淋巴管囊腫)及寄生蟲性(如包蟲病)3種。假性囊腫分為出血性、血清性及炎症性3種。脾囊腫患兒在查體時可於左上腹捫及囊樣腫塊,柔軟、光滑、有波動感,多無移動。超音波檢查可發現脾區囊性腫物。
實驗室檢查
1.血象檢查呈現不同程度的貧血,白細胞減少,血小板正常或輕度減少,血塊收縮不良及束臂試驗陽性。典型病例
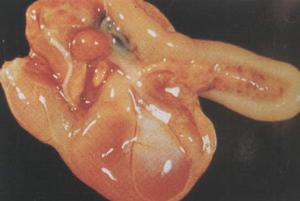 脾腫大
脾腫大2.骨髓象檢查早期無異常改變,有時呈增生現象可見有核紅細胞及巨核細胞增多並見細胞成熟障礙。中期粒細胞及巨核細胞的成熟可受限制,晚期紅細胞成熟受到影響
3.肝功能檢查在肝硬化之前,肝功能測驗多正常。
4.凝血因子的改變早期僅有脾腫大而無肝功能不良者,各種凝血因子無明顯差異,晚期肝硬化時各種凝血因子與正常對照有顯著不同。
其它輔助檢查
1.X線超音波檢查脾臟脾腫大在肋弓下不能觸及者,可藉助X線、超音波檢查以確定脾臟大小位置、性質,確定腫塊是否為脾臟。同時超音波檢查對探查脾臟大小和有無腹水及腹水量多少有一定價值。
2.食管胃腸鋇餐檢查、腎盂造影通過食管鋇餐檢查可觀察食管靜脈曲張,以了解有無門脈高壓。而通過胃腸鋇餐檢查,腎盂造影等有助於鑑別腹部腫塊的性質。
3.穿刺及活體組織檢查可直接了解病變的性質。在上述檢查仍不能確診時選用此項檢查。
(1)肝穿刺活檢:有助於脂肪肝、糖原代謝病、成肝細胞瘤、肝硬化、黏多糖代謝病致肝脾腫大的鑑別
(2)脾穿刺檢查:脾穿刺危險性大尤其是顯著脾腫大,因纖維組織增生,質地變硬而脆,容易破裂出血,故脾穿刺不宜輕易採用,在小兒更不常採用。在外科剖腹探查或施行脾切除術後,可作病理檢查,提供診斷依據。
4.膠體金肝血流量測定幫助鑑別慢性肝炎、門脈性肝硬化所致脾腫大。
5.放射性核素掃描脾閃爍照相套用99mTc或113In膠體注射後脾區掃描有助於脾臟大小形態的估計。
6.脾內溶血指標51Cr紅細胞壽命測定,可確定紅細胞破壞場所是否位於脾臟,提供脾切除術指征。
7.脾門靜脈造影有助於了解脾靜脈有無畸形、脾靜脈的阻塞部位,協助充血性脾腫大的診斷。
相關檢查:
>尿滲透壓
>有核紅細胞
>血小板
>血清谷-草轉氨酶與血清谷-丙轉氨酶比值
治療
以脾功能亢進為主的病例,脾切除後常得到良好效果,短期內血象迅速正常,終獲痊癒。以門靜脈高壓為主的病例,須同時施脾腎靜脈吻合術以肝硬變為主的病例由於肝細胞已有嚴重損害,手術治療並無裨益,應採取支持療法高蛋白、高糖類膳食多種維生素、鐵劑或肝劑對貧血有功效,必要時給以輸血,若同時伴有出血傾向者以輸新鮮血為宜。腹水明顯者用利尿劑健康搜尋。對食道靜脈曲張者,可由靜脈注入加壓素0.1~0.2U/min,能使內臟的動脈及肝動脈收縮從而暫時減低門脈壓使出血停止。
1.脾切除手術本病出現較重的脾功能亢進現象時,應考慮脾切除手術手術後的預後依照梗阻的部位及手術方法而不同。如梗阻在脾靜脈,切除後效果較好,可獲痊癒以肝內或門靜脈病變為主的病例,切脾後仍可能出血但可減輕脾功能亢進現象。
2.分流術為了減輕門靜脈高壓症,尤其肝外型門靜脈高壓症並有食管靜脈曲張者應予以外科手術治療。將壓力高的門靜脈血流,直接分流到壓力較低的下腔靜脈系統(門體靜脈分流術)實為一種有效降低門靜脈壓力的方法。本病早期肝功能正常,如果手術分流成功臨床即獲痊癒。分流手術指征健康搜尋:
(1)年齡:小兒年齡在6歲以上,吻合血管直徑最好在0.6cm以上
(2)一般狀態:小兒一般狀態良好,血漿蛋白總量在6g以上白蛋白在3g以上者。
(3)病史:病史中有2次以上出血者,或1次出血並脾大,脾功能亢進者。
(4)有明顯食管靜脈曲張:患兒雖無嘔血史但檢查有明顯食管靜脈曲張者。由於顯微外科的發展,小口徑的血管吻合成功率有明顯增加,嬰幼兒時分流術亦有成功的報導肝內型門靜脈高壓症行分流術後效果不如肝外型好。門-體循環分流術後,一些有害物質可不經肝臟解毒直接進入體循環,使肝性腦病發生率增加
3.保守療法
(1)肝硬化患者:在手術成功後可不再大嘔血,但肝功能一般繼續減退預後不好。如果肝硬化已經發展到肝細胞嚴重損害,出現腹水或黃疸,則從遠期效果著想,脾切除無實際治療價值,可採取保守療法。
(2)食管靜脈曲張:關於食管靜脈曲張的治療對急性食管靜脈曲張破裂出血者,不宜行急症手術,採取保守療法使用止血藥物。可由靜脈注入加壓素(vasopressin,pitressin)0.1~0.2U/min,能使內臟的動脈及肝動脈收縮從而暫時減低門靜脈壓健康搜尋,使出血停止。其副作用為高血壓,循環擴容及低鈉血症。
預防
肝功能正常,如果手術分流成功臨床即獲痊癒。肝硬化患者,預後不好。本病徵預後多呈慢性過程,最終結局常因消瘦衰竭、不能控制的大出血嚴重肝功能衰竭或繼發感染而死亡健康搜尋,有晚期病人經脾切後亦有治癒的機會,少數病人,病程進展快,1~2年內迅速進入晚期。
