病因
 軟產道異常性難產
軟產道異常性難產2.高齡初產婦35歲以上的產婦為高齡初產婦。如果35歲結婚即妊娠與結婚10年後達35歲的初產婦相比又有所不同。前者不一定發生難產,後者可能因生殖器官發育不良發生分娩困難,一般軟產道裂傷形成子宮脫垂機會增多。因高年初產婦盆底肌肉群和肌膜伸展不良,胎兒通過時容易損傷盆底肌肉和肌膜,易形成子宮脫垂。
臨床表現
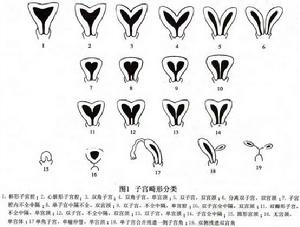 圖1
圖11.外陰異常
(2)外陰腫瘤:可致成難產,外陰膿腫在陰道分娩時切開引流。
(3)外陰瘢痕:一般外陰大的手術後和會陰裂傷後瘢痕分娩時容易撕裂,陰道分娩困難。
2.陰道異常
(1)先天性陰道狹窄:妊娠後雖能軟化,但分娩時因伸展性差而引起裂傷
(2)陰道手術瘢痕:如子宮脫垂修補術後,高度炎症的瘢痕形成,宮頸裂傷,妊娠時可軟化分娩時可伸展開大,但可引起瘢痕較深的裂傷出血應早期診斷,以剖宮產為好
(3)陰道腫瘤:一般陰道囊腫在分娩時才被發現,可以穿刺。其他如癌瘤肉瘤、肌瘤等伸展受限,脆性增大易出血感染。達足月宜選擇性剖宮產。
(4)陰道縱隔:完全縱隔由子宮延伸至宮頸達陰道陰道常合併有雙子宮及雙宮頸畸形。完全縱隔一般在胎頭下降過程中能將半個陰道充分擴張後通過,不全縱隔為上、下部之分,不全縱隔可妨礙胎頭下降,有時自然破裂,但如較厚須將其剪斷,待胎兒娩出後再切除剩餘的隔,用腸線鎖縫殘端。
(5)陰道橫隔:陰道橫隔多位於陰道上、中段,臨產後肛查可誤診為宮頸口但可感到宮頸口位於橫隔水平之上,經陰道檢查在橫隔小孔的上方查到宮頸外口,如宮口已開全,胎頭下降至盆底用手指擴張橫隔或X形切開,待胎兒娩出後再鎖縫切緣,困難時,以剖宮產為宜。
3.宮頸病變
(1)宮頸病變:宮頸裂傷後感染造成子宮頸左右裂開,呈不規則裂傷瘢痕、硬節,子宮口發生狹窄,臨產後產程延長強行產鉗助產可引起深部裂傷、出血,仍以選擇性剖宮產為好。
(2)宮頸管狹窄:因前次困難的分娩造成宮頸組織嚴重破壞或感染引起狹窄,一般妊娠後宮頸軟化,臨產後宮頸無法擴張或擴張緩慢者應行剖宮產。
(3)宮頸口黏合:分娩過程中宮頸管已消失但宮口不開大,宮口包著兒頭下降,先露部與陰道之間有一薄層的宮頸組織,如胎頭下降已達棘下2cm可經手捅破,宮頸口即很快擴張,也可在子宮口邊緣相當於時針10點、2點及6點處將宮頸切開1~2cm,再產鉗助產,但宮頸有撕裂的危險。
 治療
治療①原發性子宮頸口異常:為先天性缺陷,非妊娠時,子宮頸和宮口均小,分娩時組織學方面不發生擴張而引起的分娩障礙。
②繼發性子宮口異常:子宮外口組織學異常,如多次分娩,多次人工流產史者,宮口邊緣的瘢痕、子宮陰道部堅硬症、過去宮頸口切開術後,或宮頸、陰道鐳療後,以及子宮頸癌瘤等,多為經產婦如不處理,可發生子宮破裂。偶有宮頸部分壞死,呈輪狀脫落而發生出血。
以上宮頸管異常,在臨產前有病史可疑者,可經陰道檢查,早期發現早期治療。
(5)宮頸水腫:一般常見於扁骨盆、骨盆狹窄,骨盆壁與兒頭之間壓迫而發生的宮頸下部水腫。此為胎頭受壓,血流障礙而引起宮口開大受阻,長時間的壓迫使分娩停滯,如為輕度水腫可穿刺除去緊張可使宮口開大而順產,重者以選擇性剖宮產。
(6)子宮外口變位:分娩開始,先露部進入宮頸前壁,宮頸後壁擴張不良,將宮口推向骶骨方向,向後上方變位稱為OS.Sacralis,宮外口達骶骨岬處。一般肛門檢查手指摸不到,引起宮口擴張障礙而發生難產,但在分娩過程中後上方的宮口多移至中央與骨盆軸一致,可以開大而分娩者有之。如宮口不能夠轉向正中、宮口開大受阻,產程延長致成難產,影響母嬰健康。
(7)宮頸與胎膜粘連:因炎症致使宮頸下部與胎膜粘連使產程進展緩慢,如經陰道檢查可伸手入宮頸內口深部進行剝離,使之與子宮下段、宮頸壁分離羊膜囊形成,產程很快進展。
(8)宮頸肌瘤:妊娠合併宮頸肌瘤比較少見,約占0.5%,多數為子宮肌瘤合併妊娠,宮頸肌瘤,當分娩時宮體收縮而宮頸向上牽引受阻,引起難產。
漿膜下肌瘤嵌頓於Douglas窩時,分娩障礙明顯,陰道檢查確診以剖宮產為宜。
(9)宮頸癌瘤:一般20~30歲的婦女患宮頸癌時分娩開始,宮口缺乏伸展性和彈性,宮頸開大發生障礙組織脆弱,引起裂傷、出血、壓迫壞死、感染等危險。根據產婦出現的症狀早做檢查,及時確診可做選擇性剖宮產。宮頸癌患者分娩時先剖宮產,取出胎兒後,如條件許可,可做廣泛子宮切除術,否則術後做放射鐳療。
(10)宮頸堅硬症:
①宮頸堅硬症:分為宮頸上部堅硬症,指宮頸管異常或宮頸肌化不全堅硬症。宮頸下部堅硬症,指宮頸結締組織堅硬症為宮頸不成熟,這樣均影響宮頸變軟消失展平和宮口開大及胎頭入盆,而造成難產。
②宮頸管的結締組織發生堅硬異常使宮頸不成熟,若臨產,宮頸成熟不全,宮口開指尖,使產程延長,導致胎兒窒息,產程停滯須做剖宮產。
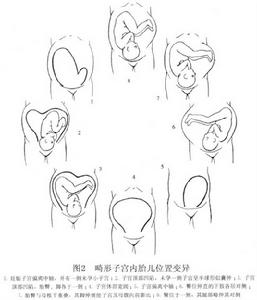 圖2
圖2(1)子宮脫垂:子宮完全脫垂,妊娠4個月後逐漸向腹腔內上升,不再脫出,分娩時盆底無抵抗,分娩較快但宮體在腹腔內,宮頸管長而脫出陰道外時,因結締組織增生、肥大,影響宮口開大,分娩過程中,常常發生胎膜早破產程延長,宮腔感染宮頸裂傷,有突然破膜,向下用勁,宮頸水腫影響宮口開大造成難產
(2)子宮扭轉:妊娠子宮的宮頸部分,分為上部和下部,上部扭轉,嚴重時可引起胎兒死亡陰道檢查時,手指不易進入宮頸內口可以確診,及早結束分娩,檢查時以雙合診或三合診才好確診。
(3)子宮高度前屈和子宮前腹壁固定術後:妊娠子宮呈前屈位,宮底高度下垂,呈懸垂腹。宮頸向上牽引,分娩開始時,胎頭入盆困難容易胎膜早破鶒,強的子宮收縮使宮頸向上方牽連變薄,宮口開大緩慢,兒頭緊壓宮頸後壁可引起後壁破裂。子宮腹壁固定術後妊娠,同樣成為懸垂腹,宮頸開大發生障礙兒頭壓迫宮頸後壁,過度伸展鶒,同樣後壁有破裂的危險。有此種病史或呈懸垂腹者,提高警惕,早做估計,可做選擇性剖宮產術。
(4)子宮畸形:
①分離型雙子宮、雙宮頸及雙角子宮:分離的雙子宮或雙宮頸、雙角子宮與單角子宮相似,發育均不佳,很少有足月產,一般宮頸開大發生障礙,盆頭不稱易產程延長,一經查出應做選擇性剖宮產。子宮畸形分為19種(圖1),畸形子宮內妊娠的胎兒位置異常分為8種。(圖2)
②單宮頸雙角子宮:子宮兩角短近似中隔子宮合併臀位多合併症多以剖宮產為宜。
③中隔子宮或不全中隔子宮:多為不妊症,懷孕後流產、早產多,因子宮有中膈,卵膜增大,發生障礙、發生橫位或臀位產後胎盤剝離發生障礙產後出血多易漏診,多為X線檢查才被發現。
④雙角子宮:子宮底向宮腔內膨隆,妊娠後發生橫位居多。
⑤單角子宮:此為一側Muller管發育一側發育不良,懷孕後臀位多一般多不能達到足月,流產、早產多,子宮肌發育鶒良,一旦臨產後陣縮微弱,產程延長母嬰合併症多,分娩時易發生子宮破裂,單角子宮妊娠比副角子宮妊娠稍好,副角子宮妊娠50%發生子宮破裂。應在妊娠期檢查早期確診早處理。
(5)子宮發育不全:子宮發育不全均合併卵巢功能不良,因此不孕症居多,即或妊娠發生流產、早產多達足月時,宮頸開大發生障礙,陣痛微弱,產程延長為挽救胎兒多做剖宮產。
(6)子宮縮窄環:在分娩過程中,子宮下段或子宮內口處局部肌發生痙攣即產程長,產婦呈疲勞脫水子宮肌功能發生不協調收縮以子宮內口為好發部分,一部分痙攣縮窄將胎兒的頸部腰部緊縮纏繞,腹部可觸及一部分呈凹陷宮腔內可觸及異常的隆起的縮窄環狀物,開口期可在內子宮口附近出現縮窄,因壓迫致宮頸口鬆弛、水腫、宮頸縮緊、兒頭下降困難產程延長,膀胱、直腸受壓如分娩後出現縮窄環,可引起胎盤嵌頓。子宮縮窄部分經鬆弛後才能娩出胎兒或胎盤必要時應採取剖宮產挽救胎兒。
5.子宮肌瘤合併妊娠子宮肌瘤隨妊娠孕周增長隨之增大,子宮肌瘤在孕期及產褥期發生紅色變性局部出現疼痛和壓痛,並伴有低溫和白細胞增高,如合併發生感染需抗生素治療。
黏膜下肌瘤合併妊娠,容易發生流產早產,影響胎盤功能,妊娠達足月,因黏膜下肌瘤脫垂至陰道外發生感染健康搜尋一經確診,胎兒成熟即可做選擇性剖宮產手術。
肌間肌瘤臨產後,可使子宮收縮乏力,產程延長,生長在宮頸肌瘤或子宮下段肌瘤或嵌頓於盆腔內的漿膜下肌瘤,均使分娩發生障礙位於子宮後壁肌瘤影響更大,確診後及早做選擇性剖宮產。曾做肌瘤剔出術的子宮,有可能在分娩過程中發生瘢痕破裂不可忽視。
一般子宮肌瘤合併妊娠,分娩方式應根據胎頭與肌瘤的位置作出判斷,如肌瘤在盆腔上方,胎頭已入盆,如宮縮好,產程正常進展,可自然分娩,如肌瘤位於先露部以下,胎頭浮動,則陰道分娩有一定困難應行剖宮產。剖宮產時一般不做肌瘤摘除術。
6.盆腔腫瘤
(1)卵巢囊腫:妊娠合併卵巢囊腫,多發生在孕3個月及產褥期發生蒂扭轉,如果卵巢囊腫阻塞產道可導致卵巢囊腫破裂,或使分娩發生梗阻,偶爾可導致子宮破裂。因此確診後,應擇期手術,孕4個月或產後的一段時間裡行卵巢囊腫摘除術如果臨產後卵巢囊腫嵌頓在盆腔內須行剖宮產。
(2)盆腔腫塊:臨床上比較少見,偶可有重度膀胱脹滿,或陰道膀胱膨出,陰道直腸膨出,下垂的腎等阻塞盆腔妨礙分娩進行,可行剖宮產。
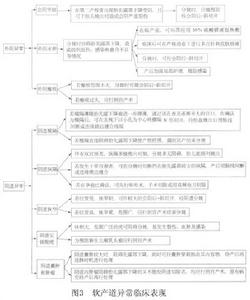 圖3
圖3診斷:
1.宮頸口擴張程度、厚度、軟硬度(以宮縮高峰對比為準)宮頸有無水腫及水腫部位、程度,宮頸與胎頭間在宮縮高峰時是否有空隙。這些對難產的種類、性質和程度的判斷都很有幫助。
2.查清胎方位其中矢狀縫的走向與前後囟門的位置最重要。應特別注意在胎頭嚴重水腫時及顱骨重疊明顯時有前囟、後囟被誤認和矢狀縫摸不清楚的可能。在第二產程,手術助產之前的陰道檢查中常以捫清耳廓方向來協助判斷胎方位查得是否準確。
3.明確先露高低這對於診斷難產(包括判斷胎先露能否通過骨產道)和決定處理方式(陰道助產還是剖宮產)都極為重要,不容明顯誤差,故應對那些嚴重胎頭水腫者在檢查時特別注意以顱骨的最低點為胎先露高低的標準,有時還需要以另一手在產婦腹部(恥骨聯合上)配合檢查胎頭雙頂徑是否確已通過骨盆入口平面特別對那些胎頭變形嚴重者,有時胎頭最低點甚至已經撥露。然而雙頂徑還卡在骨盆入口之上。
鑑別診斷:
1.前庭大腺膿腫本病多發生於生育年齡,感染多為單側。局部劇烈疼痛,檢查見大陰唇一側或會陰局部有紅腫質硬、壓痛明顯、雞蛋大、觸之有波動感的腫塊若周圍組織被感染,常伴有腹股溝淋巴結腫大鶒周圍血象白細胞計數升高中性粒細胞增高明顯。二者容易鑑別。
2.前庭大腺囊腫前庭大腺炎急性期後,腺管口阻塞腺體內分泌物不能排出,形成前庭大腺囊腫。患者有墜脹感,檢查見局部皮膚色澤正常,腫塊呈囊性,局限於一側大陰唇後1/3深部與皮膚不相連,活動度良好。囊腫過大影響胎先露部娩出,因多為一側外陰部腫脹,容易鑑別。
3.外陰血管瘤屬於先天性血管結構異常,而不是真性腫瘤,具有各種形態。指壓時可變小甚或消失,放鬆後又恢復原狀。部分血管瘤表面看到有曲張靜脈或局部膚色變紫。海綿狀血管瘤形態不規整可呈分葉狀病變範圍較大,可累及會陰、陰道及肛門,腫瘤位置一般較深外觀為深紫色,壓迫時褪色。有時可以影響胎先露部娩出。
4.過度肥胖過度肥胖產婦脂肪堆積使外陰肥大有時須與外陰水腫鑑別肥胖產婦,外陰皮膚組織柔軟、不透亮且無張力,不影響胎先露部娩出,無低蛋白血症等實驗室檢查異常。
5.外陰靜脈曲張平時只見皮下靜脈,但由於久站或在妊娠晚期後,靜脈隆起如蚯蚓狀盤曲,由於循環障礙,血管長期擴張,可使一側或兩側陰唇腫脹,影響胎先露部娩出。分娩期靜脈曲張嚴重者,應注意防止破裂和感染。
6.外陰象皮腫由於外陰長期慢性炎症,波及深層真皮下結締組織,使其纖維化,淋巴管阻塞影響淋巴回流,造成淋巴管內淋巴液積聚,導致一側或兩側大小陰唇異常肥厚,質地堅韌,形如象皮。多見於陰蒂及大小陰唇。皮膚表面粗糙,色素沉著,增厚質硬,有時伴外陰上皮內非瘤樣病變,角化明顯,有許多皸裂。嚴重者影響胎先露部娩出。
7.外陰瘢痕外陰皮膚組織硬,彈性差外陰處有皮膚瘢痕,可因瘢痕攣縮造成外陰、陰道口狹小造成胎先露部娩出困難。
8.外陰上皮內非瘤樣病變是指各種因素所致外陰皮膚及黏膜色素脫失變白的皮膚疾病,可能與慢性外陰營養不良有關。病變範圍不一,主要波及大陰唇、陰蒂包皮和陰唇後聯合處常呈對稱性患者有長期的外陰瘙癢,抓破後伴有疼痛檢查見病區皮膚增厚似皮革,彈性差隆起有皺襞或鱗屑濕疹樣改變,外陰顏色呈暗紅或粉紅色,夾雜有界限清晰的白色斑塊皮膚和黏膜變薄、乾燥皸裂,失去彈性,胎先露部通過時受阻,可致產程異常。
9.應與外陰乳頭狀瘤鑑別臨床所見的乳頭狀瘤只是大體觀察呈乳頭狀,實際是瘤樣增生,常為單發,可以生長在外陰的任何部位,但以大陰唇及陰蒂多見不少腫瘤帶蒂外形呈葡萄狀或菜花狀。腫瘤生長慢,除墜感不適外無其他症狀。病理檢查:典型乳頭狀瘤表面為復層鱗狀上皮,上皮呈分指狀突起疣狀乳頭狀瘤,乳頭細而密,鏡檢見上皮棘細胞層增生肥厚但無上皮釘腳增粗。
10.應與不再擴張的宮頸外口相鑑別陰道檢查時,手指進入不再擴張的宮頸外口後能夠觸到胎先露部;若為陰道橫隔小孔,手指進入後觸不到胎先露部,而且可以感到宮頸外口位於橫隔水平之上,伸入彎形探針可體會到在小孔後面另有間隙。若孔較大手指伸入內可以觸及宮頸外口,可以確診無疑。若檢查時觸及胎先露部和緊貼在胎先露部上方的橫隔及其裂孔,也易誤診為是未擴張的宮頸外口,尤其當宮頸完全擴張時更難鑑別。若宮頸未完全擴張通過手指能夠觸到擴張中的宮頸外口及其所包繞的胎先露部。若宮口已開全胎先露部下降至盆底用手指擴張橫隔或行X形切開,待胎兒娩出後再連續鎖邊縫合切緣。若橫隔位置高且堅韌較厚,阻礙胎先露部下降,以行剖宮產術結束分娩為宜。
11.陰道橫隔陰道狹窄應與陰道橫隔鑑別。陰道狹窄多發生在陰道下段,影響性生活,狹窄處組織較厚可以影響胎兒經陰道分娩。陰道橫隔多發生在陰道上、中段交界處,對性生活影響不大。陰道橫隔多數較薄,臨產後橫隔被胎先露部頂撐變薄,剪開後即可經陰道分娩鶒。而陰道狹窄一般不能經陰道分娩。
12.陰道手術瘢痕多見於子宮脫垂修補術後重度陰道炎症、宮頸裂傷後瘢痕形成輕度瘢痕於妊娠後可能軟化,臨產後胎先露部下降,對瘢痕持續擴張,常能克服障礙完成分娩,但有可能引起瘢痕裂傷更嚴重並發生大量出血。
13.陰道斜隔是指雙子宮、雙宮頸、雙陰道,一側陰道完全閉鎖或不完全閉鎖的先天畸形。一側陰道完全閉鎖者痛經嚴重檢查陰道旁能觸及張力大的囊性腫塊,向通暢側陰道膨出,影響胎先露部下降及娩出。一側陰道不完全閉鎖者經常出現痛經,檢查陰道旁有囊腫膨出有時可見到小孔,壓迫囊腫有陳舊血液或膿性分泌物從小孔排出,也影響胎先露部下降及娩出.
14.肛提肌痙攣少見於陰道口呈中等硬度的狹窄環,嚴重阻礙胎先露部娩出。陰道檢查發現陰道口形成縮窄環,通常須行硬膜外麻醉解除痙攣。
15.宮頸瘢痕多有行宮頸椎形切除、宮頸深部電烙或分娩時宮頸裂傷史。由於較長時間宮頸慢性炎症持續存在,結締組織增多使宮頸組織硬韌或由於宮頸裂傷修補術後感染造成宮頸左右呈不規則裂傷所致瘢痕、硬結使宮頸管出現狹窄儘管妊娠期間宮頸不同程度軟化,仍能造成臨產後產程延長宮頸檢查有不同程度瘢痕感。若子宮收縮較強而宮頸擴張不理想,強行產鉗助產能夠引起宮頸深部裂傷及大量出血,應行剖宮產術結束分娩。
16.宮頸堅韌多見於高齡初產婦或患慢性宮頸炎伴宮頸肥大者。宮頸堅韌缺乏彈性;或產婦精神過度緊張出現宮頸攣縮均使臨產後的宮頸不易擴張。靜脈推注地西泮10mg或於宮頸兩側各注入0.5%利多卡因5ml或阿托品0.5mg,若仍不見宮頸迅即擴張,應行剖宮產術。
 軟產道異常性難產
軟產道異常性難產18.宮頸內口與胎膜粘連由於炎症致使宮頸內口與胎膜粘連導致產程進展緩慢。陰道檢查發現有一層膜與宮頸內口粘連在一起火罐網,可伸手入宮頸內口進行剝離,使之與子宮下段宮頸管壁分離,促使產程進展
19.應與宮頸外翻鑑別宮頸外翻多發生於宮頸受損傷後由於自行癒合形成較堅實的纖維性瘢痕,宮頸外口鬆弛。若合併感染導致水腫充血的宮頸黏膜突出於宮頸管之外或由於未能及時手術修補,形成瘢痕攣縮,宮頸黏膜暴露於外,而形成宮頸外翻有時可造成產程延長或宮頸嚴重裂傷。
20.宮頸息肉須與宮頸黏膜下平滑肌瘤鑑別。宮頸息肉是由宮頸管黏膜炎症限局性增生形成,由宮頸外口突出腫物,多為單個,亦可呈多個,色紅呈舌形質軟而脆,病理檢查可證實.
21.宮頸癌宮頸黏膜下平滑肌瘤繼發感染時應與宮頸癌鑑別宮頸刮片細胞學檢查可以找到癌細胞,有助於鑑別。
22.應與宮頸血管瘤鑑別宮頸血管瘤少見多為毛細血管型或海綿狀血管型分娩時由於宮頸擴張可能引起出血特別是海綿狀血管瘤系由較大血管構成,患處受損傷容易引起大量出血,甚至危及產婦生命檢查時可見暗紅色或紫色界限清晰區域,壓之褪色,放鬆後又恢復原狀。
治療
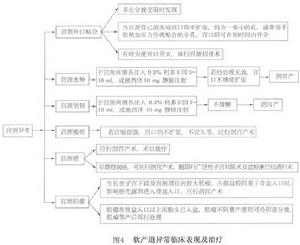 圖4
圖42.宮頸堅硬者不能勉強試用剝膜引產或以小水囊引產對於出現縮窄環者可用鎮靜麻醉劑解除痙攣,如胎兒存活,早做剖宮產,否則給深麻醉下做內倒轉術、碎胎術,結束分娩。
3.對於胎膜粘連者多有羊水過少,在胎兒存活情況下,早做剖宮產,如宮頸水腫雖可刺破放出液體促其分娩,但只許觀察2h無效者剖宮產為宜。
4.對於會陰、外陰異常狹窄,肯定是骨盆出口小,可做剖宮產。軟產道異常的治療歸納如圖4.
預後
 軟產道異常性難產
軟產道異常性難產(1)分娩時間延長,使產婦疲勞,對有合併症的產婦如妊娠期高血壓疾病,心、肺疾病者不利,手術產率增加。
(2)如胎位異常及(或)鏇轉異常,分娩停滯,致成難產和產傷。
(3)胎膜早破產程延長,引起宮內感染。
(4)產鉗助娩、穿顱術等手術產,產傷機會增多
(5)軟產道擴展受阻導致陣痛異常,不利於分娩。
2.對胎兒的影響軟產道異常時,產道的擴展開大受阻產程延長引起胎兒缺氧酸中毒,宮內窒息,生存者腦後遺症多頻頻的檢查包括肛門檢查和陰道檢查,可引起宮內感染而威脅胎兒生命。
據統計,胎兒死亡中軟產道難產占65%,因骨產道異常胎兒死亡占20%軟產道異常胎兒死亡的65%中,35.7%為軟產道開大不全,29.3%為手術產所致。第二產程延長分娩者胎兒窒息及死亡率均增加。
