症狀體徵
患者染色體核型為正常男性型(46,XY),性腺為功能正常的睪丸。外生殖器為正常女性型,大陰chun發育差,盲袋陰道,2/3的患者無子宮和輸卵管,其餘1/3隻存留遺蹟。附睪和輸精管一般缺如,少見的例子可有發育不全的沃爾夫管衍化器官。睪丸位於大陰chun、腹股溝管或腹腔內,睪丸組織學檢查在青春期前正常,在青春期後曲細精管縮小,精原細胞稀少,無精子發生,賴迪細胞呈腺瘤樣增生。睪丸有發生惡性腫瘤的傾向,成年後的發生率為4%~9%。到了青春期,女性第二性徵發育,乳房發育和正常女性相同,女性體態,陰毛和腋毛稀少,約1/3的患者完全無陰毛和腋毛生長,陰di小或正常,小陰chun發育不良,原發性閉經,智力正常。
血漿激素譜的特徵性改變是LH和睪酮水平增高,但是這一點在嬰兒期不一定表現出來,到了青春期,雄激素對下丘腦-垂體反饋調節作用喪失,導致LH脈衝頻率和幅度增高,LH分泌量增加,刺激賴迪細胞合成和分泌更多的睪酮。睪丸分泌E2增多,加上睪酮和△4A在外周組織經芳香化酶轉化為E2增多,結果是E2的血漿濃度增高,引起高雄激素條件下的女性化。FSH水平正常或輕度增高。由於E2的刺激使SHBG水平增高,DHT水平一般低於正常,原因是睪酮在靶組織中被5α-還原酶還原為DHT減少。如果患者進行雙側睪丸切除術,血漿LH和FSH水平會進一步升高,說明在雄激素抵抗的情況下,E2對促性腺激素有反饋調節作用。
疾病病因
20世紀70年代採集患者生殖器皮膚成纖維細胞的研究發現,成纖維細胞有雄激素抵抗,不能與雄激素結合,以後的研究顯示,一部分患者的生殖器皮膚成纖維細胞漿液和核結合雄激素的能力正常,但是雄激素-受體結合物不穩定:離解率增高、受體的升調節缺陷、與配體結合的親和力降低、配體的核滯留時間短和對溫度等條件改變的不穩定性。病理生理
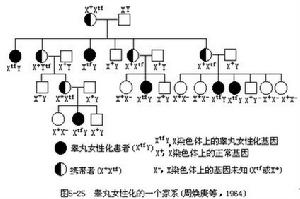 遺傳因素
遺傳因素一般的規律是患者的臨床表現與AR缺陷的嚴重程度有關,受體完全不能與雄激素結合者幾乎沒有男性化表現,受體具有部分結合能力者可有部分男性化。AR基因突變最多發生在外顯子5~7,精氨酸只占受體全部胺基酸殘基的4%,而精氨酸突變卻占了全部突變的40%,774,831,840和855位4個精氨酸殘基和866位纈氨酸殘基是發生突變幾率最高的位點。AR基因突變使受體結合雄激素的能力喪失或減低,或受體-配體複合物不穩定,容易在溫度或其他環境因素的影響下發生離解,最後的結果都是雄激素在靶組織不能發揮正常的生理作用。
原因
睪丸女性化綜合徵在男性假兩性畸形中,睪丸女性化綜合徵較為常見。首次報導於1817年。1953年Morris提出“睪丸女性化”一詞沿用至今,近年來有人提出為“雄性素不敏感綜合徵”。
抗中腎旁管激素缺乏
中腎管發育正常、中腎旁管退化不完全。臨床表現為男性,但男性第二性徵不明顯,毛髮細、皮膚嫩、性功能不全,並可出現發育不全的子宮和輸卵管。
男性假兩性畸形,處理上應著眼於性別選擇和生殖腺處理兩個方面。經適當處理後,一般難以保持生育能力。故我們認為性別的處理上儘量使其向女性方向發展。
先天性睪丸發育不全
先天性睪丸發育不全綜合徵或稱小睪丸症(Klinefelter’s綜合徵,簡稱克氏征),Klinefelter於1942年首先發現並描述了小睪丸及青春期乳房發育為臨床特徵。1959年Jacobs等首次用細胞遺傳學方法發現了1例克氏征患者,證實了他的染色體有異常。
診斷檢查
 診斷檢查
診斷檢查血漿LH和睪酮水平增高,但在嬰兒期可以正常。青春期前患者有時需要進行HCG興奮試驗,以揭示睪酮水平增高。
實驗室檢查:血漿激素譜的特徵性改變:LH和睪酮水平增高。FSH水平正常或輕度增高。DHT水平一般低於正常。青春期前患者可選做HCG興奮試驗。
其他輔助檢查:定期做B超,監測睪丸、乳房發育情況。染色體基因檢查。
治療方案
 治療方案
治療方案本病為X連鎖隱性遺傳病,具家族遺傳特性。染色體組型為46,XY。睪丸組織學檢查:曲細精管減少,有活性支持細胞及未成熟的生殖細胞,但無精子生成,間質細胞增生。血FSH及LH增高。血睪丸酮及脫氫表雄酮居男性正常範圍,為確診本病的依據。
該患者已習慣於女性環境,雖不能生育,但可以結婚。這種睪丸惡變機會很大,在第二性徵發育後即應作睪丸切除,術後給予雌激素替代治療,促使進一步女性化。
症狀
1、男性假兩性畸形症狀:指患者本身是男性,生殖腺只有睪丸,其外生殖器變化很大,可以表現為女性,具有完全或不完全的女性第二性徵,外陰呈女性型。
2、先天性睪丸發育不全綜合症症狀:其個體表現為男性,以幼年及少年時期體徵不明顯,而到青春發育時期逐漸出現乳房增大、鬍鬚、陰毛及腋毛稀少、肩窄、臀寬等女性體態。一少部分病人有女子性情,外生殖器仍具備男性特點,但睪丸小而軟,性功能低下,精液無精子。睪丸活檢示間質增生,生精小管玻璃樣變,精子發生完全停止或嚴重減少。
3、隱睪症狀:睪丸在胎兒期由腹膜後降入陰囊,在下降過程中停留在任何不正常部位,如腰部、腹部、腹股溝管內環、腹股溝管或外環附近。
4、無睪症症狀:睪丸缺失、睪丸、附睪和輸精管的一部分缺乏或者睪丸、附睪和輸精管全部缺乏。
5、睪丸炎症狀:有睪丸增大、充血、緊張症狀,生精小管有炎症、出血、壞死,嚴重者可形成睪丸膿腫及睪丸梗死。也可能出現睪丸質硬而表面光滑,有輕觸痛,失去正常的敏感度的症狀。有的睪丸逐漸萎縮,嚴重者幾乎找不到睪丸,顯示附睪相對增大。診斷主要依據臨床上高熱、寒戰、睪丸腫痛、陰囊發紅、水腫等症狀來確診。
臨床表現
外表為女性表型,外生殖器呈女性型,身材偏高,臂長,手足巨大。青春期後出現第二性徵,乳房發育,陰毛、腋毛稀少或缺如,子宮及輸卵管未形成,小陰唇發育差,陰道短,上段為育端,生殖腺常於腹股溝或在腹腔中,有時可降至大陰唇。睪丸外觀尚正常,但青春期後不再成熟,呈幼稚型。絕對不能生育。
1953年Morris提出“睪丸女性化”一詞沿用至今,近年來有人提出為“雄性素不敏感綜合徵”。在男性假兩性畸形中,睪丸女性化綜合徵較為常見。首次報導於1817年。
此種病人有睪丸,性染色體組型為XY,性染色質為陰性。睪丸雖然分泌雄性激素,但由於體細胞不能形成雄性激素受體,從而不能使生殖器男性化。本型特徵:①患者往往因原發閉經,不孕來診;②呈女性體形及女性脂肪分布,有女性習性;③有正常的女性乳房,但乳腺組織少,乳頭稍小或正常;④腋毛及陰毛稀疏或缺如;⑤有女性外生殖器,小陰唇發育不良,陰蒂發育正常或細小,陰道呈盲囊狀;⑥女性內生殖器缺如或發育不全;⑦生殖腺為未降之睪丸,組織形態與睪丸相似。
