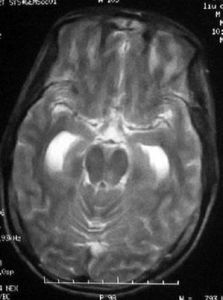
疾病概述
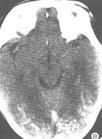 急性細菌性腦膜炎
急性細菌性腦膜炎雖然許多細菌都能引起腦膜炎,但最常見的菌種是腦膜炎雙球菌和肺炎雙球菌。病人的年齡,頭部外傷伴腦脊液漏的病史以及免疫功能狀態等等因素有助於預測致病的細菌。
在人群中有5%左右的人在其鼻咽部可找到腦膜炎雙球菌,可以通過呼吸飛沫與密切接觸傳播。由於不明的原因,在帶菌者中只有一小部分人會發生腦膜炎。腦膜炎雙球菌性腦膜炎最常發生於1歲以內的嬰兒中。它也可以在密集生活的人群中(如軍營,寄宿學校)發生流行。在成人中,肺炎雙球菌是腦膜炎最常見的病因。在慢性酒精中毒,慢性中耳炎,鼻竇炎,乳突炎,閉合性頭部外傷伴腦脊液漏,復發性腦膜炎,肺炎雙球菌性肺炎,鐮狀細胞性貧血以及無脾症病例中,特別容易發生肺炎雙球菌性腦膜炎。
過去,B型流感嗜血桿菌所致的腦膜炎是1個月以上的兒童中最常見的腦膜炎,但預防接種已使其發病率呈現戲劇性的下降。在成人中,B型流感嗜血桿菌引起的腦膜炎少見,除非有易感因素存在(例如,頭部外傷,免疫功能缺陷)。
革蘭氏陰性菌腦膜炎(以大腸桿菌與克雷白桿菌-腸桿菌最為多見)可見於免疫功能缺陷的病人,中樞神經系統外科手術或外傷後,菌血症(例如,老年人中對泌尿生殖器官的操作),或醫院環境內的感染。葡萄球菌性腦膜炎可見於穿通性頭部創傷(常為混合性感染中之一),菌血症(如來自心內膜炎),或神經外科手術操作。利斯特菌屬所致的腦膜炎可見於任何年齡組,特別在慢性腎功能衰竭,肝臟疾病或器官移植以及正在接受腎上腺皮質激素或細胞毒性藥物治療的病例中。大腸桿菌或乙型鏈球菌引起的腦膜炎在2歲以內的兒童中發病率高,尤其是在1個月以內的嬰兒中。
病理病因
 急性細菌性腦膜炎
急性細菌性腦膜炎可以通過以下途逕到達腦膜:血源傳播;由鄰近感染病灶的擴展(例如鼻竇炎,硬膜外膿腫);或腦脊液與外界的溝通(例如,由於脊髓脊膜膨出,脊髓皮竇,穿通性外傷或神經外科手術)。對腦膜炎雙球菌,B型流感嗜血桿菌和肺炎雙球菌菌落的成功形成以及隨腦脊液的播散來說,起關鍵作用的是細菌的表面結構;例如,腦膜炎雙球菌表面有特殊化的毛能使其與鼻咽部的細胞結合併被轉運經過黏膜屏障。
在血流中,細菌莢膜能抵制嗜中性白細胞,網狀內皮系統細胞與補體經典途徑成分的攻擊。脈絡叢是中樞神經系統炎症一個早發部位,脈絡叢記憶體在針對細菌表面特殊化毛與其他表面成分的受體,促使細菌能順利進入腦脊液循環。由於腦脊液中抗體,補體與白細胞相對缺乏,細菌感染得以活躍。細菌表面成分,補體(如C5a)以及炎症性細胞因子(如腫瘤壞死因子,白介素-1)能吸引嗜中性白細胞進入腦脊液,不斷增長的滲出物(在顱底腦池中特別稠密)可造成顱神經的損害,阻塞腦脊液循環通路(引起腦積水),並誘發血管炎與血栓性靜脈炎(造成缺血)。滲出物所產生的花生四烯酸代謝產物與細胞因子能損傷細胞膜並破壞血腦屏障,導致腦水腫。缺血性腦損害與抗利尿激素分泌不當綜合徵(SIADH)可使腦水腫進一步加重。顱內壓上升,血壓下降(感染性休克),病人可死於全身性併發症或大面積腦梗死。
症狀體徵
在急性腦膜炎的典型症狀即發熱,頭痛,頸項強直與嘔吐出現之前,往往先有前驅的呼吸道感染或咽痛。成人可在24小時內陷入重危病態,兒童的病程進展甚至可以更短。在較大的兒童與成人中,意識狀態從易激惹,錯亂,昏沉,木僵,逐步發展到昏迷。可出現抽搐發作與顱神經病變。常發生脫水,而血管性虛脫可導致休克與Waterhouse-Friderichsen綜合徵,尤其多見於腦膜炎雙球菌敗血症時。由於腦梗死的發生,可以出現偏身輕癱與其他局灶性障礙,但是在疾病早期出現這些局灶性障礙的情況是相對少見的,如有出現應懷疑到腦膿腫,細菌性心內膜炎伴細菌性栓塞造成的局灶性缺血或癲癇發作後的Todd癱瘓。
在3個月至2歲的嬰兒中,症狀與體徵較難預料。發熱,嘔吐,易激惹,抽搐發作,尖聲哭鬧以及囟門膨起或繃緊均屬常見;可能不見頸項強直。在嬰幼兒中,可在數日後發生硬腦膜下積液,其典型體徵是抽搐發作,持續發熱與頭圍增大。通過冠狀縫穿刺,可取得蛋白質含量高的硬膜下腔積液。
疾病診斷
由於急性細菌性腦膜炎,尤其是腦膜炎雙球菌性腦膜炎,可以在數小時內引起生命死亡,必須及早作出正確診斷並進行緊急治療。當懷疑到細菌性腦膜炎時,應立即給予抗生素治療,不必等待腦脊液的化驗結果才行事。
應檢查病人的頭部,耳朵以及皮膚有無感染源。瘀點狀或紫癜性皮疹可發生在全身性敗血症中,但若有新發病的頭痛,精神錯亂或腦膜刺激體徵,則應考慮為腦膜炎雙球菌性腦膜炎,除非經過證實為其他疾病。要檢查整個背脊部的皮膚,有無微凹處,竇洞,痣或毛叢,提示有先天性畸形後者與蛛網膜下腔可能有所溝通。在腦膜炎雙球菌或流感嗜血桿菌性感染中,關節,肺和鼻竇都可受到波及。
將仰臥病人的頸部突然向前屈曲,會引起雙側髖部與膝部不自主的屈曲(Brudzinski征)。將屈膝位的下肢,在膝部伸直,會引起強力的被動性抗拒(Kernig征)。這兩種腦膜刺激征的產生是由於運動神經根在受牽引拉緊時,在經過發炎的脊膜處引起刺激所致。可以出現單側或雙側的巴賓斯基征。也可出現顱神經的體徵(動眼神經或面神經癱瘓;以及偶見的耳聾)。
應立即進行腰穿,但只有在CT排除顱內占位性病變之後才可進行;如有腦膿腫或其他占位性病變存在,腰穿可激發神經症狀急性的惡化。應將腦脊液作塗片等檢查並作培養。在3個月至2歲的嬰兒中,如發生原因不明的發熱,病兒出現進行性加重的易激惹或倦怠,進食差,嘔吐或有抽搐發作或有腦膜刺激征,則有適應證進行腰穿作腦脊液檢查。如在塗片檢查中未看到致病細菌,套用乳膠凝集反應測試腦脊液中細菌性抗原(針對腦膜炎雙球菌,B型流感嗜血桿菌及肺炎雙球菌的測試盒有廣泛供應)有時候能作出快速診斷。這些試驗對未經徹底治療的腦膜炎病例特別有用,因為腦脊液培養結果往往陰性。不過不同實驗室各種測試的靈敏度與準確性變動不定,因此一次陰性的結果不能排除細菌性腦膜炎。多聚酶鏈反應(PCR)技術能幫助腦膜炎雙球菌性腦膜炎的快速診斷,當培養結果陰性時也有用。
尋找感染源也應包括血,尿,鼻咽與呼吸道分泌物以及皮膚病變括拭的細菌培養檢查。瀰漫性血管內凝血(DIC)是腦膜炎一個常見的併發症,其特徵是凝血酶原時間與部分凝血激酶時間的延長,血小板減少,纖維蛋白原降低與纖維蛋白降解產物增高。還應對血清鈉與尿鈉以及血清與尿的滲透度進行監測,以防抗利尿激素分泌不當綜合徵(SIADH)的發生。
CT掃描可能正常,或顯示腦室縮小,腦溝影消失以及大腦半球凸面有造影劑增強現象。套用釓(gadolinium)增強的MRI能更好地顯示蛛網膜下腔內的炎症。應仔細審視有無腦膿腫,鼻竇炎,乳突炎,顱骨骨折以及各種先天性畸形。在較後時期可發現靜脈性梗塞或交通性腦積水。
實驗室檢查
(1)血象:周圍血白細胞明顯增高,中性粒細胞占優勢。
(2)腦脊液:腦脊液渾濁,細胞數可達10×106/l以上,多形核白細胞占優勢,蛋白質升高,糖及氯化物明顯降低。抗菌治療前,腦脊液塗片染色鏡檢,約半數病人的白細胞內可見致病細菌。
(3)細菌培養:在抗菌藥物治療前取腦脊液進行細菌培養及藥物敏感試驗。可資確診和幫助選擇抗菌藥。但需時較長,不能及時得到結果。
(4)快速病原菌檢測:①免疫螢光試驗。以經螢光素標記的已知抗體檢測腦脊液,可快速檢出致病菌,其特異性及敏感性均較佳。②酶聯免疫吸附試驗(elisa)。可用已知抗體檢出待定抗原(致病菌),特異性及敏感性均好。③對流免疫電泳。用已知抗體檢測腦脊液中致病菌的某些可溶性抗原。
疾病治療
實驗室血象檢查白細胞數明顯增高,分類以中性粒細胞為主。腦脊液檢查典型改變為壓力增高,外觀混濁,白細
 急性細菌性腦膜炎
急性細菌性腦膜炎胞總數明顯增加,且以中性粒細胞為主,生化檢查糖含量減低,蛋白質含量增多,腦脊液塗片可找到病原菌,細菌培養陽性。血培養也是確定病原菌的重要檢查。腦脊液的特殊檢查,如用特異性的對流免疫電泳法、乳膠凝集法或間接酶聯免疫吸附法,可以較快地測出存在於腦脊液中的腦膜炎雙球菌、肺炎球菌或流感桿菌。用鱟珠溶解物試驗測得腦脊液記憶體在的內毒素,可間接證實革蘭氏陰性細菌。
本病起病急,病死率高,後遺症多,應強調早期診斷和及時有效的治療。在診斷過程中,還應注意與流行性腦脊髓膜炎、病毒性腦膜炎、結核性腦膜炎的鑑別診斷。
1.抗菌治療各種致病菌對抗生素的敏感有差別,按不同化膿性細菌分述於下。
(1)肺炎雙球菌性腦膜炎:依次可選用青黴素,成人劑量為1200萬~1600萬u,靜脈滴入,1次/日或分2次,靜脈滴註:氨苄西林(氨苄青黴素)6g~8g,分2次靜脈滴注。對青黴素過敏或不宜套用者,可選用氯黴素2g,靜脈滴注,2次/日。對青黴素和氯黴素有耐藥者,可用阿米卡星(丁胺卡那黴素)200mg,靜脈滴注,2次/日;或頭孢噻肟2g~4g,靜脈滴注,2次/日。還可選擇以上藥物聯合套用。
(2)流行性感冒嗜血桿菌b型腦膜炎:可選用氨苄西林或頭孢噻肟,劑量同前。
(3)葡萄球菌腦膜炎:單一抗生素療效欠佳,故多聯合用藥。如苯唑西林鈉與紅黴素、氯黴素聯合套用;萬古黴素與頭孢菌素、利福平聯合套用。
(4)鏈球菌腦膜炎:多用大劑量青黴素400萬~600萬u,靜脈滴注,2次/日。
(5)大腸桿菌腦膜炎;成人甚少見。均需聯合用藥,如阿米卡星(或慶大黴素)與氨苄西林聯合套用;慶大黴素與氯黴素聯合套用。化膿性腦膜炎抗菌治療不宜過早停藥。一般待腦脊液培養轉陰後2周停藥較好。有些藥物的毒副作用較嚴重,如氯黴素對造血系統的抑制,卡那黴素對聽神經有損害等,均須嚴格觀察,如有毒副作用,則應立即停用,換用其他藥物。
2.對症處理及時採取措施降低顱內高壓,控制驚厥,抗休克處理均很重要。化膿性腦膜炎時是否套用糖皮質激素治療尚有爭議,可以認為,在搶救重症化膿性腦膜炎時套用,有助於降溫、降顱壓、減輕感染中毒症狀,而其弊端相對較少。
預後措施
編輯及早開始的抗生素治療與支持性治療使急性細菌性腦膜炎的死亡率降低到10%以下。不過,若治療延遲,或發生在老年人或新生兒中,則腦膜炎往往致命。周圍血象中白細胞計數的降低是預後不良的標誌。持續的白細胞減少症,治療的延誤以及Waterhouse-Friderichsen綜合徵的發生都使存活的機會減少。倖存者偶爾可表現出顱神經受損或腦梗死的體徵,反覆的抽搐發作,或精神發育遲緩。在腦膜炎雙球菌性腦膜炎發生流行時,為防止在密集人群中發生流行,可套用腦膜炎雙球菌疫苗。病人家屬,醫護人員或其他與病人有密切接觸者都應採取預防性治療,利福平連用48小時(成人600mg,每12小時1次;兒童10mg/kg,每12小時1次;<1個月的嬰兒,5mg/kg,每12小時1次)。米諾環素(minocycline)不太適宜作預防性用藥,因為可引起前庭功能不良反應。針對B型流感嗜血桿菌的疫苗可保護年齡只有2個月的嬰兒。與B型流感嗜血桿菌性腦膜炎病例有過密切接觸的兒童與成人都應接受口服利福平的治療,20mg/(kg.d)(每天總量不得超過600mg),連用4天。[1]詞條圖冊