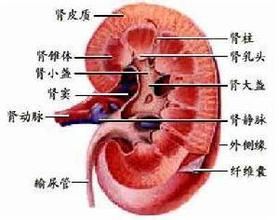
病因
 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤止痛片可引起腎盂癌,近年認為acetaninophen(Tylen01)是其代謝物具致癌質。止痛片致癌常需積累超過5kg,與每日吸15支煙20年的致癌機會相似。
慢性刺激如尿石所致的炎症等可引起腎盂癌,多數為鱗癌,鱗癌患者中50%以上有結石病史。
有家族性發病現象。McCullough報告父親和二子發生上尿路多發腫瘤,Gitte見到三兄弟多發腫瘤,先有膀胱腫瘤。家族性發病可能與梅病毒感染、代謝異常和接觸致癌質有關。
診斷方法
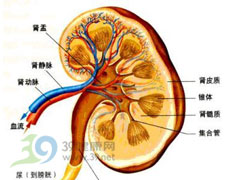 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤1.排泄性泌尿系造影:可見充盈缺損,應與尿酸結石、基質石鑑別,有時缺損可因血塊所致。腎實質腫瘤和囊腫均可能見腎盂腎盞充盈缺損,有時需配合B超和CT方可確診。腎盂小的缺損可能因腎動脈及其分支引起。腫瘤可引起輸尿管不顯影,尤其是輸尿管腫瘤時,有統計腎盂癌不顯影時l/3系高期即浸潤性癌,輸尿管癌引起不顯影時60%~80%為浸潤性。腎積水占35%,輸尿管有充盈缺損而發現腎積水者占20%。泌尿系造影正常者85%為低期的腫瘤。
排泄性泌尿系造影不良時應配合逆行性造影或其他檢查。
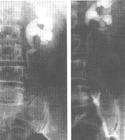 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤2.逆行性泌尿系造影:其重要性為:①造影更清晰,尤其是排泄性造影顯影不良時;②可能見到病側輸尿管口噴血,下端輸尿管腫瘤向輸尿管口突出;③直接收集病側尿行腫瘤細胞學檢查或刷取活檢;④膀胱鏡檢查以除外膀胱內腫瘤。
逆行造影時,腎盂內注入過多對比劑可能遮蓋小的充盈缺損,輸尿管造影必須使全輸尿管充盈方可明確診斷。球狀頭(bulb)導管輸尿管造影,其輸尿管導管頭似橄欖或橡子塊,插入輸尿管口螢屏下注入對比劑,可見腫瘤推向上方,輸尿管下方擴張如同“高腳杯狀”,如繫結石則下方不擴張,浸注性腫瘤表面不光滑,尿石並發水腫時可誤診。有時尿石可合併腫瘤。輸尿管息肉常表現為表面光滑的長條狀充盈缺損。可有分支。
輸尿管腫瘤時可使以下導管彎曲或呈圈狀。如插管通過腫瘤可發現其上方為清尿,而導管旁邊流出的為血尿。
造影時必須防止帶入氣泡造成誤診。
3.刷取活檢:當臨床懷疑腫瘤而細胞學檢查陽性者,可在靜脈注入對比劑後,選擇可疑的部位刷取活檢,小刷子通過F5導管,組織可附在刷子毛上,取出刷子後輸尿管導管流出液內可能有小組織碎塊,用少量鹽水反覆沖洗,收集液體作檢查。輸尿管導管應留置過夜後拔出。
4.超聲檢查:可以區別結石與軟組織病變,腫瘤與壞死乳頭、血塊、基質結石等難以鑑別。輸尿管病變超聲檢查不可靠。
5.CT:可區分腎盂腎盞內移行細胞癌和腎癌。腎盂癌表現為①腎盂內實性腫物有或腎盞呈球狀,腎竇脂肪移位和受壓;②注射對比劑後增強不明顯;③腫瘤旁對比劑充盈的曲線;④腎實質增強延伸(腫瘤大影響引流時);⑤保留腎外形。
6.腎動脈造影:可發現腎內動脈變細或阻塞,常說明已有浸潤。直徑3cm以上可見到腫瘤出血。
7.輸尿管鏡和腎盂鏡:可能用於診斷和治療。腎盂鏡可能引起腫瘤移植,其實際價值尚難作結論。8.核磁共振:可用於鑑別腎癌和腎盂癌,亦可用於輸尿管病變診斷,並可免用造影劑(對造影劑過敏者)。如能開發套用對比劑可提高診斷的準確性。
9.細胞學檢查:分化良好的低期腫瘤80%假陰性,而分化不良的腫瘤60%陽性或高度懷疑。
病理改變
病理分期和膀胱腫瘤相似
國家抗癌協會UICC Jewett
Tis 0 原位癌
Ta 0 黏膜乳頭狀癌
T1 A 浸潤固有層
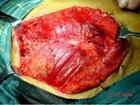 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤T2 B1 浸潤淺肌層
T3a B2 浸潤深肌層
T3b C 浸潤肌層外脂肪
T4 D 浸潤附近器官
腫瘤細胞分化程度常與分期一樣。決定治療的方法和其預後。
腎盂、輸尿管癌轉移至附近相似相鄰的淋巴結,因其淋巴引流是彌散和境界不清的,範圍不定。尚可轉移至骨、腎、腎上腺、胰腺、脾、肝、肺等。
臨床表現
男女為2∶1,40歲~70歲占80%,平均55歲。血尿為最常見初發症狀,肉眼可見,間歇性,無痛,如有血塊通過輸尿管時可引起腎絞痛,有蟲樣血條,有時患者表現為腰部鈍痛。多數病人無明顯的陽性體徵,但有7%左右表現為惡液質,是晚期病例。有5%~15%可摸到增大之腎臟,可能有脊肋角壓痛。有報告10%~15%無臨床症狀,僅在其他疾病檢查時偶然發現。腎盂輸尿管癌有多器官發病的性質,可能存在膀胱刺激症狀即膀胱腫瘤的表現。局部擴散時可出現精索靜脈曲張、後腹膜腰肌征等。鱗狀細胞癌常表現為結石或感染的病象。
治療措施
如不做輸尿管全長切除則輸尿管發生腫瘤的可能性高達84%,17例腎盂癌有殘留輸尿管者7例(41.2%)在三年內殘端出現腫瘤,半數在一年內。有的認為是腎盂癌種植至輸尿管,實際是因為腫瘤多發性,致癌質的作用基於種植。近年的認識隨著對腫瘤的生物學的特徵的了解,腎輸尿管腫瘤手術不能千篇一律。低期低級的腎輸尿管癌行部分腎輸尿管切除和根治手術療效相同。高期高級癌則應行根治性手術,否則難以治癒,特別是細胞學陽性者。有主張高期高級的局限的癌病變時仍可行部分切除的手術,最後發現90%死於癌,而根治手術者死於癌僅30%。輸尿管切除必須包括膀胱壁段,否則60%可發生膀胱癌。根治手術是否應行淋巴結清掃術?一般持否定態度,因為有淋巴結轉移者很少自下而上超過一年的。孤立腎或雙腎同時有腫瘤者如屬低期低級,
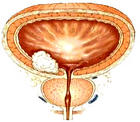 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤鑑別
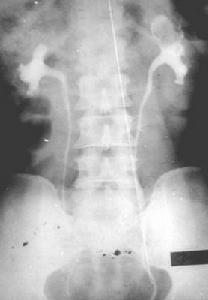 腎盂腫瘤和輸尿管腫瘤
腎盂腫瘤和輸尿管腫瘤2.輸尿管息肉多見於40歲以下的青壯年,病史長,血衣不明顯,輸尿管造影見充盈缺損,但表面光滑,呈長條形,範圍較輸尿管腫瘤大,多在2cm以上。部位多在近腎盂輸尿管交界及輸尿管膀胱交界處,反覆從尿中找瘤細胞皆為陰性。
3.輸尿管狹窄表現為腰部脹痛及腎積水,應與輸尿癌鑑別。輸尿管狹窄的原因多種多樣,非腫瘤引起的輸尿管窄無血尿史,尿路造影表現為單純狹窄,而無充盈缺損。反覆尿找瘤細胞均為陰性。
4,輸尿管內血塊血尿、輸尿管內充盈缺損與輸尿管瘤類似,但輸尿管血塊具有易變性,不同時間的兩次造影查,可發現其位置、大小及形態發生改變。
5.膀胱癌位於輸尿管口周圍的膀胱癌,將輸尿管口遮蓋,需與下段輸尿管癌突如膀胱鑑別。輸尿管癌突人膀胱有兩種情況:一是腫瘤有蒂,蒂在輸尿管;二是腫瘤沒有蒂,腫瘤在輸尿管和膀胱各一部分。鑑別主要靠膀胱鏡檢查及尿路影。
保健貼士
年齡多在20-50歲,男多於女
1、宜吃食物:
 紫菜
紫菜(3)感染宜吃黃魚鰾、鯊魚翅、水蛇、鴿子、海蜇、藕粉、蕎麥、馬蘭頭、地耳、大頭菜、橄欖、茄子、無花果、綠豆芽、豆漿、莧菜、紫菜、泥鰍。
(4)出血宜吃芹菜、金針菜、韭菜、冬瓜、烏梅、柿餅、芝麻、蓮子、海參、老鼠肉。
2、忌吃食物:
(2)忌辛辣、燥熱動血的食物。
(3)忌霉變、油煎、肥膩食物。
預後
決定腎癌的生存因素已如前述。一般腎癌經腎切除治療後5年生存率35%~40%,10年生存率17%~30%。腎癌的預後有時難以估計,可以在腎癌切除手術後20年、30年,甚至更長的時間出現轉移病灶。
相關詞條
疾病大全(9)
| 日常生活中常見的疾病! |