病因
先天性肺葉氣腫
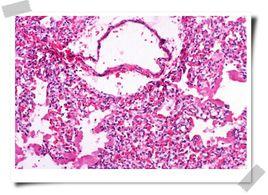
 肺葉氣腫圖像
肺葉氣腫圖像雖有先天性肺發育障礙的因素,但也有後天支氣管被壓迫的病例,故此病也被稱為“新生兒” 肺葉氣腫或“嬰幼兒”肺葉氣腫,而不宜稱為“先天性”肺葉氣腫。其特徵是:一葉或一段肺組織過度膨脹,壓迫正常肺組織、縱隔器官及心血管系統,是造成嬰幼兒急性呼吸窘迫的常見病因之一。僅見於新生兒或幼兒,1/3病例出生後即刻發病50%發生在出生後1個月,僅5%在出生後6個月發病,男多於女,常見於雙肺上葉(以左上肺葉最多見),其次為右肺中葉,下葉少見。臨床表現為單葉或單側肺透明膜病。理論上肺實質自身異常是此病的可能病因,但未被證實,有人研究切除後肺葉的形態學,可見肺泡數量增加,超過正常50%,並且肺泡大小正常或增大,氣管及血管的數量和結構正常,提示:此病為肺囊泡巨大症或出生後肺泡異常增加。
特異性肺氣腫
(Swyer-James綜合徵) Swyer和James(1953),首先報導此病,為1例6歲男孩。1954年Macleod報告了9例成人的類似患者,故此病也被稱Macleods綜合徵或M-S-J綜合徵病理:主要表現為慢性炎症改變,無支氣管狹窄、阻塞表現,此與先天性肺葉氣腫不同;有肺動脈發育、且充盈,但較細小此與肺動脈未發生或未發育不同。
發病機制
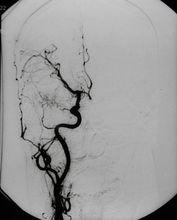 異常血管
異常血管1.先天性肺葉氣腫 過度膨脹的原因和發病機制有很多,這種病被看成是臨床病理綜合徵可能要比看成單一病變要好,原發的病變可能在葉支氣管內(導致部分梗阻和繼發膨脹)或在肺實質內,前者占約50%,發病因素被分為3類:①支氣管外壓迫:約占7%可有多種原因壓迫支氣管最常見為異常血管,如大的未閉動脈導管、異常走行的肺靜脈或迷走肺動脈(左肺動脈源於右側)等,也可見於異常增大的淋巴結或支氣管旁腫物(支氣管源性囊腫)的壓迫使受壓支氣管遠端肺組織氣腫;②支氣管管壁異常:約2/3的病例明確或可疑有支氣管軟骨缺如或發育不良等,造成氣管塌陷、梗阻,而繼發肺葉遠端阻塞性氣腫;③支氣管腔內梗阻:可為先天性或獲得性前者包括黏膜皺襞或局限性支氣管狹窄後者包括黏液栓或肉芽組織。文獻報導:切除的標本中25%~40%可見支氣管軟骨缺陷或變形,仍有50%以上的病例原因不明。40%~50%的嬰幼兒患者合併其他畸形,如:先天性心臟病、齶裂等。
2.特異性肺氣腫 其與先天性肺葉氣腫不同可見於小兒或成人;可為一葉或一側肺,是一種不同於其他肺透明膜病的獨立綜合徵Swyer認為:此病是由於後天性肺的廣泛性疾病導致右肺動脈功能不全病因不明確,可能與病毒感染有關也可能為先天性或後天性某種因素造成。
臨床表現
肺透明膜形成過程
1.先天性肺氣腫 症狀表現分為早發和遲發兩種類型,僅5%的病人出生後6個月發病,半數病人出生後第1個月發生呼吸窘迫。很少人無症狀,典型的早發症狀起於出生後第4天至數周症狀進展極快,表現為進行性呼吸困難、吸氣和呼氣性哮鳴音、心動過速、發紺等,體徵有:胸廓不對稱,患側胸廓飽脹,叩診呈清音、呼吸音減弱,氣管、縱隔健側移位類似氣胸遲發症狀為反覆呼吸道感染查體:患側胸廓膨隆,叩診反響增強聽診呼吸音減弱,可能聞及喘鳴音或囉音。
2.特異性肺氣腫 可見於兒童及成人,臨床表現輕重不一,輕者可無症狀,重者可咳嗽、咳痰、呼吸困難或反覆呼吸道感染和大咯血體檢所見與先天性肺葉氣腫相似。
診斷
結合臨床表現和X線檢查單葉肺透亮度增加血管紋理明顯散開和稀薄可明確診斷肺透明膜病。對於先天性肺氣腫而年齡稍大的兒童患者可行支氣管鏡檢查以排除氣管內病變。放射學的重要特徵是而有血管紋理可區別於肺大皰。
鑑別診斷
先天性肺氣腫注意與肺不張鑑別,肺葉氣腫與肺不張、代償性肺氣腫的差別在於後者患側膈肌升高、縱隔患側移位放射學的重要特徵是單葉肺透亮度增加血管紋理明顯散開和稀薄,根據有血管紋理可區別於肺大皰。
檢查
1.放射學檢查 先天性肺氣腫可見病變上葉多見,以左側為主下葉極少見特徵為單葉肺透亮度增加、血管紋理減少患葉體積明顯增大、鄰近健肺受壓、不張,縱隔健側移位膈肌下移或正常,透視可見縱隔吸氣時移向患側,呼氣向健側移位。偶爾也可見到患肺密度增加,而不是高透亮度,這是因為繼發於支氣管梗阻的液體排空障礙,但其他放射學所見的特徵仍存在,液體可在24h到2周內清除此後放射學特徵(高透亮度)恢復。特異性肺氣腫X線表現為患肺透亮度增加、肺門血管紋理減少。支氣管造影:支氣管近端充盈,遠端細小5~6級以下支氣管不充盈透視見:吸氣時縱隔患側移位,患側膈肌活動度減弱,患肺容積不隨呼吸運動而改變
2.心血管造影 先天性肺氣腫可見異常血管或心臟畸形放射性核素肺掃描可見患葉血液灌注減少,支氣管鏡及支氣管造影用以除外其他病變。肺動脈造影:患側肺動脈細小外周血管稀少。放射性核素檢查:患肺灌注顯著減少。
3.支氣管鏡檢查 支氣管黏膜充血、水腫、變厚等急、慢性炎症表現。
4.肺功能檢查 提示通氣功能障礙。
治療
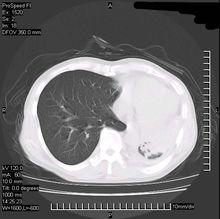
肺透明膜病CT圖
1.先天性肺氣腫 部分病人不需手術治療而自行緩解症狀。非手術治療的死亡率近50%因其嚴重影響心、肺功能常須急診手術。手術危險性較大,特別是在正壓通氣開始至取出患肺前的時段,故必須儘快開胸、儘快取肺。患肺切除後預後好,手術死亡率<5%。
2.特異性肺氣腫 保守治療以解痙、消炎為主,與先天性肺葉氣腫相似,症狀重者手術切除預後佳。
治療原則
鼻塞持續氣道正壓通氣(CPAP)、PS、機械通氣三種治療手段的最終目的都是把萎陷的肺泡打開,PS是降低肺泡表面張力,CPAP及機械通氣是利用PEEP,三者各有利弊。
PS替代治療是針對病因的特效療法[3]。但由於需要氣管插管且費用較高,因此對於中輕度患兒,不建議採用該方法,另一個重要原因是氣管插管使感染風險大大提高。
對不同程度的新生兒肺透明膜病患兒採用不同的治療手段具有重要的意義。對中輕度患兒早期給予CPAP治療即可,若治療6h後,觀察患兒血氣無明顯改善,仍有紫紺,血氧飽和度低於85%則改為機械通氣和PS治療。Ⅲ級患兒若對初始CPAP耐受則給予PS治療,並堅持CPAP,若無好轉則改機械通氣+PS,對Ⅳ級患兒則應儘早使用機械通氣上機並給予PS,甚至多次使用。
治療方法
氧療
氧療是治療肺透明膜病韻主要措施。早期可採用鼻塞作持續呼吸道正壓(CPAP)治療,壓力為0.392kPa一0.588kPa。當吸入氧濃度為60%一100%而Pa02<6.67kPa,PaC02>8.0kPa時,無自主呼吸或頻發呼吸暫停,用CPAP效果不好時,則需套用呼吸器進行間歇正壓呼吸(IPPV)。
活性物質替代療法
可用肺表面活性物質100mg/kg作氣管內滴人。套用的時機、次數和劑量等尚未確定。且此藥只能提供改善肺泡張開的條件,而不能治療已經發生、發展的機體病理生理改變。
支持療法
(1)注意保暖:維持中性的環境溫度,以減少氧的消耗,保持腹部皮膚溫度為36.5℃。
(2)維持營養及水電解質平衡:病情嚴重不能經口餵養者,可用靜脈輸液維持入量,每日靜脈液體入量控制在舌0m1—80ml幾g左右,用輻射式保暖台及藍光箱者可適當增加入量。病情嚴重、攝入熱量不足時應予靜脈內營養,補充胺基酸液及脂肪乳劑。
(3)維持循環,糾正貧血:維持血壓和各臟器的灌注,可給多巴胺(每分鐘5ug一10ug/kg,靜滴維持)。為減輕心臟負荷,擴張肺血管,以增加供氧的效果,可用酚妥拉明(torazoline,每次0.5mg—lmg/kg,加入10%葡萄糖溶液中緩慢滴注,隔4—6小時1次)。紅細胞壓積低於0.40時可輸血。
(4)使用抗生素:預防繼發感染。
預防
作好孕期保健,預防早產和圍產期缺氧,對可能發生早產的孕婦,用腎上腺皮質激素預防,在分娩前24—48小時,給地塞米松6mg一10mg每日1次,肌注或靜脈滴注。對早產兒及有圍產期缺氧史者,靜注地塞米松lmg一2mg以促進肺表面活性物質的生成及釋放。