概述
 獲得性免疫缺陷綜合徵相關淋巴瘤
獲得性免疫缺陷綜合徵相關淋巴瘤HIV 感染的是CD4+ T 細胞,但至少95%AIDS 相關淋巴瘤為B細胞來源。幾乎所有的B細胞腫瘤均可見於AIDS 患者,其中大多數為高度惡性淋巴瘤,主要為Burkitt 淋巴瘤(BL),包括典型BL、伴漿細胞樣分化BL 和Burkitt 樣淋巴瘤(不典型BL),約占60%;其餘1/3 為中度惡性淋巴瘤,主要為瀰漫性大B 細胞淋巴瘤(DLBCL),包括中心母細胞變異型DLBCL、免疫母細胞變異型DLBCL 和原發性滲出性淋巴瘤(primary exudative lymphomas,PEL);而低度惡性NHL 則較少見,文獻報導的主要為MALT 型結外邊緣區B 細胞淋巴瘤。此外,AIDS 相關淋巴瘤的組織類型還有經典型HL、多形性B 細胞淋巴瘤(PTLD 樣)和口腔漿母細胞淋巴瘤以及周圍T 細胞淋巴瘤等。在病理學上AIDS 相關的淋巴瘤可呈多種組織類型,但目前通常根據淋巴瘤累及的部位將其分為主要的3種類型:系統性NHL、原發性中樞神經系統淋巴瘤(PCNSL)和PEL,其中系統性NHL 占絕大多數,PCNSL 約占15%,而PEL較少見。
流行病學
 獲得性免疫缺陷綜合徵相關淋巴瘤
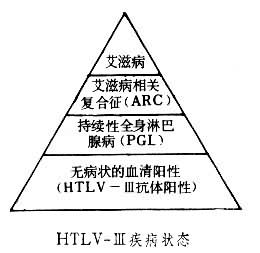
獲得性免疫缺陷綜合徵相關淋巴瘤AIDS 患者的腫瘤發生率遠高於普通人群,約25%~40% HIV-1 血清學陽性的病人最終發生腫瘤,其中最常見的腫瘤是卡珀肉瘤(Kaposi’s sarcoma,KS),其次為非霍奇金淋巴瘤(NHL),後者約占10%。一組1073 例病人的研究表明,AIDS 病人總的腫瘤發生率為每年4%,KS 和NHL 的發生率分別為每年2.6%和每年1.2%。根據保守的統計,與非HIV感染人群比較,HIV-1 血清學陽性人群發生淋巴瘤的危險性高出60~165 倍。
症狀體徵
HIV 感染病人的系統性NHL 的臨床表現多種多樣但沒有特徵性。大部分在發病時有B 症狀,至少80%病人發病時已為Ⅳ期,通常很少累及淋巴結而結外受累多見,這與無HIV 感染的患同樣類型淋巴瘤病人的臨床表現形成鮮明的對比。內臟梗阻或出血,持續2 周以上的不明原因發熱往往是HIV 並發淋巴瘤的表現。胃腸道是AIDS 相關的系統性淋巴瘤最常見的結外病灶,主要的症狀有腹痛或(和)體重減輕,系統性淋巴瘤病人肝臟、肺和骨髓受累的發生率約占1/3。肝臟受累在臨床上可以無症狀或膽道梗阻樣疼痛。
系統性淋巴瘤侵犯CNS 時典型地表現為淋巴瘤性腦膜炎的患者占3%~20%。軟腦膜病變在體檢時往往不易發現,近1/4 病人是無症狀的,即使出現症狀僅少數有腦膜征。其他軟腦膜受累的症狀包括頭痛和腦神經麻痹。淋巴瘤性腦膜炎常有復發,尤其那些在開始治療時未接受鞘內預防性治療的病人。
疾病病因
 獲得性免疫缺陷綜合徵相關淋巴瘤
獲得性免疫缺陷綜合徵相關淋巴瘤AIDS 相關的淋巴瘤細胞感染了Epstein-Barr 病毒(EBV)而不是HIV-1。EBV的致病作用在PCNSL 中更為明確,也可能與PEL 發病有關,但人類皰疹病毒-8(human herpesvirus-8,HHV-8)被認為是PEL 最重要的致病因子。許多AIDS相關的系統性淋巴瘤與EBV 有關,並且兩者的關係程度部分地與淋巴瘤的組織病理類型相關。一組資料顯示79%免疫母細胞或大細胞淋巴瘤的病例EBV+ ,而僅40% Burkitt 淋巴瘤EBV+ ,與其他類型的AIDS 相關淋巴瘤病人比較,Burkitt淋巴瘤病人相對地保留有較高的細胞免疫功能。
在AIDS病人中,EBV 感染B 淋巴細胞的發生率高可能部分地與抗EBV 的T細胞免疫功能缺乏有關。AIDS 病人發生淋巴瘤的危險性與EBV 特異細胞毒T 淋巴細胞的減少和EBV 負荷增高呈正相關。一跟蹤研究表明,HIV 感染病人要么發生淋巴瘤要么發生機會性感染。5 例進展為NHL 的病人EBV 特異細胞毒T 淋巴細胞均減少,其中4 例病人EBV 負荷在出現NHL 前逐漸升高,相對地,發生機會性感染的病人EBV 負荷一直保持較低水平。另有資料表明發生NHL 的AIDS 病人中EBV 特異的CD8+ 細胞數並不減少,而在EBV 病毒負荷增高時,在EBV 抗原肽的刺激下這類細胞產生γ干擾素減少了。
許多資料表明免疫抑制和EBV 感染容易使正在發生癌基因或抑癌基因改變的B 細胞克隆增殖。在免疫母細胞性淋巴瘤中,這些基因包括c-MYC 和TCL1 癌基因。與這一假設相一致的是,有資料表明,與沒有發生淋巴瘤的AIDS 病人比較,在AIDS 相關的淋巴瘤病人中,一種B 細胞刺激因子,血清可溶性CD23 水平明顯升高,提示慢性B 細胞刺激是誘導這類淋巴瘤的重要因素。此外,HIV 能感染內皮細胞從而增加了腫瘤性淋巴細胞與內皮細胞間的黏附性,使腫瘤細胞與內皮細胞產生的生長因子密切接觸並加速腫瘤細胞向組織擴散。這是AIDS 相關淋巴瘤發生、發展和播散的另一重要因素。
病理生理
遺傳學改變不僅在AIDS 相關淋巴瘤的發病機制中起重要的作用,而且還決定了最終克隆增殖的組織學類型。所有AIDS 相關的Burkitt 淋巴瘤或Burkitt 樣淋巴瘤均有染色體易位,使c-MYC 基因與免疫球蛋白基因位點接近,從而c-MYC 原癌基因失去調控。在本病中,60%以上的病例還伴有p53 突變導致凋亡失控。在70%以上的各種組織類型的AIDS 相關淋巴瘤中,存在引起BCL-6原癌基因失控的突變。在正常生理下,BCL-6 的表達僅限於生髮中心(GC)的細胞,並且它的表達是形成GC 所必需的。在正常情況下,在GC 形成以後GC 細胞停止表達BCL-6 基因的產物而繼續表達CD138 抗原(syndecan-1)從而向漿細胞分化。表達BCL-6 而不表達CD138(BCL-6+/syndecan-1-)的惡性轉化GC 細胞將向Burkitt 淋巴瘤(包括Burkitt 樣淋巴瘤)或大無裂細胞淋巴瘤發展。惡性轉化中的GC 細胞如果停止BCL-6 表達而開始表達CD138,則還可能表達EBV 感染的特徵性抗原LMP-1,這類細胞(BCL-6-/syndecan-1+/LMP-1+)最終將發展為漿母細胞淋巴瘤(plasmablastic lymphoma) 。如果沒有表達LMP-1(BCL-6-/syndecan-1+/LMP-1-)則往往向PEL 發展。HIV 感染後導致的機體樹突狀細胞(dendritic cell,DC)功能進行性的損傷在淋巴細胞腫瘤的發生中具有重要的作用。這可能與損傷的DC 產生過多細胞因子如IL-6 和IL-10 從而激發淋巴細胞轉化有關。
診斷檢查
診斷:愛滋病患者伴有長期不明原因的高熱、表淺淋巴結腫大、影像學檢查異常是診斷本病的線索。最終確診則需在可疑受累部位取材活檢。骨穿、胸穿和腰穿有助分期,對本病的確診也具有重要的作用。
實驗室檢查:
1.病理檢查 對可疑部位的組織取材活檢是確診本病的主要方法,其確診率為75%~100%。細針吸取(FNA)腫大淋巴結組織病理檢查對淋巴瘤也具有診斷性,但僅陽性結果對診斷才有幫助,陰性結果不能排除淋巴瘤診斷。如骨髓活檢,肺活檢。骨髓活檢是一個既有用又安全的診斷手段。
2.骨髓浸潤常見於小無裂(Burkitt 樣)淋巴瘤,骨髓浸潤超過50%骨髓體積提示預後差。
3.生化檢查 有肝功能損害的可出現轉氨酶、尿素氮及電解質的變化。大多數肺部實質性病變需要肺活檢加以確診。有報導經支氣管和開胸肺活檢的診斷率分別為58%和75%,而經胸廓細針穿刺活檢的診斷率為50%。
其他輔助檢查:
1.CT 檢查 胸部CT 示胸腔積液、肺實變、間質性浸潤、塊影及肺門縱隔、淋巴結腫大。肝臟和脾臟受累多表現為低密度塊影。表現為多個孤立性病灶環繞腸壁、腸壁增厚或局灶性空腔樣病灶等。
2.X 線檢查 檢出率大於95%,典型的病灶有胸腔積液、肺葉實變、間質性浸潤、塊影、肺門及縱隔淋巴結腫大。
3.核素影像學檢查 在AIDS 病人對鎵或其他核素有延緩吸取現象。
4.胸腔穿刺 胸腔積液為滲出液,並且往往LDH 濃度非常高。胸腔積液細胞學結合胸膜活檢的診斷敏感性約為75%。
5.腰椎穿刺 由於AIDS 相關的系統性淋巴瘤累及CNS 的發生高,有學者認為對於可疑患者應常規進行腰椎穿刺檢查,以便及時進行鞘內治療。當CSF 細胞學和常規生化檢查為陰性結果時,CSF 的EBV-DNA 測定將有助診斷。
治療方案
大部分AIDS 相關淋巴瘤屬於高度惡性淋巴瘤,其組織類型為瀰漫性大B細胞性(免疫母細胞變異型)或Burkitt 樣淋巴瘤。並且80%以上系統性淋巴瘤在發病時已為臨床Ⅳ期。因此多數病人不宜用局部的手術和(或)放射治療,而必須接受全身治療。鞘內注射化療藥物(甲氨蝶呤(MTX)或阿糖胞苷(Ara-C))作為CNS淋巴瘤的預防性治療是很有必要的。
1.聯合化療 目前尚無最佳聯合化療方案,儘管沒有完全達成一致,普遍套用的治療方案還是CHOP(環磷醯胺(CTX)、柔紅黴素(DNR)、長春新鹼(VCR)、潑尼松(Pred))。其他套用的方案尚有M-BACOD(甲氨蝶呤(MTX)、BLM、柔紅黴素(DNR)、環磷醯胺(CTX)、長春新鹼(VCR)、Dex)和EPOCH(依託泊苷(Vp16)、潑尼松(Pred)、長春新鹼(VCR)、環磷醯胺(CTX)、柔紅黴素(DNR))等。
2.新的治療方法 因為一線化療方案對AIDS 淋巴瘤病人的療效差,並且尚無令人滿意的二線藥物治療難治或復發的病人,人們正在積極尋找更有效的治療方案。
(1) 齊多夫定 (AZT,疊氮胸苷):與5-氟尿嘧啶和甲氨蝶呤(MTX)合用具有抗增殖活性,齊多夫定(AZT)(2g/m<SUP>2</SUP>,第1~3 天)與甲氨蝶呤(MTX)(1g/m<SUP>2</SUP>,每周1 次,共3~6 周)合用完全緩解率加部分緩解率達80%,但是副作用較多,無病生存時間短,中位完全緩解持續時間為13~17 個月。
(2) 米托胍腙(丙脒腙):是一個細胞周期非特異的細胞毒藥物。它的優點是在高濃度時能通過血-腦脊液屏障而對骨髓抑制較輕。
(3) 阿地白介素(白介素-2;IL-2):在抗反轉錄病毒治療的同時,阿地白介素(IL-2)每天小劑量皮下注射,能促進免疫效應細胞如NK、B 和T 細胞的擴增。主要用於化療後達完全或部分緩解病人的維持治療,其療效有待評價。
(4)單克隆抗體:抗B4(CD19)與多種化療方案(通常為CHOP 或M-BAC0D)聯合套用於本病的治療。此外,抗CD20(表達於95%以上的AIDS 相關淋巴瘤)單抗利妥昔單抗(美羅華)治療本病也在積極的臨床試驗之中,其療效有待評價。
預後及預防
預後:儘管初治時完全緩解率可達40%~50%,但是AIDS 相關淋巴瘤的總體預後仍然很差。大部分病人的中位生存期小於1 年,近半數病人死於淋巴瘤的進展或復發,而其他病人多死於機會性感染或AIDS 相關的併發症。但是具有好預後因素的病人長期生存率達30%~50%。
影響預後的因素包括AIDS 嚴重程度和對化療的反應性。在治療前提示預後差的因素有:①年齡大於35歲;②靜脈吸毒;③臨床Ⅲ或Ⅳ期;④CD4+ 細胞小於100/μL。一個來自AIDS 臨床試驗組的迄今最大的研究資料顯示,有0~1 個差因素的病人中位生存期為48 周,2.8 年的生存率為30%,而相對應地,有3~4 個差因素的病人分別為18 周和0%。一組用修改後較低劑量的M-BACOD 方案治療42 例病人的資料表明46%病人達完全緩解,其中位生存率為15 個月,明顯高於所有病人的中位生存期6.5 個月。
此外,在化療同時進行HAART 可以減少AIDS 相關病人的機會性感染,並能改善其預後。HAART 的目標是清除血液中的HIV-1 負荷。義大利的2 個治療中心的資料顯示對HAART 的反應性決定了淋巴瘤病人的預後:44 例病人總的1 年生存率為49%,而對HAART 反應好的病人生存率提高至78%,並且其中84%病人取得免疫功能恢復。
相關藥品
環磷醯胺 柔紅黴素 長春新鹼 潑尼松 甲氨蝶呤 依託泊苷 齊多夫定 米托胍腙 阿地白介素
