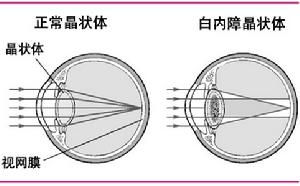
病因
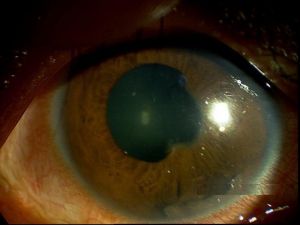 葡萄膜炎
葡萄膜炎1.青光眼 急性閉角性青光眼急性大發作時,由於節段性虹膜缺血造成的炎性滲出物堆積於晶狀體前囊膜表面,造成局部代謝障礙,在晶狀體前囊膜下形成局灶性灰白色點狀、條狀或斑塊狀混濁即青光眼斑。同樣長期套用縮瞳劑貌過芸香鹼可繼發虹膜炎,造成局部炎症滲出後形成限局性晶狀體前囊膜下混濁。
通過流行病學調查認為青光眼是白內障發生的高危因素之一,其機制不甚明了。青光眼患者晶狀體囊膜蛋白的二級結構改變如β螺鏇增加、α螺鏇結構減少,造成囊膜對離子的通透性增高,造成晶狀體混濁。青光眼並發白內障時血漿和淚液中的抗核抗體和降解的DNA增多以及血-房水屏障通透性明顯增高,提示這也可能是青光眼並發白內障的機制之一。
大規模的長期流行病學調查和基礎實驗研究均提示抗青光眼術後晶狀體的透明性明顯下降,可產生核性、皮質性、後囊下混濁等形態的白內障當青光眼術後出現明顯炎症、淺前房等併發症時,白內障的發生率會更高。其機制可能與青光眼術後房水中的脂質過氧化產物含量增高和房水抗氧化活性降低有關。
2.葡萄膜炎 急性虹膜睫狀體炎症滲出形成的後粘連可形成限局性晶狀體前囊下混濁。同時,後部葡萄膜炎症本身和葡萄膜治療藥物糖皮質激素均可造成晶狀體後囊下和後皮質混濁。其機制可能是葡萄膜炎症時,炎症細胞逸出大量的氧自由基導致晶狀體細胞、蛋白質和脂質過氧化,隨之晶狀體發生混濁。
3.視網膜脫離和手術 陳舊性視網膜脫離可因炎性和變性產物從薄且無上皮覆蓋的晶狀體後囊膜侵入,形成後囊下混濁。流行病學調查發現長期視網膜脫離患者白內障的發生率為61.1%。玻璃體切割術後白內障的發生率為60%,36%患者視力明顯下降,常見的白內障形態為後囊下混濁、核性混濁或兩者兼而有之。其機制可能與玻璃體切除後影響了晶狀體的新陳代謝有關當聯合氣液交換、長效氣體注入或矽油填充術等玻璃體腔充填術時,更易並發晶狀體混濁,可能與充填物直接接觸晶狀體後引起晶狀體代謝和營養障礙有關。
4.其他 視網膜色素變性、高度近視、睫狀體腫瘤、眼前段缺血以及病毒感染均可並發晶狀體混濁,形成白內障。
發病機制: 並發性白內障發生機制尚未完全明了據認為與炎症過程干擾正常晶狀體代謝有關除後囊下混濁外並發性白內障也可以核硬化或淺杯狀混濁為其表現形式。不同病因所引起的白內障的發病機制也不完全相同。
臨床表現
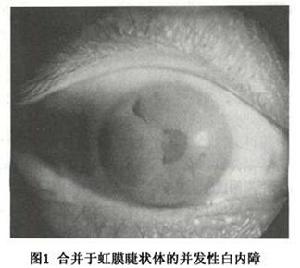 合併於虹膜睫狀體的並發性白內障
合併於虹膜睫狀體的並發性白內障Fuchs虹膜異色症(heterochromic)的特徵性改變是虹膜異色或萎縮,慢性持久性的虹膜睫狀體炎,大約70%病例發生白內障睫狀體炎表現為前房內可見閃輝,角膜後有大的白色羊脂樣(mutton fat)沉澱物晶狀體混濁進展緩慢主要累及後部皮質,晚期則使整個晶狀體混濁儘管病程冗長,但始終不伴虹膜後粘連。
青光眼斑(glaucomatous flecks)出現在急性青光眼發作之後,片狀混濁位於前囊膜下透明區表層數天之後片狀混濁破碎分離而形成泡沫狀,稱為青光眼斑組織學證實這一病變實際代表了晶狀體上皮細胞的受損。混濁可隨修復過程逐漸被部分吸收或被新纖維擠向深層。從白內障臨床治療角度來講,青光眼斑不具有實際意義,僅是提供曾有過青光眼急性發作的證據
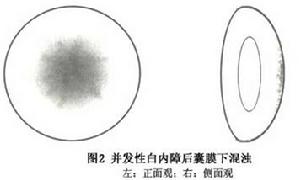 並發性白內障後囊膜下混濁
並發性白內障後囊膜下混濁後囊膜下混濁可以合併於任何類型的後葡萄膜炎。白內障的發展在很大程度上取決於眼部病變的進展過程。典型的並發性白內障以後極部囊膜下開始,混濁呈小顆粒狀和囊泡狀,密集成簇,形成類似蜂窩形態的疏鬆結構,伴隨著眼部病變遲緩的慢性進展過程,這種混濁變化可長期局限於後極部。混濁在軸區向皮質深部發展的同時,沿晶狀體纖維向赤道部作輻射方向擴展,其結果形成典型的玫瑰花形、圓盤狀或星形混濁形態。此時進行裂隙燈檢查可發現完全透明的前皮質、晶狀體核及大部分後部皮質,同混濁的層次間有鮮明的界限混濁呈淡黃色、灰黃色,或多彩樣反光,蜂窩狀疏鬆結構及不規則的星形分布,構成了並發性白內障特有的形態特徵(圖2)。
眼部變性性疾病,如高度近視、視網膜營養不良、視網膜脫離、絕對期青光眼以及眼內腫瘤等也是並發性白內障發生的常見原因。這些原因引起的並發性白內障其形態學特點與上面所描述的基本一致,惟其病程可能更長。無脈症(pulseless disease)患者,由於主動脈分支阻塞或全身動脈炎而引起眼部長期缺血,除全身症狀外,眼部檢查可發現視網膜動靜脈交通白內障則表現為晶狀體後囊膜下混濁,隨病變發展白內障可以迅速成熟血栓性血管炎(thromboangiitis)主要以深部血管或四肢末端血管炎症、血栓形成和血管閉塞為主要特點,白內障以晶狀體後囊膜下混濁為主,病變發展迅速。由於眼部缺血,一旦摘除白內障易導致眼球萎縮。某些眼後部手術,比如鞏膜環扎術後可以引起眼前部缺血性壞死,作為並發情況發生晶狀體混濁並不少見。而玻璃體切割術後充填惰性氣體或矽油,更易導致並發性白內障的發生。
綜上所述並發性白內障的臨床表現有以下特點:①有原發病的特點改變,病變多為單眼,也可為雙眼。②眼前節病變導致的表現為局限性囊下混濁的白內障。③眼後部疾病導致的表現為晶狀體後極部囊膜與後囊下皮質一層顆粒狀灰黃色混濁,並出現少數水泡,可局限於軸心部,以後逐漸向周圍擴張最終形成放射狀菊花樣混濁。④隨著混濁加重可出現晶狀體鈣化晶狀體囊膜變厚,有白色沉澱。⑤高度近視和視網膜脫離所致者多為核性白內障。
併發症:與引起白內障的原發疾病相關,如視網膜脫離、青光眼、視神經缺血性病變等。
診斷
 虹膜
虹膜鑑別診斷:早期並發性白內障易與老年性後杯狀白內障或外傷性白內障相鑑別。後杯狀白內障呈鍋巴狀,薄厚均勻,周圍呈雲霧狀混濁,也無典型的彩色反光。外傷性白內障沿晶狀體纖維的花紋形成羽毛狀混濁,也無典型的彩色反光與年齡相關性白內障或外傷性白內障有時難以區別,正確的鑑別診斷有賴於參考外傷史患者年齡以及是否存在能夠引起並發性白內障的眼內疾患等情況。
實驗室檢查:針對原發疾病進行必要的實驗室檢查如虹膜腱狀體炎視網膜色素變性等。
其它輔助檢查:包括虹膜角膜角視網膜電圖、視覺誘發電位等檢查。
治療
1.治療原發病。
2.嚴重影響視力者,在眼部炎症穩定3個月後,手術治療。
3.白內障術後繼續控制原發病,術後激素用量大且時間長。
4.根據情況決定是否植入人工晶體。
預後: 視力預後與原發病的種類及程度密切相關,無嚴重併發症時預後良好。
預防: 積極控制全身及眼部原發疾病。