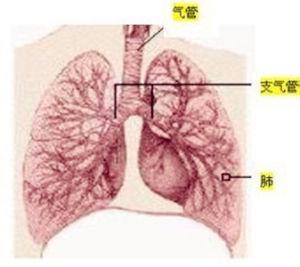
疾病概述
 PCP病毒性肺炎
PCP病毒性肺炎其臨床特點為發熱、乾咳、呼吸困難、鼻翼煽動和紫紺等,症狀進行性加重,單純吸氧不能緩解,經特效治療後可迅速恢復。隨著惡性腫瘤化療的普及、臟器移植和自身免疫抑制劑的增多,PCP的發病有所增加。PCP也是AIDS病最常見的感染併發症和最主要的死亡原因之一。PCP好發於免疫缺陷的兒童和成年人,偶發生於健康人。本病的主要臨床特點為大多數病人有發熱、呼吸困難和紫紺及乾咳等,僅根據臨床表現不易診斷。PCP胸片的典型改變為雙側瀰漫性肺泡和間質浸潤,開始由肺門向外擴展,隨之迅速實變為蝶狀陰影,肺尖和肺底很少累及。
分析13例PCP的X線特點,歸納為4種形態:
(1)間質肺泡浸潤;(2)輕度瀰漫性肺泡滲出;(3)中度融合性肺實變;(4)重度瀰漫性肺實變。PCP死亡率較高,如未經適當治療,病死率為100%。
早期診斷有較大意義,早期治療效果較好,多數可得到恢復。治療PCP的藥物主要是複方新諾明和戊烷脒。複方新諾明療程14d,一般不超過25d,若能耐受複方新諾明治療,4~5d後臨床即可改善,療效可達70%。戊烷脒可以靜脈或肌肉注射,也可採用吸入療法。劑量為4mg/(kg*d),療程12~14d,療效可達40%~70%。靜滴時可溶入250ml葡萄糖或生理鹽水中,時間不能少於1h。病人需臥床監測血壓。
症狀體徵
 PCP病毒性肺炎
PCP病毒性肺炎1.流行性嬰兒型(經典型)流行於育嬰機構。起病緩慢,先有畏食、腹瀉、低熱,以後逐漸出現咳嗽,呼吸困難,症狀呈進行性加重,未經治療病死率為20%~50%。
2.兒童-成人型(現代型)起病較急,開始時乾咳,迅速出現高熱、氣促、發紺,肺部體徵甚少,可有肝脾腫大。從起病到診斷,典型的為1~2周,接受大劑量激素治療者,病程短促,可於4~8天死亡。AIDS患者病程較為緩慢,漸進,先有體重下降、盜汗,淋巴結腫大,全身不適,繼而出現上述呼吸道症狀,可持續數周至數月。未經治療100%死於呼吸衰竭。本病症狀嚴重,但肺部體徵較少,多數患者肺部聽診無異常,部分病人可聞及散在濕囉音。
發病病因
卡氏肺孢子蟲為單細胞生物,兼有原蟲和真菌的特徵。卡氏肺孢子蟲主要有包囊和滋養體兩種形態。滋養體為可變多形體,有細足和偽足形成,類似阿米巴。包囊呈圓形,直徑4~6μm,囊壁內含有囊內小體(或稱子孢子),完全成熟的包囊內一般為8個,包囊是重要的診斷形態。卡氏肺孢子蟲寄生部位限於肺泡腔,成熟包囊進入肺泡後破裂,囊內小體脫囊後發育為滋養體,滋養體緊貼肺泡上皮寄生,增殖,包囊多位於肺泡中央。
這種病毒是一種罕見的併發症病毒,只有三種人可能被傳染:一為腫瘤病患者,二為曾做過肝肺移植的患者,三為愛滋病患者,其中愛滋病患者最為普遍,但國內病例非常少。
臨床類型
 PCP病毒性肺炎
PCP病毒性肺炎1.流行型:又稱經典型、嬰幼兒型。多發在早產兒、營養不良體質虛弱或先天免疫缺陷的嬰幼兒,尤其易在孤兒院或居住擁擠環境中發生流行。起病較隱襲,逐漸加重,早期有厭食、全身不適、消瘦、低熱、腹瀉,數周后出現呼吸增快、乾咳、進行性呼吸困難,常伴有心動過速、鼻翼扇動、紫紺等症狀。患兒症狀雖重,但肺部體徵相對輕微。整個病程約2周~3個月,患兒多死於呼吸衰竭。
2.散髮型:又稱現代型、兒童—成人型、免疫抑制型,多見於有免疫缺陷(先天或後天獲得)的兒童或成人。最常見於愛滋病患者所並發卡氏肺孢子蟲肺炎。潛伏期視原有的基礎疾病而異,常不能確定。起病急,有發熱、乾咳、氣促、心動過速、鼻翼扇動、紫紺,可有胸痛,最終導致呼吸衰竭,數日內死亡。病人體溫可正常或低熱,少數在38.5℃~39℃。體格檢查肺部陽性體徵少,或可聞及少量散在的乾濕羅音,體徵與疾病症狀的嚴重程度往往不成比例,此為該病的典型臨床特點。
X線檢查往往在起病1周以後出現雙側間質瀰漫性格線狀、條索狀或斑點顆粒狀陰影,自肺門向外擴散,以後可融合成結節或雲霧狀,或有空洞形成。外周血白細胞計數與原發病有關,正常或稍高,嗜酸粒細胞計數增高。血氣分析有明顯的低氧血症,動脈血氧分壓常在60mmHg以下,動脈血CO2分壓正常或稍低,肺泡-動脈氧分壓差增大,可有呼吸性鹼中毒,晚期出現呼吸性酸中毒。肺總氣量、肺活量均減少,肺彌散功能減退。
AIDS者肺功能損害更明顯。未經治療100%死於呼吸衰竭或其他感染性併發症如CMV感染、結核病、真菌感染或弓形體病等。對於AIDS患者、惡性腫瘤接受抗癌治療或器官移植後接受免疫抑制劑治療者、未成熟兒、營養不良和衰弱嬰兒等在病程中出現無明顯原因的發熱、乾咳、呼吸急促等症狀時應考慮本病的可能,尤其病人呼吸困難症狀明顯而體徵甚少時應高度警惕本病。肺孢子蟲可經血液、淋巴液播散至淋巴結、肝、脾、骨髓、視網膜、皮膚等,但發生率較低,約3%。
病理生理
肺孢子蟲屬低致病力、生長繁殖緩慢的寄生性原蟲,健康宿主有抵禦能力只形成隱性感染。細胞免疫受損是宿主最主要的易患因素,如嬰幼兒營養不良,先天性免疫缺陷兒童,惡性腫瘤、器官移植或接受免疫抑制治療及AIDS患者。在AIDS病人中的發病高達80%~90%。當T細胞免疫功能抑制時,寄生於肺泡的肺孢子蟲可大量繁殖,對上皮細胞造成直接的毒素性損害,引起I型上皮脫屑性肺泡炎。肺泡間隔有漿細胞,單核細胞浸潤,肺泡上皮增生,增厚,泡腔內充滿嗜酸性泡沫樣物質和蛋白樣滲出物。嚴重病例有廣泛間質和肺泡性水腫。肺泡腔內充滿炎性細胞,蛋白樣滲出物和蟲體,阻礙氣體交換,產生臨床症狀。
診斷檢查
診斷原則
本病診斷較困難,對高危人群結合臨床表現和X線檢查可考慮診斷,再藉助病原體檢查以確診,痰找病原體陽性率極低,可用3%高滲鹽水霧化後誘導咳痰。支氣管肺泡灌洗(BAL)和經纖支鏡肺活檢陽性率可達80%~100%。BAL可以與解剖檢查同期發現肺孢子蟲,可用於早期診斷。開胸活檢雖陽性率高,但不易為病人接受,且病情較重者,危險性大,已很少採用。主張以胸腔鏡活檢取代剖胸活檢。
凡免疫功能低下或缺陷的病人以及長期接受免疫抑制藥物治療的病人,如病程中出現原發疾病無法解釋的發熱、乾咳、進行性呼吸困難而肺部X線檢查符合間質性肺炎改變時,應高度懷疑本病,確診依靠病原學檢查如痰液或BALF/肺組織活檢等發現卡氏肺孢子蟲的包囊或滋養體。對於臨床高度懷疑本病而未找到病原學證據時可以進行試驗性治療。
輔助檢查
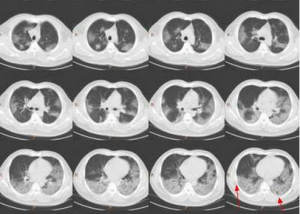 PCP病毒性肺炎
PCP病毒性肺炎1.血液學檢查白細胞增高或正常,與基礎疾病有關。嗜酸性粒細胞輕度增高。血清乳酸脫氫酶常增加。
2.血氣和肺功能動脈血氣常有低氧血症和呼吸性鹼中毒。肺功能檢查肺活量減低。肺彌散功能(DLCO)低於70%估計值。
3.病原學檢查痰、支氣管肺泡灌洗液,經纖支鏡肺活檢做特異性的染色如吉姆薩(Giemsa)染色、亞甲胺藍(TBO)染色、Gomori大亞甲基四胺銀(GMS)染色,查獲含8個囊內小體的包蟲為確診依據。
4.血清學檢查常見的方法有對流免疫電泳檢測抗原,間接螢光試驗,免疫印跡試驗。檢測血清中抗體及補體結合試驗等,但缺乏較好的敏感性和特異性,尚不能用以診斷卡氏肺孢子蟲病。
其他輔助檢查:X線表現是非特異性的,10%~25%患者胸部X線可正常。典型的X線表現為瀰漫性肺間質浸潤,以網狀結節影為主,由肺門向外擴展。病情進展,迅速發展為肺泡實變,病變廣泛而呈向心性分布,與肺水腫相似。在實變病灶中雜有肺氣腫和小段不張,以肺的外圍最明顯。罕有氣胸或胸腔積液等胸膜病變。亦有以局限性結節陰影,單側浸潤為表現。肺功能檢查肺活量減低,肺彌散功能(DLCO)低於70%估計值。
鑑別診斷
本病應與細菌性支氣管肺炎、病毒性肺炎、衣原體性肺炎、肺部真菌病、肺結核等相鑑別。
併發症
未經治療100%死於呼吸衰竭。
治療措施
一般治療
PCP病人多有免疫功能低下,一般情況差,因此,應加強支持治療和恢復病人的免疫功能。臥床休息,給予吸氧、改善通氣功能,注意水和電解質平衡。如病人進行性呼吸困難明顯,可人工輔助呼吸;多次輸新鮮血或血漿;減少或停用免疫抑制劑;對合併細菌感染者應選用合適的抗生素抗感染。對於並發PCP的愛滋病病人,在對病原治療的同時可加用腎上腺皮質激素類藥物減輕呼吸衰竭的發生,提高生存率。
病原治療
複方磺胺甲惡唑即複方新諾明(SMZ—TMP):是治療愛滋病病人合併PCP首選的藥物,對於高度懷疑而未明確者也是首選的試驗性治療的藥物。具有高效、抗菌、價廉等優點,即可口服也可靜脈注射。它通過干擾葉酸的代謝對卡氏肺孢子蟲起到殺滅的作用,也有人認為它僅能抑制滋養體增殖而無殺蟲作用。
劑量TMP每日20mg/kg,SMZ每日100mg/kg分4次口服,首劑加倍,療程2~3周。對於愛滋病病人療程不少於3周,臨床觀察有效率70%~93%,生存率67%~98%。主要的不良反應有皮疹、發熱、中性粒細胞減少、貧血、血小板減少、肝酶譜異常及腎功能損害等。最嚴重的致死性不良反應為Stevens—Johnson綜合徵和中毒性皮膚壞死。不良反應多發生於用藥後8~12天。對於愛滋病病人不良反應發生率明顯高於其他人群,可達65%。近隨著腎上腺皮質激素的套用,不良反應的發生率明顯下降。
一般用藥後3~4天即可使體溫明顯下降,4~10天肺部陰影消失,如果用藥3~4天無效應及時調整劑量或換用其他藥物。噴他脒:是最早用於治療PCP的藥物,其治療機制尚不清楚,可能抑制二氫葉酸還原酶與染色體外的DNA結合,並抑制其複製,以及抑制RNA聚合酶等。
劑量每天3~4mg/kg,一般在1~2小時內緩慢靜點,每日一次,療程10~21天,愛滋病病人應至少3周以上。臨床試驗與SMZ—TMP相比較,療效相近,但由於潛在毒性大,不良反應發生率高,主要有體位性低血壓、藥物熱、皮疹、腎功能損害、低血糖、造血系統損害、胰腺炎,低血鈣,最嚴重的不良反應有心律失常?特別是尖端扭轉性室速。多在用藥第7~14天發生,減慢輸液速度可減少不良反應的發生率。
噴他脒氣溶膠霧化吸入可通過霧化進入蟲體所在肺泡內,血漿藥物濃度低,不良反應發生率明顯減少,但與靜脈點滴相比較,療效差,復發率高。克林黴素—伯氨喹:治療愛滋病病人合併的輕、重度PCP有效率達90%~93%,死亡率2%~7%,復發率2%。劑量前者為600~900mg口服或靜注,6~8小時一次;後者為15~30mg,每日一次口服,3周為一療程。用於對前兩者均無效的患者。不良反應有皮疹、腹瀉、中性粒細胞減少、發熱、高鐵血紅蛋白血症等。甲氧苄啶—氨苯碸:為複方製劑,治療輕、重度PCP療效與SMZ—TMP相比較,等效,有效率達90%~95%,死亡率2%~5%,不良反應較後者少。常見的不良反應有皮疹、中性粒細胞減少、血小板減少、溶血性貧血、噁心、發熱、高鐵血紅蛋白血症等。常規劑量每天TMP20mg/kg,分3~4次口服,氨苯碸100mg每日口服一次。為減少溶血性貧血的發生,用藥前應除外6—葡萄糖磷酸脫氫酶缺乏症。三甲曲沙:為甲氨蝶呤的脂溶性衍生物,對卡氏肺孢子蟲雙氫葉酸脫氫酶具有非常強的抑制作用。1993年FDA批准三甲曲沙葡萄糖醛酸用於治療SMZ—TMP禁忌、不耐受或治療失敗的中重度PCP病人。劑量45mg/m2(成人)靜脈點滴,每日一次,療程21日。
主要的不良反應有:骨髓抑制、中性粒細胞減少、肝功能損害、發熱、皮疹和癲癇。為避免骨髓抑制需要同時給予四氫葉酸鈣20mg/m2口服或靜脈點滴至療程結束。
腎上腺皮質激素:1990年美國國立健康協會——加利福尼亞大學專家小組制定了使用腎上腺皮質激素輔助治療愛滋病病人PCP的統一規定。
指征:中重度PCP病人PaO2<70~80mmHg或肺泡—動脈血氧分壓差>35mmHg。使用時機:抗PCP治療開始同時或72小時內。劑量:強的松40mgbid口服5天后改20mgbid口服5天,再改20mgqd口服,直至抗PCP結束。如靜脈用甲基強的松龍,其用量為上述強的松的75%。
預後預防
預後
來發現卡氏肺孢子蟲肺炎(PCP),是愛滋病患者最常見機會性感染,且為其主要致死原因。
預防
注意免疫抑制者與患者的隔離,防止交叉感染。對高危人群應密切注意觀察。對有發生卡氏孢子蟲危險的病人,套用藥物預防,可有效地防止潛在感染轉變為臨床疾病和治療後復發。一般用TMP5mg/kg,SMZ25mg/kg,每天或每周3次口服。噴他脒霧化吸入可作為二線預防用藥。
流行病學
卡氏肺孢子蟲分布廣泛,可寄生於健康人體和多種動物,病人和孢子蟲攜帶者為本病的傳染源,主要通過空氣和人與人接觸傳播。卡氏肺孢子蟲人群感染率為1%~10%,正常人感染呈亞臨床經過,血清中可檢出抗體。免疫抑制宿主感染後引起疾病,出現明顯症狀。
病例報導
卡氏肺孢子蟲肺炎(PCP)於1942年由荷蘭科學家首先報導。1970年後,各國報導急增。中國自1959年首次報導PCP病人以來,在上海、四川、哈爾濱、貴陽、瀋陽、重慶等地有報導〔1~5〕。
因PCP肺炎病故的名人
高楓:內地歌手享年34歲死因:PCP肺炎2002年9月19日晚10時28分,以演唱《大中國》走紅流行樂壇的著名歌手高楓因病搶救無效,在北京協和醫院去世。
高楓所患的PCP病毒性肺炎學名弓行起肺炎,是一種非常罕見的病毒。這種病毒不會侵害正常人,只有免疫功能極其低下的人才會感染。