 黏膜相關樣組織淋巴瘤
黏膜相關樣組織淋巴瘤流行病學
國際淋巴瘤研究組對1378例NHL患者進行的臨床評估中,MALT淋巴瘤占7.6%,50%左右在胃腸道301醫院血液科統計1988~1998年310例NHLMALT占7.7%發生在胃者占62%與國外相似平均起病年齡57~59歲男女比例相近。
病因
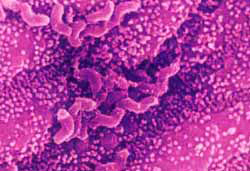 幽門螺桿菌
幽門螺桿菌幽門螺桿菌(Helicobactor pyloryHp)感染可導致慢性胃炎消化性潰瘍和胃癌Hp與胃MALT的發生有關但確切機制還不十分清楚多數人認為環境微生物宿主遺傳因素的共同作用促進了胃淋巴瘤的發生。Hp感染後可導致淋巴樣組織在胃黏膜累積出現B細胞濾泡,並常有淋巴上皮灶形成。
Hp相關的慢性胃炎中可出現單克隆細胞群並在繼發的MALT中持續存在,提示MALT由慢性胃炎發展而來90%以上的胃MALT淋巴瘤存在Hp感染Hp感染人群的淋巴瘤發生率明顯高於正常人群幾個研究組證實臨床上清除Hp後胃淋巴瘤獲得緩解,但僅對早期黏膜和黏膜下層的MALT有效。這些現象均說明。Hp感染與胃MALT淋巴瘤的關係。
發病機制
 黏膜相關樣組織淋巴瘤——發病機制
黏膜相關樣組織淋巴瘤——發病機制基礎研究發現,Hp不能直接刺激腫瘤性B細胞,而是通過刺激腫瘤區域內的T細胞促使腫瘤性細胞增生;Hp並不刺激非MALT區的T細胞這可解釋胃MALT保持局灶性的傾向。
也有部分伴有Hp感染的胃MALT淋巴瘤對去Hp治療無效,發生在其他部位。
MALT的淋巴瘤並無Hp感染,這些現象說明MALT淋巴瘤的真正發病原因和機制還有待進一步闡明。
MALT淋巴瘤可在胃的任何部位發生最常見部位是胃竇經常是多灶性的,在遠離主要腫瘤灶的部位能發現鏡下的腫瘤灶,這常導致術後復發胃MALT淋巴瘤通常局限於起源組織,但有時呈現多黏膜灶浸潤如播散至小腸甲狀腺、腮腺等內鏡下可見較淺的浸潤性病變,有時可見到一個或多個潰瘍。低度惡性胃MALT淋巴瘤的組織學特徵與Peyer袋相似在相當於其邊緣帶區域可看到淋巴瘤浸潤反應性濾泡,瀰漫播散到周圍黏膜。最重要的特徵是淋巴上皮灶因腫瘤細胞侵犯破壞胃腺體或隱窩而致有診斷意義腫瘤細胞形態變異很大可與濾泡中心中央細胞、小淋巴細胞或單核樣B細胞相似常見某種程度的漿細胞分化有時候僅靠形態學特點很難做診斷結合免疫組化和PCR技術有助於診斷
MALT淋巴瘤細胞可表達免疫球蛋白通常是IgM型,其與正常邊緣帶B細胞的免疫表型幾乎完全一致CD19+ CD20+ CD79a+,而CD5- 、C10- CD23- cyclinD1-
分子遺傳學分析:60%的低度惡性胃MALT淋巴瘤的3號染色體呈現3倍體,其他異常包括t(11;18)和t(1;14)15%出現c-myc和p53突變
35%的胃MALT淋巴瘤在診斷時存在著向高度惡性的轉化表現為大細胞數量增加,融合成簇狀或片狀結構Nakamura等研究了179例MALT淋巴瘤,發現分別有6%低度惡性12%混合分級、31%的高度惡性MALT淋巴瘤有p53異常表達,而93%低度惡性、88%混合分級、44%高度惡性MALT淋巴瘤有bcl-2表達。表明p53突變和bcl-2重排與惡性轉化有關。
臨床表現
起病隱匿發展緩慢,常見症狀為上腹痛、消化不良反酸等B症狀不常見。
分期最佳的分期系統還未確定使用中的分期系統有Musshoff改良的Ann Arbor分期系統、Blackledge分期系統、AJCC系統等但均不能反映腫瘤浸潤深度(表1)1994年日本學者回顧98例胃淋巴瘤後又提出一個新的TNM分期系統(表2),認為能較好的反應預後。
診斷
診斷主要靠病理,採用形態學結合臨床免疫學、遺傳學和分子生物學方法來綜合分析確診同時應檢測HP感染的證據。
鑑別診斷: 應與假性淋巴瘤、反應性淋巴樣增生相鑑別,主要依靠組織病理。
檢查
 黏膜相關樣組織淋巴瘤檢查
黏膜相關樣組織淋巴瘤檢查實驗室檢查:
1.內鏡活檢 對浸潤型者應行多點活檢4~8點,每月1次,直至明確診斷。胃活檢免疫組化檢測Hp感染敏感方便PCR技術和其他分子生物學技術鑑定單克隆細胞群體免疫表型基因改變等可以幫助診斷、判斷預後和隨訪
2.CT 可以發現胃壁的異常,並可發現胃周淋巴結網膜淋巴結及鄰近臟器受侵,以協助分期超聲內鏡(EUS)可以精確觀察胃壁侵犯範圍和淋巴結受累情況特異性90%~100%敏感性39%~44%,CT與EUS結合使得開腹手術分期已不必要
其它輔助檢查:
根據臨床表現症狀體徵選擇做外周血骨髓象生化、肝腎功腫瘤標誌物乳酸脫氫酶(LDH)血清血蛋白(ALB)B超等檢查
相關檢查:
凝固時間測定 糖定量(尿) 結合珠蛋白 血小板
治療
 黏膜相關樣組織淋巴瘤
黏膜相關樣組織淋巴瘤關於MALT淋巴瘤治療效果的專門報導很少,接受各種方式(手術、放療、化療)單獨或聯合治療的患者5年生存率80%~95%但似乎病人的預後與治療方式無關尚無一種最合適的治療方式
越來越多的證據表明抗生素清除HP可以作為早期MALT淋巴瘤有效的初治手段。正在進行的國際合作的隨機對照臨床研究LY03(瘤可寧)對比抗生素後觀察)已累積到170例局限期低度惡性胃MALT淋巴瘤患者,初步評價顯示至少一半病人能獲得組織學CR。
國外比較一致的治療方案如下:對於大部分低度惡性MALT淋巴瘤如病變局限表淺,同時合併Hp感染,可用抗生素清除HP作為初始治療但必須進行嚴格的血清學和內鏡隨診清除HP後2個月應做多點活檢,以後至少6個月1次,持續2年。未成功清除HP的病例換用二線清除HP方案(表3)。仍不完全清楚清除HP是否能治癒淋巴瘤,必須長期隨診。有報導淋巴瘤可因HP再感染而復發,提示儘管達到臨床和組織學緩解殘留的腫瘤細胞仍能復發。晚期病例抗生素的療效下降對這些病例,清除HP也是值得的但通常不能作為惟一的治療手段需聯合手術放療、化療。對於抗生素治療失敗和無HP感染證據的病人,抗生素的作用急劇下降目前尚無一致的治療模式,可選擇傳統的方法,如聯合或單用手術、化療放療其效果尚無隨機研究的資料可供參考。
手術是既往最廣泛使用的手段,5年生存率達80%以上。近年來,由於抗Hp治療的效果保留胃功能成為可能手術的作用得到重新評價,一般用於無Hp感染證據或抗Hp治療失敗者晚期患者以及出現出血梗阻和穿孔等併發症時。由於MALT淋巴瘤易多中心發生,切緣乾淨不能保證根治,內鏡隨診中常可見到殘胃黏膜上淋巴上皮再現與復發有關,因而術後常常需要聯合放療或化療中國報導最主要的初治手段仍是手術切除,診斷時病期晚和隨診條件較差是造成療效與國外形成差距的主要原因。
對於放療的作用研究不多。1988年Burgers報導24例Ⅰ期胃淋巴瘤單純放療總劑量40Gy,中位隨訪48個月,4年DFS83%最近美國紐約紀念醫院治療17例Ⅰ-Ⅱ期胃MALT淋巴瘤無Hp證據或Hp治療失敗者單用放療照射胃和鄰近淋巴結,平均30Gy/4周,中位隨訪27個月,結果令人鼓舞DFS達100%。這些結果提示低劑量放療是安全有效的,並可保留胃功能。
關於化療療效的報導不多,苯丁酸氮芥(瘤可寧)等烷化劑有效,對於具有不利因素或晚期患者,治療常以聯合化療為主合併局部放療。還未見到抗CD20單抗治療本病的報導。
預後預防
預後: 黏膜相關樣組織淋巴瘤5年生存率為80%,低度惡性和高度惡性者5年生存率分別為91%~96%和40%~50%。預後不良因素包括:腫瘤惡性程度的轉化、腫塊型以及有IPI不良指標者。
預防: 幽門螺鏇桿菌感染者應及早治療。
