流行病學
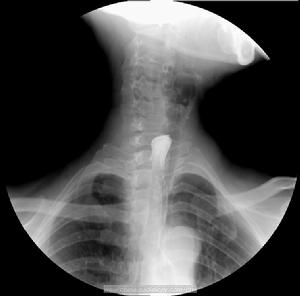 食管內異物
食管內異物食管異物發病率最高占耳鼻咽喉科疾病的18.3%,近10年來有關食管異物的報導增多,但不是發病率增多而是蒐集報導增多的緣故。
1.發病年齡食管異物可發生於任何年齡,但常以10歲以下兒童與50歲以上成人多見。男性發病率高於女性,男女之比為3∶1。
2.區域性通常食管異物的發病率與當地的飲食習慣、食物種類烹調方式及不良勞動習慣有關沿江沿海地區異物以魚骨魚刺多見,山區盛產水果,以果核果皮等多見。回顧中國1928~1959年文獻報導食管異物433例平均每年11例;1960~1969年為1685例,平均每年168例,1970~1983年為7793例,平均每年649例。曾有作者統計我國自1928~1982年的54年間共報導食管異物9943例,這大大低於實際發病數顯然不夠準確。日本統計全國病例,1963年食管異物即達1424例,如從人口推算,中國每年發病數可能接近萬例。
3.發病時間食管異物發生後,從起病至就診的時間長短不一,短者數分鐘,長者幾十年。Waters曾報導1例食管異物,6歲時誤咽桃核直到64歲才驟然發病臨床上絕大多數患者在24h內就診Nandi等報導的2394例食管異物有52.24%在24h內就診。食管異物最早是採用食管切開術的方法取出,隨後19世紀通過發明一些器械,如硬幣抓持器、咽喉探子等用於食管內盲目探尋取物但不能在直視下鉗取,使死亡率大大增高。由於食管鏡的發明使用食管異物的病死率迅速下降,Jackson報導食管異物的病死率為1%~2%。在中國根據1982年全國各省56個醫院4600例報告,病死率為1.7%,其中有的大宗病例報導已降至1%以下。
病因
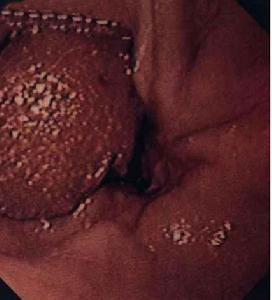 食管內異物
食管內異物1.病因食管異物的病因很簡單,98%是由誤咽形成的,但其發生與病人的年齡、性別、飲食習慣、進食方式、食管有無病變、精神及神志狀態等諸多因素有關。
(1)個體因素:
①兒童食管異物的常見原因:A.兒童天性頑皮好動,喜歡把硬幣、證章或其他小物品放入口中,偶有不慎即可被吞入食管;B.吞咽功能不健全食用帶有骨、刺或核類的食物,不慎咽下;C.進食哭鬧或嬉戲,易將口內食物囫圇咽下或將異物誤咽;D.磨牙不全,食物未經很好咀嚼即咽下,造成食管異物。
②成年人食管異物的常見原因:A.飲食過急或進食時精神不集中,使魚刺、雞骨、肉骨被誤咽入食管;B.義齒過松,食物黏性過大或口腔黏膜感覺減退,使義齒脫落,隨食物進入食管;C.睡眠時覺醒程度低下,義齒脫落,誤咽入食管;D.摻雜於食物中的細小核、骨刺被誤咽入食管;E.食管本身存在管腔狹窄痙攣等疾病;F.吞咽功能失調,咽部感覺減退而造成誤咽;G.不良勞動習慣,如木工鞋匠或裝修工將釘、螺絲等含在口中,不慎吞入;H.麻醉未清醒,昏迷或精神病患者,在神志不清時可有誤咽;I.自殺未遂者。
(2)飲食習慣因素:①沿海地區習慣於將魚蝦、蔬菜混煮混食,易造成細小魚刺、魚骨誤吞②北方粽子內包有帶核的大棗或帶骨的肉團,易造成誤咽。③北方過節時習俗在餃子內置金屬硬幣,易造成誤咽。
(3)神志因素:在入睡、醉酒、昏迷、麻醉狀態時易發生誤吞誤咽。
(4)醫源性因素:全麻時義齒脫落鑲牙時牙模脫落,插管時套管脫落等。
(5)疾病因素:①食管自身病變食管腫瘤、食管瘢痕狹窄等,造成食物或較小食物存留。②縱隔病變縱隔腫瘤或膿腫形成占位病變,壓迫食管,造成食管狹窄,易存留食物或細小異物③神經性病變咽反射消失或吞咽反射減退,易造成誤吞誤咽。
2.異物的種類各種食物、果核、硬幣以及玩具等,凡能進入口內的物質均有可能成為異物通常將食管異物分為動物型、植物型、金屬型和化學型四大類。多數人的報導以動物型異物居多,Nandi等報導動物性異物為84%。由於不同國家、不同地區的飲食種類各不相同,文化生活習慣差異較大食管異物的種類與比例也各不相同。在我國北方則以棗核和骨類常見,南方沿江沿海地區則以魚骨、蝦、貝殼等為主。國外的報導則以骨類、針、錢幣和義齒最為常見。
巨大異物多見於自殺未遂者,這類異物多為金屬型異物,如手錶、小型扳手、刀片等。
發病機制
1.異物停留位置食管異物絕大多數停留在頸段食管,尤其是環咽肌的下方-胸腔入口周圍。文獻報導異物嵌頓於頸段食管占68.8%,食管主動脈弓平面以上者占21%食管下段者僅有11%。通常在食管無病變的情況下,異物停留部位與其生理狹窄部位相關,即主要停留於環咽肌及食管入口主動脈弓橫跨食管處、左支氣管橫跨食管處和膈食管裂孔。據國內文獻報導統計環咽肌部異物占50%~58%;食管入口異物占25%~40%;主動脈弓及左總支氣管壓迫處占10%~20%;膈肌裂孔部異物占3%~5%。出現這種差異的原因是因為在環咽肌與胸腔入口處的神經、血管和肌肉群集,並有氣管、食管通過,在胸腔入口的制約下造成各種組織排列緊密使食管在此處最為狹窄,同時食管黏膜皺襞增多變大,尤其是尖形和不規則的異物很難通過此處當異物嵌頓於食管後,局部組織發生腫脹和痙攣,使異物更難通過和移動。主動脈弓及左總支氣管壓迫處是食管第2個狹窄部位雖然易造成異物滯留但因為該處無肌肉和其他纖維組織的收縮、擠壓等影響,使該處的異物停留較環咽肌與胸腔入口處明顯減少,同時異物停留的時間也較短。若食管有其他疾病異物則常常停留於相應的病理狹窄處,如食管癌、神經肌肉疾病、賁門失弛症和食管良性狹窄等。
2.病理學改變當異物嵌頓於食管某一部位後局部即產生炎性反應,其輕重視異物有無刺激性、邊緣是否銳利及異物存留時間長短而定。光滑無刺激的異物如硬幣等,可以在食管記憶體留數月或數年之久而食管僅有局部輕度腫脹及炎症。若為棗核骨刺等尖銳異物,則異物可刺破黏膜,食管局部可迅速出現炎症腫脹繼而發生潰瘍或穿孔,形成食管周圍炎、縱隔炎和膿腫等。如果此類異物靠近大血管,個別可腐蝕穿破血管壁,發生致死性大出血。長期存留在食管內的異物因長時間的刺激,可產生食管狹窄,其上段食管可擴大或形成憩室。少數病例可逐步破潰進入氣管,形成氣管-食管瘺。
臨床表現
食管異物的臨床特徵與異物所在部位、大小、性質有關。大多數患者發生食管異物後即有症狀,但Boyd統計有10%左右可無任何症狀,通常症狀的嚴重程度與異物的特性、部位及食管壁的損傷程度有關,特別是異物有無穿破食管壁。其主要臨床特徵如下:
1.吞咽困難吞咽困難與異物所造成的食管梗阻程度有關。完全梗阻者,吞咽困難明顯,流質難以下咽多在吞咽後立即出現噁心、嘔吐;對於異物較小者,仍能進流質或半流質飲食。個別病人吞咽困難較輕,甚至沒有任何症狀,可帶病數月或數年而延誤治療
2.異物梗阻感在異物偶然進入食管時,一般開始都有氣頂繼之有異物梗阻在食管內的感覺,若異物在頸部食管時則症狀更為明顯,患者通常可指出異物在胸骨上窩或頸下部;若異物在胸段食管時可無明顯梗阻感,或只有胸骨後異物阻塞感及隱痛。
3.疼痛上段食管疼痛最顯著常位於頸根部中央,吞咽時疼痛加重甚至不能轉頸;中段食管疼痛可在胸骨後有時放射到背後疼痛不甚嚴重;下段食管疼痛更輕可引起上腹部不適或疼痛疼痛常表示食管異物對食管壁的損傷程度,較重的疼痛是異物損傷食管肌層的信號,應加以重視。通常光滑的異物為鈍痛,邊緣銳利和尖端異物為劇烈銳痛,食管黏膜損傷常為持續性疼痛,且隨吞咽運動陣發加重有時疼痛最劇烈處可提示異物的停留部位但其定位的準確性很有限。
4.涎液增多涎液增多為一常見症狀,頸段食管異物更為明顯,如有嚴重損傷還可出現血性涎液。在所有患病人群中以兒童涎液增多的症狀明顯且多見。導致涎液增多的原因是咽下疼痛、吞咽困難和食管堵塞的綜合作用,異物局部刺激也可使分泌增加一般依據涎液增多的症狀,結合異物病史,可初步推斷異物存留於頸段食管而不在胸段食管。
5.反流症狀異物存留食管後可發生反流症狀,其反流量取決於異物阻塞食管的程度和食管周圍組織結構的感染狀況個別病人也可發生反射性嘔吐。
6.呼吸道症狀主要表現為呼吸困難、咳嗽、發紺等。多發生於嬰幼兒,特別是在食管入口及食管上段的異物。異物較大或尖銳帶刺者,可壓迫喉或損傷黏膜引起炎症。
嘔吐物的誤吸或異物刺傷喉、氣管壁,使部分異物從食管排斥到氣管,形成所謂遷移性異物。Jackson則認為異物引起咳嗽發紺呼吸困難等肺部症狀,有以下4種可能:①分泌物反流誤吸;②異物巨大,壓迫氣管壁;③異物引起鄰近組織感染,向喉和氣管擴散;④食管-氣管瘺。
7.臨床差異由於不同患者的個體差異,病史特點及異物的類型各不相同,其臨床表現也千差萬別。異物的長期存留常導致不良後果,即使異物圓鈍光滑,亦可使食管壁黏膜產生充血、腫脹、肉芽形成,致使吞咽困難加重。若為尖銳異物,停留時間長者更易發生食管周圍感染和侵蝕大血管由於患者的耐受性不一,因此不能單以症狀的嚴重程度判斷病情,還應結合其他因素,尤其是異物的類型、停留部位和異物的刺激性等加以判斷。此外,個別病人也可初期症狀明顯,隨後因異物下滑入胃而症狀消失。但對於臨床判斷很可能有異物存留者,切不可因尚能進食而疏忽。
據統計,10%的病人因異物較小、症狀不明顯而延誤診治。
併發症:
食管異物併發症的發生與異物的尖銳程度、大小、吞咽過程、異物停留部位及病人的耐受程度有關。一般誤咽異物24h以後發病者,以成人多見,兒童少見。有人統計食管異物病期與併發症的關係,結果如表1所示。
食管異物併發症的發病率為3%~7%,病死率低於1%。通常按部位將併發症分為食管內併發症、食管外併發症及呼吸道併發症其中最常見的是食管內併發症,最危險的是食管外併發症中的大血管破裂出血
1.食管內併發症這類併發症主要包括食管炎、Zenker憩室、食管瘢痕性狹窄等,以食管炎最多見。異物的長時間壓迫或尖銳異物造成的黏膜擦傷,均可以引起繼發性感染演變成食管炎等併發症。疼痛為持續性,有輕微的全身症狀。食管鏡下可見局部黏膜紅腫,嚴重者有糜爛潰瘍。Zenker憩室多為硬幣類異物長期存留所致,如果未感染,臨床上無特殊症狀。此類情況多為X線或食管鏡檢查發現食管瘢痕性狹窄多為食管嚴重感染的後遺症,主要症狀為長期持續性的梗阻感和吞咽困難,即使異物取出後症狀仍持續存在,抗生素治療無效。
2.食管外併發症此類併發症包括食管穿孔、食管周圍炎、食管周圍膿腫、縱隔炎和膿腫、頸總動脈破裂、胸主動脈穿孔、主動脈弓假性動脈瘤、心包炎、腹膜炎、咽後膿腫、頸椎骨髓炎、氣胸異物穿通傷等,其中食管穿孔是最常見的併發症。食管穿孔後症狀隨之加重其程度與穿孔的部位、大小有關。通常頸段食管的小穿孔反應較輕反之胸段食管的大穿孔則較嚴重。如果是食管下段的穿孔可能有上腹部壓痛、肌緊張等腹部刺激症狀,全身反應較重由於穿孔後氣體可循此途徑進入食管四周組織,在X線影像上可觀察到異物和食管四周有氣體、縱隔增寬、出現縱隔氣腫。因此診斷食管穿孔主要依靠X線影像學檢查,力爭早期診斷和早期處理,不得遲於24h。為準確判斷穿孔部位可藉助碘油或水溶性造影劑顯示穿孔。下面著重闡述幾種常見和危險的併發症
(1)食管周圍炎和膿腫:它是食管異物最常見的併發症,多見於尖形、粗糙不規則的異物或嵌頓於食管內時間較長的異物。造成食管周圍炎的原因主要是較小和較淺的食管穿孔,異物穿透黏膜下層或肌層,在食管周圍形成繼發性局限蜂窩組織炎,但也可因嚴重的食管壁炎症向外擴散所致。X線顯示食管周圍有炎性腫脹陰影。患者常出現進行性加重的局部疼痛和吞咽困難。頸部異物則頸部有壓痛點若形成膿腫則頸部腫脹、壓痛明顯,可觸及炎性包塊;部分病人累及氣管,可出現呼吸困難。
(2)縱隔炎和膿腫:一般是尖銳異物刺入過深而繼發感染。頸部異物可在頸深部形成蜂窩組織炎和膿腫,炎症還可由此向下擴散至上縱隔,並發展為縱隔炎和膿腫。食管胸段穿孔更必然發展成為縱隔炎和膿腫。縱隔炎和膿腫的臨床症狀為胸骨後劇烈疼痛、高熱及全身中毒症狀,甚至出現中毒性休克X線影像學檢查可見縱隔明顯增寬胸骨後密度增加,部分患者可見到膿腫液平面及液氣胸等。對顯影不佳者,可行CT掃描以顯示病變部位。縱隔膿腫的病死率可高達30%~55%,對嵌頓於胸段食管主動脈弓和支氣管分權處的異物應高度警惕,防止發生此併發症。
(3)大血管破裂出血:由食管異物引發的大血管破裂出血以主動脈弓破裂最為多見其次為左鎖骨下動脈、頸總動脈、降主動脈及心包等。異物穿通食管刺入鄰近的大血管壁或繼發感染使血管壁壞死糜爛,形成假性動脈瘤或食管動脈瘺。患者常發生致死性大出血在病情早期(食管異物發生7天左右),有反覆小量嘔血或便血。凡異物嵌頓於上胸部或頸部食管且有出血者,應高度懷疑大血管受損的可能,積極採取措施。診斷一經作出,通常無需再行食管鏡檢查或主動脈造影,以免動脈破裂大出血。對有先兆出血者,應抓緊時機進行開胸探查及時修補血管穿孔,方可挽救生命。
(4)氣管-食管瘺:胸段食管穿孔可以穿入氣管壁而形成氣管-食管瘺,部分病人可因此出現食管狹窄或食管憩室,但臨床很少見。
3.呼吸道併發症此類併發症多由食管內滯留液體或食物殘渣反流吸入氣管內,引起的一系列症狀。最常見的有支氣管炎、肺不張、吸入性肺炎及肺膿腫等。患者可出現嗆咳、發熱、呼吸困難等症狀,物理檢查則發現肺部囉音、肺小葉實變等。X線拍片則發現肺部紋理增粗片狀模糊影或肺葉不張等影像學徵象。
診斷
1.病史分析吞咽異物的病史對診斷非常重要,有人認為依據病史和症狀可初步診斷食管異物,其正確性有時比X線拍片還要可靠。凡患者有明顯的食管異物病史以後又出現吞咽困難、疼痛或其他症狀,即應懷疑異物存留。
有明確的異物史及程度不一的食管異物症狀,有經驗的臨床醫師可據此判斷異物的存在和停留部位。但嬰幼兒不能直接陳述和表達其症狀,加之餵養的流質食物(牛奶等)易於通過異物停留處因此可不出現吞咽困難或因出現呼吸道症狀而延誤診斷。當一些嬰幼兒出現拒食、涎液突然增多進食後不明原因的嘔吐、煩躁不安用手搔抓頸部等,應想到本病。
採集異物史,應注意詢問下列問題:
(1)異物種類:尖銳性食管異物容易刺破和撕裂食管黏膜,甚至食管全層造成食管穿孔,僅刺破黏膜也由於形成壁內膿腫而繼發穿孔;巨大異物也可致食管撕裂;光滑異物長期腐蝕可造成繼發性穿孔。
(2)強力吞咽因素:咽入異物後病人幾乎均有用力吞咽食物試圖迫使異物入胃的病史。如果異物未能入胃,則會加大並發食管穿孔的幾率。
(3)異物存留時間:異物嵌入或嵌頓於食管,長期存留,食管壁可由於異物腐蝕,繼發感染而致食管穿孔。
(4)症狀發展因素:臨床症狀迅速發展和加重,常提示可能出現食管破裂穿孔和感染等。
2.體格檢查
(1)喝水檢診法:用於檢診尖形異物嵌頓於頸部食管者。檢查時可囑病人飲水,病人出現吞咽困難和面部痛苦表情有診斷意義。如果尖形異物已刺入食管壁,則上述症狀加重並發頸部炎症腫脹時,就不應再用此法檢查,以免咽下的水流至食管外或進入氣管。
(2)頸部檢診法位於頸部的食管異物,其相應部位有固定壓痛點,轉動頸部時疼痛加劇。在胸鎖乳突肌前緣向食管側方壓迫時有刺痛壓迫和移動氣管亦有疼痛或使疼痛加重,這些現象對診斷頸部食管異物尤其是尖銳異物有非常重要的價值。
並發頸段食管周圍炎、周圍膿腫時,可見頸前下部胸鎖乳突肌前緣附近區域的皮膚腫脹,可觸及皮下氣腫及腫塊等。對於食管中下段異物,只有發生併發症時頸部物理檢查才顯得重要一般無陽性體徵。
檢查
 食管內異物
食管內異物1.影像學檢查影像學檢查是判斷有無食管異物及異物停留部位的一種有效的輔助檢查。
(1)X線檢查:X射線對不透光的異物如金屬異物具有決定性的診斷意義。但某些薄性骨片可因顯影差或體積較小而不能在透視上看出,則行X線正、側位拍片。值得注意的是文獻中曾有誤將甲狀軟骨及環狀軟骨的局限性骨化誤診為骨性異物的報導。
對X射線完全不顯影的異物,可在X線檢查時選用少量鋇劑造影,以便顯示異物或觀察有無鋇劑停留情況,即可間接判斷異物的存在。鋇劑造影法有直接吞入鋇劑、咽下鋇囊或鋇絮等。鋇為白色藥劑若大量滯留於異物表面,不僅妨礙食管鏡的觀察,也影響異物的取出,一般應儘量避免使用。對疑有食管穿孔者,禁用鋇劑造影,主張採用水溶性對比劑來顯影,其優點是稀薄,可自行吸收。
一些間接的放射影像學徵象有助於異物的診斷如椎前軟組織的腫脹增厚氣管和食管移位、Zenker憩室上縱隔增寬等。食管穿孔的最常見的初期放射學改變為食管周圍存有氣體。
(2)CT檢查:對X線透光異物的良好顯像效果,使得其套用前景增大。Kobayash將CT掃描用於檢查1例13個月的男嬰,其X線檢查均未見異物影。行頸部CT掃描時發現一紐扣異物影。有文獻報導CT掃描對長期存留的X線透光異物最為合適,能非常清晰地顯示異物的輪廓。有文獻報導曾用CT掃描檢查7例常規X線片陰性者結果發現3例為魚骨或魚刺,這表明CT掃描對檢測食管細小異物較常規X線檢查更有價值
2.食管鏡檢查食管鏡檢查包括硬性金屬食管鏡和纖維食管鏡檢查,是一種最為可靠的診斷手段。檢查時因可發生噁心或嘔吐食管因此而擴大,部分橫位的尖形異物如棗核等可脫落而咽下入胃,使食管鏡檢查看不到異物存留,但若發現食管局部有損傷或充血腫脹則說明曾有異物存留。通常食管鏡下所見的異物類型為阻塞型、刺入型和混合型檢查時一經發現異物即予以取出。但在嬰幼兒例外當食管鏡插入後患兒出現明顯的呼吸困難,此時雖已看清異物也不作一次性取出,應立即拔出食管鏡行氣管插管或做氣管切開術呼吸困難緩解後再插入食管鏡取出異物臨床上還有一小部分病例為埋藏型異物,因異物長時間存留而深埋於食管壁炎性肉芽下,或藏於Zenker憩室中,使檢查者難以發現異物,對於此類病人除應仔細檢查外,還可行CT掃描,必要時可行手術探查以證實。
治療
凡有異物存留的病例,應及時取出異物,時間越長局部炎症反應就越大不僅妨礙鏡下觀察也妨礙異物取出儘早取出異物不僅可減輕病人痛苦,也可防止併發症的產生和發展。
1.食管鏡直視取物法在做食管鏡前必須充分了解病人的各項情況,除查閱X線片、判斷異物位置、類型、形狀、大小外,還應了解全身情況,特別是老年患者,嚴格掌握手術禁忌證和適應證。
(1)適應證:①食管異物診斷明確者;②缺少影像學依據,但臨床高度懷疑異物存留者。
(2)禁忌證:①張口受限者;②主動脈瘤壓迫食管者;③頸椎病脊椎嚴重畸形者;④食管靜脈曲張嚴重者;⑤嚴重活動性嘔血期但無食管鏡下填塞止血的指征者;⑥腦血管意外,特別是未脫離危險期者;⑦嚴重肺氣腫重度甲狀腺功能亢進等嚴重器質性疾患及全身衰弱者;⑧較重的呼吸困難者,應在氣管切開或氣管插管下進行手術
(3)檢查前準備:①做好解釋工作,向病人或家屬講明操作可能發生的問題求得理解和配合。②全身健康檢查,老年人由於心血管病、頸椎病的發病率高,應常規作頸椎拍片和心電圖以便作好必要的搶救工作。個別感染嚴重者,應給予抗炎、支持治療,糾正全身情況。③禁食5~6h,同時注意清潔口腔。④取下活動性牙齒和義齒。⑤挑選合適的異物鉗調整好螺絲及咬合口,先對與異物類似的物體進行試取,這樣既可熟悉夾取異物的方法,也可選擇最合適的異物鉗。一般取食管異物以鱷魚鉗最為合適個別情況可視異物的形狀另外設計器械。⑥選用適當的食管鏡。⑦檢查前半小時皮下注射阿托品0.5mg。
(4)麻醉:以氣管內全身麻醉為宜成人亦可考慮局部麻醉。
(5)取物原則:Postlethwait提出在食管鏡檢查及異物取出中應遵循下列原則:①檢查前應確定異物的種類、形狀、大小和位置;②檢查中應將異物窺視清楚;③正規操作食管鏡和器械,強調異物的轉位和安全夾取異物;④嚴格遵守Jackson的告誡:“不要擴大穿孔以鉗取異物”;⑤禁用暴力,應細心地取出異物。
有部分學者認為術前應再透視1次,以檢查異物是否有移位或已掉入胃內;對病史超過3個月的胸主動脈附近的異物術中應格外謹慎,防止操作導致大出血。
(6)取出異物:依據食管不同異物及存留部位,取出異物。
①食管上段異物取出術:A.導入食管鏡:對於上段食管異物通常採用25~30cm長的粗徑食管鏡,這種短而粗的食管鏡視野清晰,觀察方便。在異物鉗與食管鏡同時退出時,其遠端可以對食管壁起到保護作用。食管上段異物多卡在環咽肌的上下,因食管腔是扁圓形的,異物多呈橫行的水平位。若是扁圓形異物,常貼於食管後壁;若為尖銳異物則兩端必卡於食管壁上。以下頜中點和胸骨上窩連成一直線,作為食管鏡沿正中線插入的標誌。食管鏡沿舌背經齶垂進入咽部,見到會厭及勺狀軟骨後,再由正中推起環狀軟骨,達環咽肌食管入口處。此處後壁出現一“門檻”,此時切勿貿然進入,稍等片刻,待環咽肌放鬆出現裂隙時,將食管鏡前端儘量抬起,輕巧地導入食管鏡。若久等不見裂隙,可請病人吞咽或用探子刺激食管入口,使局部出現裂隙顯示入口後再插入食管鏡。進入食管後,應儘量保持食管鏡在食管腔的正中位置(即能看到管腔的四壁)向下徐徐地推進。同時沿途四下尋找異物。B.接近異物:當食管鏡進入食管入口後有時即可發現異物,如果異物上附有食物或鋇劑,應將其清除,暴露異物。通常扁平異物多呈橫位,在探尋異物時要防止超越異物,應將鏡子末端置於異物上部,仔細觀察異物與食管壁的關係。C.取出異物:選擇適當異物鉗,夾緊異物輕輕向上牽引,確定異物固定的程度。異物鬆動後再將異物與鏡端靠近,將異物、鉗子與食管鏡一起向上牽引取出。若異物與食管鏡遠端有距離夾住異物後將食管鏡緩慢下推,接觸異物。食管鏡可緩解異物周圍的痙攣,將食管鏡與鉗子一併取出禁止夾住異物後用力向外牽拉,若異物邊緣銳利,常可造成食管壁損傷。D.如果異物滑落向下段移位,對於扁平和體積較小的異物可落人胃內隨大便排出。對於尖銳異物則需要更換長食管鏡和異物鉗將其取出。
②食管胸中、下段異物取出術:A.導入食管鏡:胸段食管異物常停留在氣管分叉處或主動脈弓部位,一般採用30~35cm長的食管鏡也能窺視到異物,對於食管下段的異物宜選用45cm的食管鏡導入方法同上。B.接近異物:胸段食管較為寬闊,緩慢插入中應仔細觀察食管四壁和管腔,防止超越異物。食管鏡前端靠近異物後,觀察異物大小、位置及與周圍食管壁的關係,確定取出異物的步驟與方法。C.取出異物:胸部上1/3部位的異物必須考慮到異物的幾何形狀,一端尖而另一端鈍的異物可夾取鈍的一端,往上輕輕拉動即能使尖端脫位轉動以利於取出。如果兩端都刺入食管壁,則以食管鏡稍向一側推動,使一側異物尖端脫位。夾住脫位端向上拉動,另一端即能脫位,便於在食管鏡下取出。若遇到大而不能轉位的異物,必須牢牢地夾住異物的中間部位,將食管鏡下推接近異物,然後把鉗子與食管鏡以同一速度一併取出。這樣就能避免異物在通過食管入口處被卡掉的可能性。D.對於食管中、下段的大塊肉筋異物,經反覆多次仍難以取盡者,其剩餘部分可人為地推入胃內;對已滑入胃內的異物,其長度超過2cm邊緣銳利者可先用食管鏡試取,如試取不成功,2~3天后仍停留於胃內,可考慮行胃切開異物取出術。
③特殊異物的處置方法:A.義齒:由於形狀不規則,又帶有彎曲如鉤的一側或兩側卡環,故取出非常困難,且易發生危險的併發症。術前應弄清楚義齒的大小、形狀、卡環數目及排列情況。仔細閱讀線片,了解義齒在食管中的部位和所處的空間位置。通常義齒嵌頓於環咽肌的上下,必須用較粗的食管鏡使其對環咽肌和食管起擴大作用,以便取出異物。徐蔭祥認為用鏇轉式鉗子夾取義齒最合適,它可使異物以最短過程鏇轉至與食管腔直徑一線,從而較易取出。術者放入食管鏡後應結合掌握的情況和窺視所見首先找到義齒上端的卡環,用有齒鉗夾緊卡環,隨勢轉動牙體,直至無阻力後才緩慢取出。在通過環咽肌和食管入口時,必須使義齒的縱軸轉位與食管縱軸一致,以減少對食管壁的損傷。義齒較大者,取出前可用異物剪將其裂斷取出;對嵌頓過緊而難以從食管鏡取出的病例,應採取頸側入路切開食管,將義齒取出;對於發生穿孔者可同時行食管穿孔修補,並充分引流。B.別針:如何取出張開的別針是一件十分棘手的問題此類異物多嵌頓於食管入口或咽喉部,偶爾進入胸段食管Jackson統計此類異物的取出方法有16種之多,主要包括:扶正別針尖;倒正別針尖;關閉別針尖;用套子將別針尖套起;折斷或剪斷別針尖等。對於彈簧圈向上的別針,術中取出相對容易用異物鉗夾住彈簧圈退向食管鏡內,可使別針關閉而取出。對彈簧圈向下的別針則較為困難相對細小的別針可夾住針尖,在食管鏡內將其拉直取出;較大的別針則可夾持彈簧圈推入胃內並鏇轉180°使彈簧圈向上後再將其取出。Barlow介紹的方法是將一根帶環的金屬棒超越別針下端後再向上移動,同時用異物鉗夾住別針上端向下推,試圖關閉別針後取出
(7)術後處理:
①24h內經食管鏡下順利取出異物者不用住院,可進食流質飲食1~2天,同時肌注抗生素3天並恢復正常飲食。
②粗糙尖形異物24h後才取異物,食管鏡下見黏膜炎症較重取出時稍有困難,懷疑食管壁損傷者,應禁食。靜脈滴注抗生素1~2天。無食管穿孔症狀且胸透縱隔正常者,可逐漸由口進食。
③高度懷疑有食管穿孔者,必須住院治療,給予禁食、輸液或鼻飼飲食同時大劑量使用廣譜抗生素,密切觀察確定是否穿孔,如穿孔的診斷確定,立即應按食管穿孔進行處理。
④一旦出現食管周圍膿腫膿腫位於頸段食管者可行頸側切開引流,位於中、下段食管者則需開胸引流。
⑤對於有嚴重感染的患者,應注意:A.加強營養和支持療法,防止出現水電解質紊亂低蛋白血症和負氮平衡;B.對膿腫應充分引流,換藥時應撐開組織,用含有抗生素的生理鹽水沖洗,同時放入引流條;C.密切觀察病情,防止出現中毒性休克等全身併發症。
2.纖維食管鏡、胃鏡對食管異物的處理纖維食管鏡、胃鏡是一類用光導纖維束製成的軟性內鏡,外徑約1.1cm其遠端可以上下左右彎曲,以適應不同部位病變的檢查需要。
(1)適應證:①吞咽困難或吞咽時有梗阻感,食管X線檢查後未發現陽性病變者;②因頸椎病不能後仰張口受限、全身健康狀況差等原因,不能行硬性食管鏡檢查者;③診斷明確的食管中、下段異物。
(2)禁忌證:①有嚴重的心、肺功能不全者;②食管靜脈嚴重曲張者;③食管化學傷的急性期;④巨大的食管異物;⑤用塑膠或橡皮袋裝的化學毒性異物,如袋裝古柯鹼或海洛因因為在通過鏡下鉗取時,易造成包裝破裂,使古柯鹼等毒品被黏膜吸收,引發致命性後果;⑥已部分或完全穿出食管外的異物。
(3)麻醉:採用1%丁卡因(地卡因)行黏膜表面麻醉。
(4)操作步驟:
①受檢者頭部墊枕,向左側臥位。上下牙齒間置入環形牙墊左口角側備一彎盤,供盛唾液用。
②術者站於患者左側,手持鏡體遠端沿舌根中央插入咽部,緩慢地推進鏡體,藉助吞咽動作,促使食管入口張開,使鏡體遠端經食管入口進入食管。
③注入空氣,使食管腔略有擴張,然後自上而下逐步檢查。檢查時鏡子應沿食管腔中央逐步前進以便看清食管壁的全貌,及時發現異物。
④發現異物後,應仔細觀察周圍黏膜有無損傷、異物形狀、大小及三維空間位置,選擇好適當的鉗取器械,決定如何鉗取。
⑤對長條形棒狀異物,如體溫表、筆牙刷等,可用圈套器取出;對外徑細而光滑的棒狀物可用鱷魚鉗、三爪鉗V形鉗等圈套器套取部位距離一端不要超過1cm,否則難以通過狹窄部位。
⑥對球形異物,如果核彈子球等一般選用網籃型取石器。
⑦對扁平形異物,如魚骨、硬幣、紐扣等,可用鼠齒鉗取出。
⑧對巨大異物,無法用機械法取出者,可在內鏡下用炸藥頭引爆治療,爆破劑為疊氮化鉛,每個微型炸藥頭安裝疊氮化鉛1.5ml,與光導纖維連製成光纖藥頭,雷射器為鉛玻璃雷射。
⑨鉗取異物時,應選擇鉗取部位,儘量固定不要脫落,異物尖端應朝下
⑩退出異物時,異物應儘量靠近內鏡;通過咽喉部時,助手應將患者頭後仰,使咽喉部與口腔成一條直線,以便異物取出順利。
3.Foley管取異物法Foley管簡稱F管在臨床上是常用於體腔引流(如膀胱引流)的一種特製導管。它與普通導管不同,在F管的導入端有一極富彈性的隱性氣囊,按所需大小向其內充氣後,可將F管導入端的隱性氣囊充盈成球形氣囊該設計原本是為防止導管脫出體腔,而起到內固定的作用。藉助F管的這一獨特設計,用於取出食管內的異物,即為Foley管法。
(1)適應證與禁忌證:F管法應適用於外形規則、圓鈍光滑類異物(如硬幣、紐扣、圍棋子等),若圓珠狀異物完全堵塞食管其周圍無任何空隙讓F管末端的隱性氣囊超越異物時,則F管法難以實施。若外形不規則、粗糙甚至銳利的異物,如義齒等,則禁止採用F管法此時應採用傳統的食管鏡檢查及異物取出術
(2)術前準備:
①器械準備:Foley管(16~18號),中彎止血鉗或中型環鉗、20ml注射器、開口器等。
②做好病人的解釋工作,向病人講明可能發生的各種情況,爭取病人配合。
③麻醉:局部表面麻醉。
④體位:病人平臥位,兩肩略超出手術床前緣,助手抱頭使其後仰
⑤操作步驟:囑病人自然開口,不能配合張口者可使用開口器。術者右手持鉗將Foley管導人端緩慢地送入下咽部,囑其吞咽並順勢將F管送入食管內,如同放置胃管。估計F管的隱性氣囊已超過異物後,即從氣囊導管口處注入空氣8~15ml,並緩慢回拖F管,迫使異物排出體外若球囊泄氣、充氣不足或F管導入深度不夠等原因而致“撲空”時,可糾正過錯後重新操作上述步驟部分扁圓形光滑異物且位於食管下段者,有時可被F管推入胃內以致“撲空”,此類患者應於術後複查X線。在回拖F管的過程中,氣囊迫使異物通過食管入口時會感到阻力增加。此時稍加用力回拖即可通過,因F管富有彈性通過食管上端狹窄後的氣囊及其攜帶而出的異物,常可借彈性彈出口外若異物滯留於咽部或口腔內,應立即夾取或迅速翻身令病人吐出異物。
4.手術治療雖然大多數食管異物可經食管鏡取出,但仍有少數病例經食管鏡亦難以取出,或因異物所導致的併發症,如食管周圍膿腫、食管穿孔及食管動脈瘺等需要外科手術處理。
(1)食管周圍膿腫切開引流:
①食管鏡內切開引流術:主要用於胸段食管周圍較小的膿腫,通過食管鏡切開引流,亦有引流後在膿腔放入細導管進行灌注。術後可取頭低腳高位以利引流。
②頸側切開術:異物所引起的頸段食管周圍膿腫和後上縱隔膿腫,可採用頸側切開術。手術可在局部浸潤麻醉下施行,沿胸鎖乳突肌前緣作切開,逐層解剖至食管間隙,切開膿腔,吸盡膿液,用手指觸摸探尋異物,找到異物後予以取出,應注意不要為方便異物取出而過多的擴大食管破口,更不應修剪破口給予縫合修補。異物取出後,仔細沖洗創口如感染波及後上縱隔我們習慣在後上縱隔放置膠管引流和破口附近放置菸捲引流術後給予輸液抗感染,鼻飼營養支持及更換敷料,絕大多數病例均可獲得治癒。
③後縱隔切開引流術:異物所致膿腫,大多很快破入胸腔,引起膿氣胸,但仍有少數病人就診時仍表現為後縱隔膿腫。第4胸椎以上的後縱隔膿腫可通過頸部切口引流,而第4胸椎以下可通過背部引流,縱行切開皮膚、皮下,分離肌層,根據膿腔大小切除小段肋骨1~2根,進入膿腔後吸淨膿液,注意勿損傷胸膜,如為多房性,可用手指輕柔分破沖洗膿腔後,用鹽水紗布或凡士林紗布填塞引流。術後禁食、輸液、抗感染、及時更換敷料,明確食管破口癒合口,才可經口進食。
(2)食管切開異物摘除:對巨大異物或食管鏡下難以取出的異物,無食管穿孔或穿孔早期,可切開食管摘除異物。
①頸段食管異物:可採用前述之頸側徑路進入食管間隙後由手指觸摸到異物部位,將食管稍加游離後切開食管,取出異物。縫合食管可分別縫合黏膜及肌層,或作全層縫合,最後用附近組織覆蓋加強。切口沖洗和放置膠皮膜引流,逐層縫合。術後禁食輸液、抗生素防治感染,3~4天后經口進流汁飲食,逐漸恢復正常飲食。
②胸段食管異物:上或中胸段食管異物可採用右後外側剖胸徑路,如異物已穿破食管可採用後外側剖胸切口進入胸腔後切開縱隔胸膜,用手指觸摸食管找到異物後,在異物部位食管縫牽引線2根,切開食管,取出異物分層或全層縫合食管,用胸膜瓣或肋間肌瓣覆蓋加強縫合口,沖洗胸腔後放置胸腔閉式引流,逐層關胸。術後給予輸液、禁食及抗感染治療。
(3)食管穿孔:異物引起食管穿孔甚為常見,在引起食管穿孔的原因中,異物僅次於醫源性穿孔而居第2位,異物引起的食管穿孔多為尖銳異物特別是異物吞入後強吞飯糰企圖迫使異物進入胃內容易引起的穿孔。引起食管穿孔可在吞入異物後即刻或延遲發生,有關治療可參閱食管穿孔一節。
(4)食管主動脈瘺:食管主動脈瘺是食管異物少見而最危險的併發症。一組1100例食管異物住院病例中,發生食管主動脈瘺者占2%。發生食管主動脈瘺的原因是由附近主動脈的異物直接穿破,亦可因感染累及。異物直接壓迫主動脈壁,使主動脈壁肌層和彈力層破壞變薄,形成假性動脈瘤,如發生這類併發症,常因大出血死亡綜合報告國內主動脈瘺80多例,經手術治癒者僅3例,因而鄰近主動脈的食管異物應得到高度重視。患者如有少量嘔血是為大出血的先兆應積極搶救,在低溫麻醉下作好阻斷主動脈及左心轉流的準備,一般採用左胸徑路行瘺修補,血管移植或主動脈旁路手術。
預防
食管異物的預防應注意以下幾點:
1.進食切忌匆忙,要細嚼慢咽。
2.老年人的義齒要嚴防脫落,進食前要留心睡眠前、全麻前應取下義齒鬆動者及時修復。
3.教育兒童不要將各類物體放入口中玩耍。
4.異物誤入食管後要立即就醫,切忌用飯糰、韭菜、饅頭等強行下咽,以免增加併發症和手術困難。
