病因
 梅毒的病原體
梅毒的病原體發病機制
梅毒不僅由性交傳播,而且可由感染的母親傳染給胎兒(先天性梅毒)。梅毒最初表現為蒼白密螺鏇體感染處潰瘍,即無痛性硬下疳,多見於生殖器區伴局部淋巴結炎(一期梅毒)。1個月~3年後,經血液傳播導致二期梅毒特徵性表現為皮膚和黏膜損害及全身淋巴結炎。在免疫功能正常的個體,體液免疫和細胞免疫均可抑制蒼白密螺鏇體形成潛伏期。1/3的感染個體常在1~30年的潛伏期後形成三期梅毒,包括對蒼白密螺鏇體及其代謝產物的免疫反應形成梅毒瘤(gumma)。梅毒瘤可出現在任何部位,常引起心血管損害及中樞神經系統的症狀(癱瘓)梅毒瘤內可發現蒼白密螺鏇體。蒼白密螺鏇體經感染的母親引起先天性梅毒,主要表現為早期黏膜皮膚損害、鞍狀鼻(saddle nose)、拱狀齶(arched palate)及骨膜炎(periostitis)等。晚期表現為基質性角膜炎Hutchison牙齒、神經性耳聾(neurodeafness)和顱骨異常(skull abnormalities)等。先天性梅毒表現的Hutchinson牙齒、神經性耳聾和基質性角膜炎合稱為Hutchinson三聯征,具有重要的診斷價值。
臨床表現
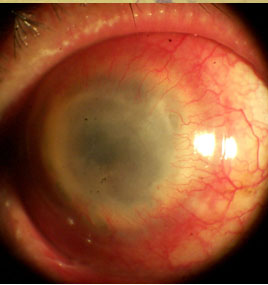 鞏膜炎
鞏膜炎據報導鞏膜炎病人的梅毒發病率為2.89%,鞏膜炎可以是梅毒的最初表現。二、三期梅毒或先天性梅毒多發生鞏膜炎鞏膜外層炎可發生於一期梅毒。梅毒性鞏膜炎或鞏膜外層炎的發生是由蒼白密螺鏇體的直接侵犯(一期或二期)或由蒼白密螺鏇體及其代謝產物的免疫反應所致(三期或先天性)。
後天性梅毒分為3期:
一期梅毒:鞏膜外層炎繼發於結膜下疳、耳前和下頜下淋巴結炎。
二期梅毒:鞏膜炎或鞏膜外層炎與皮膚黏膜損害同時出現或在其後出現,多伴有結膜病變。鞏膜炎或鞏膜外層炎和結膜病變有明顯的邊界,角膜緣處水腫、皺褶。
三期梅毒:鞏膜炎或鞏膜外層炎與其他疾病相似。該期鞏膜炎可為瀰漫性、結節性及壞死性前鞏膜炎和後鞏膜炎。免疫機制導致鞏膜感染性肉芽腫和感染性微血管病變。鞏膜炎可伴有基質性角膜炎。梅毒性基質性角膜炎,單側發病初期可有眼痛、流淚、畏光及視力下降。病變局限於角膜的上半部,輕度內皮水腫呈小的基質混濁。感染後5個月~10年,病變由周邊向中央擴散發生角膜基質深層混濁,並互相融合,影響局部或整個角膜。病變角膜增厚後彈力層皺褶,產生破碎鏡片樣現象,最後血管侵入達深層基質,形成暗紅色毛刷狀的角膜深層新生血管。炎症持續數周和數月後,角膜浸潤和水腫逐漸吸收,炎症消退,侵入角膜的血管內血流消失,萎縮的角膜深層的新生血管在角膜基層內留下幻影微小血管網,表現為灰白色纖細絲狀結構偶可發生前葡萄膜炎。該期的鞏膜外層炎為單純性或結節性。眼部表現發生的同時伴有其他系統的損害如神經性梅毒或心血管疾病。
在先天性梅毒的患兒中,鞏膜炎在特徵性症狀出現多年後發生,不太嚴重病程長治療效果差。鞏膜炎類型為彌散性前鞏膜炎或後鞏膜炎。5%~20%鞏膜炎患者同時發生基質性角膜炎,雙眼、易復發比三期梅毒基質性角膜炎更嚴重,可擴散,多伴有前葡萄膜炎。各型鞏膜炎的臨床表現主要有以下幾種:
1.鞏膜外層炎發病突然,眼紅、眼痛,疼痛夜間明顯。一般不影響視力。單純性鞏膜外層炎的表層鞏膜及其上方的球結膜瀰漫性充血水腫,色調火紅。2/3病例局限,1/3病例範圍廣泛。鞏膜表層血管擴張迂曲,呈放射狀。眼瞼可見神經反射性水腫。結節性鞏膜外層炎角鞏膜緣表層鞏膜浸潤水腫,形成可在鞏膜表面移動的火紅色局限性結節,單個或多個,直徑數毫米不等,觸痛明顯。梅毒性鞏膜炎可波及鞏膜壁前、後部,形成瀰漫性、結節性及壞死性前鞏膜炎和後鞏膜炎。自覺症狀有眼紅、眼痛、畏光、流淚、結膜囊分泌物和視力下降。眼痛以夜間為甚,沿三叉神經分支放射。最嚴重的為壞死性前鞏膜炎。眼痛的劇烈程度與炎症的程度成正比。後鞏膜炎局限時,可以沒有眼前部充血的表現。後鞏膜炎單獨發生時,視力下降有時是惟一的表現。視力減退的程度視眼部併發症而定。
2.瀰漫性前鞏膜炎約占梅毒性鞏膜炎的40%,是各種鞏膜炎中最良性的一種。眼球結膜及前部鞏膜充血與腫脹。嚴重病例球結膜高度水腫,需滴1∶1000腎上腺素,以便確定鞏膜有無水腫或結節。病變範圍局限或占據整個前鞏膜。
3.結節性前鞏膜炎約占梅毒性鞏膜炎的44%。結節單發或多發,呈深紅色,位於深層鞏膜局部,完全不能活動。多數病人結節疼痛拒按,表面的血管為結節所頂起。
4.壞死性前鞏膜炎約占梅毒性鞏膜炎的9.6%,此型最具有破壞性,60%以上的患者有此併發症,多發生於梅毒的二、三期。首先表現為局限性片狀鞏膜炎,並有急性充血。若在鞏膜表面發現片狀無血管區,則可能有壞死性前鞏膜炎。如果不及時治療,該區的鞏膜組織可全部壞死,鞏膜炎症從原始病變處周圍向兩側發展,最後損及整個鞏膜前部。由於鞏膜壞死,鞏膜變薄,葡萄膜外露,形成葡萄腫。壞死性前鞏膜炎可以在二、三期梅毒獨立出現,也可由於瀰漫性或結節性前鞏膜炎未及時治療發展而形成。
5.後鞏膜炎約占梅毒性鞏膜炎的6.4%。多發生在三期梅毒或先天性梅毒。前、後鞏膜炎同時存在者占1/2以上。雙眼多見,初診即為雙眼後鞏膜炎者占33%。梅毒性後鞏膜炎的體徵包括:因炎症擴散到眼外肌和眼瞼組織,出現眼球運動受限、復視、上瞼下垂和眼瞼水腫。累及視網膜脈絡膜時表現多樣,呈非特異性的改變:①視網膜下包塊:梅毒性後鞏膜炎發生率為14%,具有圓頂狀腫塊與正常的視網膜色素上皮同樣都呈橘紅色;腫塊處脈絡膜具有棋盤格外觀;腫塊周圍有脈絡膜皺褶和視網膜條紋包繞3個重要特點。②脈絡膜皺褶、視網膜條紋:梅毒性後鞏膜炎發生率分別為14%、16.3%,兩者可單獨存在,也可同時出現。表現為局限於後極部明暗相間的線樣改變,顳側多見,常水平包繞在視網膜下腫塊的周圍。③視盤水腫、黃斑囊樣水腫:梅毒性後鞏膜炎的發生率各為2.3%。由後鞏膜和脈絡膜炎症擴散到視神經和視網膜所致。④環形脈絡膜脫離和滲出性視網膜脫離:兩者梅毒性後鞏膜炎的發生率分別為17.5%、34.8%,後鞏膜炎侵及脈絡膜,發生環形脈絡膜脫離。也可致後極部血-視網膜屏障破壞,出現滲出性視網膜脫離。其他還有少見的周邊性視網膜脫離。Wilhelmus等發現同時患前後鞏膜炎者,大約半數有前葡萄膜炎。有作者報導不同比例的後鞏膜炎患者發現玻璃體內細胞或眼壓升高等。
併發症
前鞏膜炎尤其是壞死性鞏膜炎時可形成鞏膜葡萄腫及前葡萄膜炎;後鞏膜炎時可出現視網膜下包塊,視盤水腫及黃斑囊樣水腫等。
診斷
梅毒的診斷主要根據病史、臨床表現、實驗室檢查等進行分析判斷。
梅毒性鞏膜炎主要根據梅毒感染史及眼部的臨床表現多能明確診斷,參考全身系統檢查及輔助檢查陽性發現,可進一步確定病因診斷。但梅毒性後鞏膜炎的診斷由於後鞏膜炎的症狀和體徵具有多樣性,病情輕重表現複雜多變,在鞏膜中很少找到螺鏇體,特別是三期和先天性梅毒,診斷比較困難。根據病史和體徵,尤其有眼底改變時,輔以B超及CT、MRI掃描可做出正確診斷。
先天性梅毒性鞏膜炎可根據兒童眼部炎症史,既往梅毒治療史,母親的血清學梅毒陽性史,其他眼部體徵如椒鹽狀脈絡膜視網膜炎的眼底改變,或眼球萎縮,或梅毒遲發的臨床表現如耳聾、牙齒異常、拱狀齶或鞍樣鼻及FTA-ABS或MHA-TP試驗陽性而診斷。
檢查
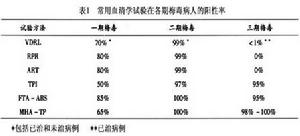 血清學試驗對各期梅毒病的陽性率
血清學試驗對各期梅毒病的陽性率用於診斷梅毒的血清學試驗還有玻片絮狀試驗即美國性病研究室反應素試驗(venereal disease research laboratory,VDRL)、梅毒螺鏇體制動試驗(T.pallidum immobilization,TPT)、快速血漿反應素卡片試驗(rapid plasma-reagin card test,RPR)、自動反應素試驗(automated reagin test,ART)等。血清學試驗對各期梅毒病的陽性率見表1。
FTA-ABS和MHA-TP試驗螺鏇體抗體螢光吸附試驗和梅毒螺鏇體微量凝血試驗除對一期、早期二期和早期先天性之外的各期梅毒最敏感。MHA-TP僅對麻風、復發熱、系統性紅斑狼瘡類風濕性關節炎和雅司病有17%或更低的假陽性性病研究實驗室試驗(VDRL) 對三期梅毒不可靠,並有較高假陽性。FTA-ABS或MHA-TP對梅毒引起的鞏膜炎或鞏膜外層炎敏感但不能說明活動性FTA-ABS和MHA-TP陽性提示既往有梅毒史,已經治療或潛伏期梅毒並發的特發性鞏膜感染或表層鞏膜感染臨床上對梅毒的適當治療有效說明患者FAA-ABS和MHA-TP陽性由梅毒引起。
在三期梅毒出現的眼部損害包括鞏膜炎或鞏膜外層炎時,應仔細檢查腦脊液中有無細胞蛋白,並行VDRL試驗,以排除神經梅毒。
由於梅毒患者可伴有HIV感染,所有梅毒性鞏膜炎或鞏膜外層炎患者都應檢查HIV,以診斷有無AIDS。反之亦然。
其它輔助檢查
B超、CTMRI等可顯示後部眼球壁的形態,局部增厚是後鞏膜炎的重要表現。
治療
 青黴素
青黴素一旦明確診斷為梅毒性鞏膜炎或鞏膜外層炎無青黴素過敏史,對病程未滿1年的一期梅毒、二期梅毒和潛伏期梅毒首先選用苄星青黴素(penicillin G benzathine)240萬U肌內注射,每周1次,連用2周;三期梅毒和先天性梅毒以同樣劑量、方法治療3周。根據臨床資料肌注苄星青黴素不能完全消滅眼中的螺鏇體,而大劑量和長期持續治療才有可能。除青黴素外的抗生素療法均需注意隨訪觀察。頭孢曲松(ceftriaxone)2g/d,肌注,共10天可能有效,但無充分的研究成果證實。氯黴素(chloromycetin)療效不肯定,加之較大副作用用時要慎重
有人建議對青黴素過敏者可脫敏注射,即有青黴素過敏史的患者在快速高敏皮試時陰性可在醫院的嚴密監控下,給予青黴素G水溶液注射。但必須特別慎重
並發HIV感染的患者梅毒進一步加重,說明肌注治療不充分需靜脈注射抗生素治療。
三期或先天性梅毒性鞏膜炎,需慎重地在抗生素控制之下,使用糖皮質激素,局部滴0.1%地塞米松或口服潑尼松並緩慢減量對梅毒性鞏膜炎伴發基質性角膜炎、前葡萄膜炎、脈絡膜視網膜炎等局部點糖皮質激素滴眼液可明顯抑制炎症、縮短病程,促進視力恢復。後鞏膜炎球後注射糖皮質激素,療效好,需較長時間的維持劑量。急性炎症期伴前葡萄膜炎者同時散瞳、熱敷。
對壞死的鞏膜部位可試行異體鞏膜移植術。角膜炎後遺留的瘢痕嚴重影響視力者,必要時可行穿透性角膜移植。
預後
加強藥物治療,控制症狀,可望取得良好預後病情維持穩定。
預防 防止不潔性行為。梅毒活動期禁止懷孕。
