概述
 慢性胰腺炎掃描檢查
慢性胰腺炎掃描檢查疾病描述:是指胰腺實質的壞死、出血、脂肪壞死等引起的局部及全身多器官一系列的損害。本病病情危重,死亡率極高。急性胰腺炎是常見的急腹症之一。急性胰腺炎不僅是胰腺的局部炎症病變,而且是涉及多個臟器的全身性疾病。
疾病分類:普通外科,肝膽外科
症狀體徵
由於病變程度不同.症狀和體徵等臨床表現也有很大差異。
1.腹痛 是主要臨床症狀。腹痛劇烈.起始於中上腹,也可偏重於右上腹或左上腹,放射至背部;累及全胰則呈腰帶狀向腰背部放射痛。飲酒誘發的胰腺炎常在醉酒後12-48小時期間發病,出現腹痛。膽源性胰腺炎常在飽餐之後出現腹痛。
2.噁心、嘔吐 常與腹痛伴發。嘔吐劇烈而頻繁。嘔吐物為胃十二指腸內容,偶可伴咖啡樣內容。
3.腹脹 早期為反射性腸麻痹,嚴重時可由腹膜後蜂窩織炎刺激所致。鄰近胰腺的上段小腸和橫結腸麻痹擴張。腹脹以上腹為主。腹腔積液時腹脹更明顯:病人排便、排氣停止。腸鳴音減弱或消失。
4.腹膜炎體徵 水腫性胰腺炎時,壓痛只限於上腹部,常無明顯肌緊張。出血壞死性胰腺炎壓痛明顯,並有肌緊張和反跳痛.範圍較廣或延及全腹。
5.其他 初期常呈中度發熱,約38℃左右。合併膽管炎者可伴寒戰、高熱。胰腺壞死伴感染時,高熱為主要症狀之一。黃疸可見於膽源性胰腺炎。或者由於膽總管被水腫的胰頭壓迫所致。重症胰腺炎病人出現脈搏細速、血壓下降,低血容量,乃至休克。 伴急性肺功能衰竭者有呼吸急促,呼吸困難和發紺。還可有精神症狀,包括感覺遲鈍,意識模糊,易怒,精神變態和昏迷。少數重症胰腺炎可於左腰部有青紫色斑(Grey-Turner征),在臍周也可有青紫色斑(cullen征)。胃腸出血時可發生嘔血和便血。血鈣降低時,可出現手足抽搐。
疾病病因
 慢性胰腺炎症狀
慢性胰腺炎症狀1.梗阻因素 在歐洲、亞洲及我國較多見。最常見的梗阻原因是膽結石。引起Vater壺腹部阻塞的原因有:膽結石通過或嵌頓於Vater壺腹,膽道蛔蟲,十二指腸乳頭水腫,壺腹部括約肌痙攣,壺腹部狹窄等;膽胰共同通路的梗阻,導致膽汁反流進入胰管,造成膽汁誘發的胰實質損傷。單純胰管梗阻也足以引起胰腺損害。
2.過量飲酒 在美國都市中過量飲酒是急性胰腺炎的主要原因。在我國此種情況也不少見。過量飲酒與急性胰腺炎的發病有密切關係。
3.暴飲暴食 尤其過食高蛋白、高脂肪食物.加之飲酒.可刺激胰液的過量分泌,在伴有胰管部分梗阻時,可發生急性胰腺炎。
4.高脂血症 也是急性胰腺炎的一個病因:高脂血症可繼發於腎炎,去勢治療及套用外源性雌激素,以及遺傳性高脂血症(I型、V型)。
5.高鈣血症 常發生於甲狀旁腺功能亢進的病人。鈣能誘導胰蛋白酶原激活使胰腺自身破壞;高鈣可產生胰管結石造成胰管梗阻;高鈣還可刺激胰液分泌增多。經腹膜吸收入血液,使血澱粉酶和脂肪酶升高;大量胰酶入血可導致肝、腎、心、腦等器官的損害,引起多器官功能不全綜合徵。
6、其他
(1)血管因素:動脈粥樣硬化及結節性動脈周圍炎,均可致動脈管腔狹窄,胰腺供血不足。
(2)妊娠後期:婦女易並發膽結石、高脂血症,增大的子宮可壓迫胰腺,均能致胰液引流障礙、胰管內高壓。
(3)穿透性潰瘍:十二指腸克羅恩病波及胰腺時,可使胰腺腺泡破壞釋放並激活胰酶引起胰腺炎。
(4)遺傳、過敏、糖尿病昏迷和尿毒症時也是引起急性胰腺炎的因素。
(5)胰管阻塞,胰管結石、狹窄、腫瘤等可引起胰液分泌旺盛,胰管內壓增高,胰管小分支和胰腺腺泡破裂,胰液與消化酶滲入間質,引起急性胰腺炎。
(6)特發性胰腺炎,原因不明,約占發病的概論為:8%~25%。
病理生理
程度不同的水腫、出血和壞死是急性胰腺炎的基本病理改變。
1.急性水腫性胰腺炎 病變多局限於胰體尾部。病變的胰腺腫大變硬,被膜緊張。鏡下見間質充血水腫並有中性粒及單核細胞浸潤。有時可發生局限性脂肪壞死,但無出血。屬輕型病變,及時解除病因,經治療後炎症較易在短期內消退。
2.急性出血壞死性胰腺炎 病變以廣泛的胰腺壞死、出血為特徵,伴輕微炎症反應。病變胰腺腫大,質軟,出血呈暗紅色,嚴重者整個胰腺變黑,分葉結構模糊。腹腔內有血性腹水或血性混濁滲液。胰腺周圍組織可見散在的黃白色皂化斑或小塊狀的脂肪壞死灶。鏡下:胰腺組織呈大片凝固壞死,間質小血管壁也有壞死。壞死胰腺以局部纖維化而痊癒或轉變為慢性胰腺炎。晚期壞死胰腺組織合併感染,形成胰腺膿腫。其主要致病菌為革蘭陰性桿菌,與腸道茵群移位有關。
診斷檢查
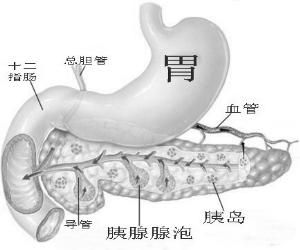 胰腺
胰腺1.實驗室檢查:
(1)胰酶測定:血清澱粉酶測定是被最廣泛套用的診斷方法。血清澱粉酶增高在發病後24小時內可被測得,血清澱粉酶值明顯升高>500 U/dl(正常值40~180 U/dl,Somogyi法),其後7天內逐漸降至正常。尿澱粉酶測定也為診斷本病的一項敏感指標。尿澱粉酶升高稍遲但持續時間比血清澱粉酶長。尿澱粉酶明顯升高(正常值80-300U/dl,Somogyi法)具有診斷意義。澱粉酶的測值愈高,診斷的正確率也越高。但澱粉酶值的高低,與病變的輕重程度並不一定成正比。血清脂肪酶明顯升(正常值23-300U/L)是診斷急性胰腺炎較客觀的指標。 血清澱粉酶的同工酶的稠,定提高了本病診斷的正確性。當血清澱粉酶升高但P-同工酶不高時可除外急性胰腺炎的診斷:
(2)其他項目:包括白細胞增高,高血糖,肝功能異常,低血鈣、血氣分析及DIC指標異常等。診斷性穿刺偶爾用於診斷.穿刺液呈血性混濁。澱粉酶和脂肪酶升高有診斷意義,由於本方法的侵襲性和可能的併發症,因此並不是理想的診斷方法。
2.放射影像學診斷:
(1)胸部X線片:左肺下葉不張,左半膈肌升高,左側胸水等反映膈肌周圍及腹膜後的炎症。支持急性胰腺炎的診斷但缺乏特異性.是輔助性診斷指標。
(2)腹部平片:可見十二指腸充氣,表示近段空腸麻痹擴張。還可見結腸中斷征,表示橫結腸麻痹擴張,脾曲結腸和遠段結腸內無氣體影。或可見到膽結石影和胰管結石影,及腰大肌影消失等。是急性胰腺炎的輔助診斷方法。
(3)腹部B超:可幫助診斷。B超掃描能發現胰腺水腫和胰周液體的積聚。還可探查膽囊結石,膽管結石。但受局部充氣腸袢的遮蓋.限制了其套用。
(4)增強CT掃描:是近年來被廣泛接受的敏感的確診急性胰腺炎的方法。胰腺的改變包括瀰漫性或局灶性胰腺增大.水腫,壞死液化,胰腺周圍組織變模糊,增厚.並可見積液。還可發現急性胰腺炎的並發病,如胰腺膿腫,假囊腫或壞死等,增強CT掃描壞死區呈低密度( 11.1mnol/L),血鈣降低(<1.87mmol/L),血尿素氮或肌酐增高,酸中毒;Pa02下降<8kPa(<60mmHg),應考慮ARDS;甚至出現DIC、急性腎衰竭等。死亡率較高。 其他評定標準 針對重症急性胰腺炎國際上還有許多其他的評定標準。如急性生理學和慢性健康評分標準APACHEn(對病情及預後估計很有幫助,但是較為繁瑣。 急性胰腺炎的局部併發症 包括胰腺壞死、急性胰腺假囊腫和胰腺膿腫。 胰腺壞死 指胰腺實質的瀰漫性或局灶性壞死,伴胰周脂肪壞死。根據有無感染又將胰腺壞死分為感染性胰腺壞死和無菌性胰腺壞死。CT是診斷胰腺壞死的最佳方法。 胰腺膿腫 指急性胰腺炎胰腺周圍的包裹性積膿,由胰腺組織壞死液化繼發感染形成膿腫,膿液培養有細菌或真菌生長。 急性胰腺假囊腫 胰腺周圍液體積聚未被吸收.被纖維組織包裹形成假囊腫。
治療方法
根據臨床表現及分型,選擇恰當的治療方法。
1.非手術治療 急性胰腺炎的初期,輕型胰腺炎及尚無感染者均應採用非手術治療。
(1)禁食、鼻胃管減壓:持續胃腸減壓,防止嘔吐和誤吸。給全胃腸動力藥可減輕腹脹。
(2)補充體液,防治休克:全部病人均應經靜脈補充液體、電解質和熱量,以維持循環穩定和水電解質平衡。預防出現低血壓,改善微循環,保證胰腺血流灌注對急性胰腺炎的治療有益。
(3)解痙止痛:診斷明確者.發病早期可對症給予止痛藥{哌替啶)。但宜同時給解痙藥(山莨菪鹼、阿托品)。禁用嗎啡,以免引起Oddi括約肌痙攣。
(4)抑制胰腺外分泌及胰酶抑制劑:胃管減壓、H2受體阻滯劑{如西咪替丁)、抗膽鹼能藥(如山莨菪鹼、阿托品)、生長抑素等,但後者價格昂貴,一般用於病情比較嚴重的病人。胰蛋白酶抑制劑如抑肽酶、加貝酯等具有—定的抑制胰蛋白酶的作用。
(5)營養支持:早期禁食.主要靠完全腸外營養(TPN)。當腹痛、壓痛和腸梗阻症狀減輕後可恢復飲食。除高脂血症病人外,可套用脂肪乳劑作為熱源。
(6)抗生素的套用:早期給予抗生素治療,在重症胰腺炎合併胰腺或胰周壞死時,經靜脈套用廣譜抗生素或選擇性經腸道套用抗生素可預防因腸道菌群移位造成的細菌感染和真菌感染。
(7)中藥治療:在嘔吐基本控制的情況下.通過胃管注人中藥,注入後夾管2小時. 常用如複方清胰湯加減:銀花、連翹、黃連、黃芩、厚朴、枳殼、木香、紅花、生大黃(後下)。也可單用生大黃15g胃管內灌注。每天2次。
(8)腹腔滲出液的處理:急性胰腺炎的腹腔滲出液含有多種有害物質,可致低血壓、呼吸衰竭、肝衰竭和血管通透性的改變等。在重症胰腺炎中,一般認為腹腔滲出液可自行吸收。如腹脹明顯,腹腔滲出液多者應作腹腔灌洗。
2.手術治療 胰腺膿腫,胰腺假囊腫和胰腺壞死合併感染是急性胰腺炎嚴重威脅生命的併發症。急性胰腺炎的手術治療指征包括:
①診斷不確定;
②繼發性的胰腺感染;
③合併膽道疾病;
④雖經合理支持治療,而臨床症狀繼續惡化。
(1)繼發性胰腺感染的手術治療:手術方式主要有兩種:
①剖腹清除壞死組織,放置多根多孔引流管,以便術後持續灌洗.然後將切口縫合。
②剖腹清除壞死組織、創口部分敞開引流術。經腹途徑容易顯露,尤其採用上腹橫切口更易術中顯露和操作。術中清除充滿組織碎屑的稠厚的膿汁及感染壞死組織,不作規則性胰腺切除術,避免用銳器解剖防止胰管損傷。胰週遊離鬆動並沖洗,區域引流要充分,放置多根引流管以備術後灌洗。創口部分敞開引流,除引流充分外,尚便於術後多次清除繼續壞死的胰腺組織。 水中可同時行胃造瘺、空腸造瘺(用於腸內營養支持)及膽道引流術。 偶有單發膿腫或感染性胰腺假囊腫可採用經皮穿刺置管引流治療。
(2)膽源性胰腺炎的處理:在重症膽源性胰腺炎.伴有壺腹部嵌頓結石,合併膽道梗阻或膽道感染者,應該急診手術或早期(72小時內)手術,解除膽道梗阻,取出結石,暢通引流,並根據病情需要選擇作膽囊切除術或小網膜腔胰腺區引流術。在有條件的情況下,可經纖維十二指腸鏡Oddi括約肌切開取石,其療效顯著,併發症少。如果病人無膽道梗阻或感染,應行非手術支持治療,待病情緩解後,於出院前作擇期膽道手術,以免出院後復發。部分病人可能在住院期間自行排石,勿需再手術。也可選擇在急性胰腺炎治癒後2~4周再入院作膽道手術。
預防措施
少飲酒、膽道疾病的預防和治療。積極治療者可緩解症狀,但不易根治。晚期多死於併發症,極少數可演變為胰腺癌。積極治療膽道疾病、戒酒及避免暴飲暴食。
胰腺炎除了用苗嶺胰腺湯治療外還要注意預防措施;
1、保持積極樂觀的精神。要樹立戰勝疾病的信心,積極配合治療。
2、忌酒、戒菸。酒精和香菸的有害物質能直接損傷胰腺,刺激胰液分泌。
3、避免過食油膩、辛辣食物。進食油膩、辛辣食物時,膽汁分泌增加,損傷胰腺,從而引起胰腺組織壞死。
4、不宜暴飲暴食。由於短時間內大量食物進入十二指腸,導致胰液、膽汁分泌增加而引流不暢,易引起急性胰腺炎。
5、胰腺炎患者的飲食注意事項:
(1)不宜吃易產生腹脹的食物:如黃豆、蠶豆、豌豆、紅薯等;
(2)宜吃易消化的流質食物:如米湯、菜湯、藕粉、蛋花湯等;
(3)宜吃清淡的食物:如米粥、素掛麵、素餛飩、麵包、餅乾(少油)等;
(4)宜適當增加營養:可食魚、瘦肉、蛋白、豆腐、豆漿、牛奶等;
(5)宜食的蔬菜、水果有:香菇、菠菜、青花菜、花椰菜、蘿蔔、桃子、香蕉等;
另:烹飪方式應多採用:水煮、清蒸、涼拌、鹵、燉等方式,以利消化吸收。
注意事項
1.慢性胰腺炎病程遷延,病人應樹立戰勝疾病的信心,要積極配合治療,並堅持不懈。
2.如遇急性發作,要及時到醫院就診,並按急性胰腺炎作進一步處理。如無急性發作也定期到醫院檢查。
3.有伴糖尿病者應根據醫囑控制飲食,並在醫師指導下套用降糖藥物。
4.有腹瀉者應採用高糖、高蛋白、低脂肪飲食,或加用胰酶片等藥物,不要濫用抗菌藥物。
5.如有膽道疾病要積極治療,必要是作外科手術治療,以利胰腺疾病的康復。
6.必須禁酒、戒菸。避免過食、飽餐,以免進一步損傷胰腺功能。
保健貼士
1、多見於40歲以上男性;
2、應注意低脂高蛋白飲食;
3、不能飲食不節,過食醇酒厚味。

