併發症
可並發胸腔內化膿性炎症,腹膜炎症。
腹部食管穿孔
食管腹腔段的損傷較少見,一旦損傷,由於胃的液體進入游離腹腔,主要引起腹腔的污染,臨床表現為急性腹膜炎的症狀和體徵。這同胃-十二指腸穿孔很相似,應注意胸段食管遠段的損傷也可以表現為這種情況。有時這種污染可能不在腹腔而在後腹膜,這將使診斷更加困難。這是由於腹腔段食管與膈肌相鄰近,常有上腹部痛疼和胸骨後鈍痛並放射到肩部的較典型的特徵。 儘管食管穿孔有這些臨床表現,但憑這些非特徵性的症狀體徵立即做出診斷有時仍較困難,常需藉助其他輔助檢查以明確診斷。並需與其他疾病如胃、十二指腸潰瘍穿孔,胰腺炎,心肌梗死,降主動脈瘤,肺炎,自發性氣胸等做鑑別。
病因學
食管可以被多種不同的原因引起損傷,根據損傷的原因大體上分為機械性損傷和化學性損傷。機械性損傷中又可分為腔內損傷和腔外損傷。近年來隨著在食管腔內用儀器進行診斷和治療的病例迅速增加,醫源性食管損傷在這類疾病中占的比例也不斷無病增大,另外根據食管損傷的部位又分為頸部食管損傷、胸部食管損傷和腹部食管損傷。
1.腔內損傷採用腔內醫療器械診斷和治療食管疾病在當今是相當安全的,但並不是完全沒有危險。食管腔內損傷多發生在用這些器械在食管內或通過食管進行診斷和治療的過程中,採用硬食管鏡發生的併發症要比纖維食管鏡高。在有膈上憩室、賁門失弛緩症、食管狹窄的病人,如果不小心操作則更易發生食管損傷。
2.腔外損傷 腔外損傷主要由於胸部或頸部挫傷或穿透性槍傷、刀傷,並多與胸部或頸部的其他損傷同時存在。
【發病機理】
腸道結構中的漿膜和黏膜下層含有抗張力的膠原和彈力纖維,由於食管沒有漿膜層而不同於消化道的其他部位,使之更易於損傷。食管的頸段後壁黏膜被復一層很薄的纖維膜,中段僅被右側胸膜復蓋,下段被左側胸膜復蓋,周圍沒有軟組織支持,加上正常胸腔內壓力低於大氣壓,這些是食管易於損傷的解剖因素。用儀器在食管腔內檢查和治療引起損傷的併發症主要是食管穿孔。食管穿孔的部位是環咽肌和咽括約肌連線處的頸部食管,約50%的食管穿孔發生在環咽部Lannier's三角,這個三角由咽括約肌和在頸椎5、6水平的環咽肌構成。當有頸骨刺和頸部過伸時,極易被損傷發生穿孔。第二個用儀器易引起食管損傷的部位為上段食管,這個部位相對狹窄,部分同肺門、主動脈弓及左主支氣管固定。其他易於損傷的部位是食管的遠端與胃連線處,還有梗阻病變的近段、食管癌延伸的部位以及進行檢查或擴張的部位。
食管穿孔後口腔含有的大量細菌隨唾液咽下,酸度很強的胃液、胃內容物在胸腔負壓的作用下,較易經過穿孔的部位流入縱隔,導致縱隔的感染和消化液的腐蝕,並可穿破縱隔胸膜進入胸腔,引起胸腔內化膿性炎症。
【臨床表現】
不同原因引起食管損傷的症狀和體徵不同。而穿孔的部位、大海不同,穿孔後到就診的時間不同,其臨床表現也有不同。但不管哪種情況,約90%~97%的病人有頸部或胸骨後劇烈疼痛,伴吞咽時加重。31%有呼吸困難、心率增快、血壓下降,甚至出現休克。幾乎均有縱隔或下頸部皮下氣腫,後期為縱隔膿腫或膿氣胸。87%~90%以上的病例有發熱,白細胞計數增高。
(一)頸部食管穿孔
頸 部食管穿孔常發生在較薄的食管後壁,由於食管附著的椎前筋膜可以限制污染向側方擴散。穿孔的最初幾小時頸部可沒有炎症表現,幾小時後由於口腔或胃內的液體經過穿孔進入食管後間隙和延著食管平面進入縱隔,引起縱隔炎症,病人訴述頸部疼痛、僵直,嘔吐帶血性的胃內容物和呼吸困難。體格檢查發現病人危弱,伴各種不同程度的呼吸困難。通常可聽到經鼻腔呼吸發出的粗噪的呼吸聲。頸部觸診發現頸部硬和由於皮下氣腫產生的捻發音。全身感染中毒症狀常在24h後發生。
(二)胸部食管穿孔
與頸部穿孔不同,胸段食管穿孔直接引起縱隔污染,迅速發生縱隔氣腫和縱隔炎。儘管早期僅是縱隔的污染,但可迅速發展為壞死性炎症過程。當薄的縱隔胸膜被炎症穿破,胃液及胃內容物經破口返流到縱隔和胸膜腔,引起胸膜腔的污染和積泫,形成縱隔和胸膜腔化膿性炎症。中上段食管穿孔常穿破胸腔。食管穿孔後引起的這種炎症過程和體液的大量蓄積在臨床上表現為一側胸腔劇烈疼痛,同時伴有呼吸時加重,並向肩胛區放射。在穿孔部位有明確的吞咽困難,低血容量,體溫升高,心率增快,並且心率增快與體溫升高不成比例。全身感染中毒症狀、呼吸困難的程度,根據胸腔污染的嚴重性、液氣胸的量以及是否存在有氣道壓迫,而有輕重不同。縱隔鏡檢查後發生的食管損傷更不易診斷,有時甚至當病人發生縱隔炎和皮下氣腫時或病理報告活檢組織有食管黏膜或食管肌肉時才做出食管損傷或穿孔的診斷。體格檢查可以發現患者有不同程度的中毒症狀,不敢用力呼吸,肺底可聽到囉音,當屏住呼吸時,可聽到隨著每次心跳發出的縱隔摩嚓音或捻發音。頸根部或前胸壁觸及皮下氣體,當穿孔破入一側胸膜腔時,出現不同程度的液氣胸的體徵。受累側胸腔上部叩鼓音,下部叩濁音,病側呼吸音消失。少數病例可發展為伴有氣管移位,縱隔受壓的張力性氣胸,縱隔及胸腔的炎症產生對膈肌的刺激,可表現為腹痛、上腹部肌緊張、腹部壓痛,應注意同急腹症相鑑別。
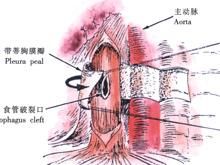
(三)腹部食管穿孔
食管腹腔段的損傷較少見,一旦損傷,由於胃的液體進入游離腹腔,主要引起腹腔的污染,臨床表現為急性腹膜炎的症狀和體徵。這同胃-十二指腸穿孔很相似,應注意胸段食管遠段的損傷也可以表現為這種情況。有時這種污染可能不在腹腔而在後腹膜,這將使診斷更加困難。這是由於腹腔段食管與膈肌相鄰近,常有上腹部痛疼和胸骨後鈍痛並放射到肩部的較典型的特徵。
儘管食管穿孔有這些臨床表現,但憑這些非特徵性的症狀體徵立即做出診斷有時仍較困難,常需藉助其他輔助檢查以明確診斷。並需與其他疾病如胃、十二指腸潰瘍穿孔,胰腺炎,心肌梗死,降主動脈瘤,肺炎,自發性氣胸等做鑑別。
【輔助檢查】
1.X線檢查根據穿孔的部位和原因做X線平片檢查,頸部穿孔可以發現頸部筋膜平面含有氣體,氣管移位,食管後間隙增寬,正常的頸椎生理彎曲消失。在有些病人可以在食管後間隙發現有氣液平,頸 部或縱隔氣腫以及氣胸、氣腹。胸部食管穿孔時發現縱隔影增寬,縱隔內有氣體或氣液平,胸腔內氣液平。腹部食管穿孔時可發現隔下游離氣體。用普通X線檢查,約有12%到33%的病例不能顯示這些提示食管穿孔的X線徵象並受穿孔後時間的影響。
2.食管造影許多病人就診時並非都具有典型症狀,而表現為嚴重的呼吸困難、低血壓、敗血症、休克、昏迷,或是模糊不清的急腹症或胸部急症。因此應對懷疑有食管穿孔而一般情況允許的病人用食管造影來肯定診斷對普通X線提示有食管穿孔的病例也套用食管造影來明確穿孔的大小和部位。在透視下口服造影劑可以顯示食管腔、食管穿孔的部位及食管遠端有無狹窄。口服碘油造影響劑的效果較好,刺激性小。如使用鋇劑一旦漏出食管外,手術清除困難。Foley等介紹先用水溶性造影劑,如果沒有看到瘺口,再加鋇劑來進一步明確診斷。應注意,儘管使用造影作為常規診斷手段,但仍有10%的假陰性,因此當造影陰性時也不能完全除外食管穿孔。
3.纖維光導食管鏡檢查對胸部創傷、異物引起的食管損傷有重要診斷價值,當食管造影陰性時,有時用纖維光導食管鏡可直接看到食管損傷的情況,並能提供準確的定位,了解污染的情況。食管鏡的結果也有助於治療的選擇。
4.CT檢查當今的胸腹部CT檢查已套用的相當普遍。當臨床懷疑有食管損傷而X線又不能提示確切的診斷依據時,進一步的診斷還包括選用胸部或腹部的CT檢查。對食管造影“正常”的病人,根據病史、體檢及CT檢查結果來診斷。當CT影像有以下徵象時應考慮食管穿孔的診斷:①圍繞食管的縱隔軟組織內有氣體。②在縱隔或在胸腔的膿腔緊靠食管。③充氣的食管與一個臨近縱隔或縱隔旁充液的腔相通。胸腔積液特別是左側胸腔積液則更進一步提示食管穿孔的可能。當以上任何一項在下時應做食管造影以肯定診斷和確定穿孔的部位,這對指導手術治療是非常重要的。另外用CT對病人進行最初療效的隨診觀察,也是特別有效的方法。
5.其他食管穿孔病人由於唾液、胃液和大量消化液進入胸腔,在做診斷性胸腔穿刺時,抽得胸腔液體的pH低於6.0,並且澱粉酶的含量升高,是一項簡單而有診斷意義的方法。在懷疑有食管損傷的病例口服小量亞甲藍後可見引流物胸腔穿刺液中有藍色,同樣有助於診斷。
【手術治療】
1、手術治療的入路依穿孔的部位而不同
(1)頸部穿孔:小的頸部食管穿孔,處理上往往僅需要在穿孔的旁邊放一引流,瘺口即可自己閉合,而不必做進一步手術處理。引流的方法是延胸鎖乳突肌的前緣做縱行切口,在頸內動靜脈的前方直接顯露食管,放入軟橡皮片引流,並從切口下方另戳孔引出,在頸椎前水平套用鈍性剝離,因為在這個部位的穿孔,如果處理不當,可使穿孔向縱隔方向擴展,並使感染進入縱隔。
(2)胸部穿孔:食管中上段穿孔時可經4、5肋間進胸腔,下段穿孔則經6,7肋間進胸腔,如沒有胸腔污染,中上段從右側開胸,下段從左側開胸,根據食管破入哪一側胸腔時,則應從哪一側開胸,以便於手術處理。
(3)腹部穿孔:腹部穿孔如果胸腔沒有污染,手術控查可直接經上腹部正中切口進行。不論穿孔在什麼部位,顯露食管後,可通過食管內的導管向食管腔內注入亞甲藍或注入氣體來確定穿孔的部位。
2、手術治療的方法
(1)引流:不論採用哪種治療方法,有效的引流者是必不可少的,特別在廣泛炎症和全身情況不佳時,必要時應在CT引導下置入引流管。這種方法在頸部穿孔和胸部穿孔病人都有效。另外,如果對一期修補有懷疑時,或用於加固的組織不可靠時,也可在局部加用引流。有效的引流使肺早期膨張,也使修復成功的機會加大。大的胸段食管穿孔。有人也自食管穿孔處放入一個6~10cm長的T形引流管,圍繞T管閉合穿孔,使之產生一個可控的食管皮膚瘺作持續負壓吸引,3周后形成竇道再拔除T管。這種方法用於裂口行胸膜外縱隔引流。
(2)一期縫合:一期縫合不論是否用周圍的組織加固均是外科手術治療食管常用的方法。在早期診斷的病人,當有手術適應證時,應行急診手術,縫合修補穿孔的食管,要達到一期嚴密縫合,術中應進一步切開肌層,充分暴露黏膜層的損傷,徹底清除無活力的組織,在良性病變大多數病例黏膜正常,手術時應將穿孔緣修剪成新鮮創緣,大的穿孔應探察縱隔,仔細找到穿孔的邊緣,用2-0的可吸收縫線,如vicryl,也可以用不吸收的細線,間斷縫合修補穿孔的食管,同時局部引流。
分層閉合黏膜和肌層是手術修復成功的關鍵。沒有適當的暴露和嚴密的縫合是術後發生瘺的主要原因,如果損傷時間較長組織產生水腫時,可以僅閉合黏膜層,並同時徹底沖洗和清除污染的組織。用較大口徑的閉式引流,7~10d後行食管造影,如沒有造影劑外溢,則可恢復經口進食。食管穿孔時間大於24h或局部污染、炎症反應嚴重、組織有壞死時,應只做局部引流,不修補穿孔。一期閉合最好是在健康的食管組織,當有遠端梗阻時,單純一期閉合是無效的,必須同時解決梗阻,才能達到成功的修復。
(3)加固縫合:由於一期縫合食管損傷有裂開和瘺的可能性,特別是當病人從穿孔到治療時已隔了幾個小時,因此有必要採用加固縫合的方法閉合食管穿孔。在胸部有許多組織可用於這種;加固縫合,特別是用食管周圍有炎性反應增厚的胸膜。其他可利用的組織還有網膜、肺肌瓣不易壞死,有一定的張力,彈性較好,再生能力強。取全層12cm長,5~7cm寬,基底位於食管處,向上翻起,用於食管下段的修復。缺損的膈肌瓣時,其基底部在內側、椎旁溝處,並要有足夠的長度,用於包繞食管的修復,不論用哪一種組織修復加固,這種組織最好是用在修復和食管壁之中,而不是簡單復蓋於修復之上。
(4)同時處理食管疾病:穿孔發生在狹窄或腫瘤的上段,穿孔遠璺有梗阻,這種穿孔幾乎不能自行癒合。在病人的情況能夠接受手術、病變的食管又可以切除的情況下,最好的處理辦法是手術切除病變的食管。食管切除後,採用一期還是二期消化道再建,須根據污染的情況和病人的情況決定。Matthews等建議,一旦決定做食管切除,應做頸部吻合,因為頸部吻合易於操作。當病變或腫瘤不能切除時,在大多數病例食管穿孔將是致死的併發症。如同時存在賁門失弛緩症,或嚴重的返流性食管炎時爭取儘可能同時解決。
(5)食管外置:食管外置或曠置的手術近年來已很少使用,只有在病人的營養狀況極度不良時,用前述種種方法均不適合或無效的病例,才用頸部食管外置造瘺術或胃造瘺減壓術。這種手術包括:縫閉賁門,胸段食管自頸部拔出外置以減少胸內污染,後期再做空腸或結腸代食管術。
【預後】
食管穿孔後引起死亡的因素受穿孔的原因、部位、食管是否已存在病變以及是否得到及時治療和治療方法等的影響。早期及時診斷,正確治療的大多數病人預後較好。