病因
 腸道結構圖
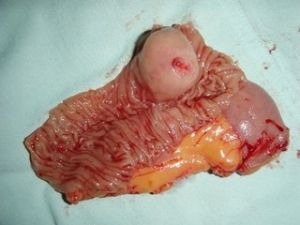
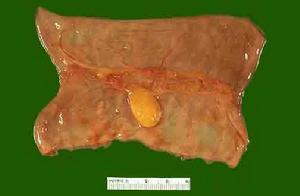
腸道結構圖轉移灶多見於迴腸,尤其是末端迴腸,其次為空腸,十二指腸較少見。可單發(如腺癌)也可多發(如惡性黑色素瘤),而鱗癌兩者均可見到 轉移灶大小為0.5~12cm,平均3~5cm,腫物侵及腸壁,表面潰瘍,中央壞死致急、慢性穿孔;或因狹窄、套疊、扭轉、粘連、浸潤等而致腸梗阻,區域淋巴結40%受累。組織學分類以腺癌及鱗癌居多,其次為惡性黑色素瘤。
發病機制:
惡性腫瘤可通過血行、淋巴、腹腔內種植侵犯小腸。尤以血行和腹腔內種植更常見。惡性黑色素瘤常經血運轉移,鱗癌及腺癌多經淋巴轉移。
1.血行轉移 Hayes強調椎靜脈途徑 此靜脈無瓣膜,與腎靜脈,門靜脈及周圍循環溝通,腹壓增加使癌栓釋出,經肺、門脈或腔靜脈進入循環 以黑色素瘤和肺癌常見,其次是結腸癌 其他胃腸道癌、卵巢癌、宮頸癌和乳腺癌等。
 轉移性小腸腫瘤
轉移性小腸腫瘤2.淋巴轉移 腹腔臟器惡性腫瘤的淋巴轉移 常按解剖部位分布。右半結腸的淋巴管均匯人腸系膜上組淋巴結,與十二指腸水平段的上緣關係密切,所以,右半結腸惡性病變若發生淋巴轉移, 常使十二指腸水平段上緣出現轉移灶。左半結腸淋巴管大部分引流入腸系膜下組淋巴結,與十二指腸升部關係密切 所以,來自左半結腸惡性病變的淋巴轉移,可使十二指腸升部或十二指腸空腸曲出現結節樣壓跡。淋巴轉移多因淋巴引流受阻,腹腔淋巴反流所致。
3.種植轉移 種植轉移包括手術後種植,男性多來自胃腸道,女性則來自卵巢惡性腫瘤。
流行病學:
Castro綜合轉移性小腸腫瘤101例中,僅占25.7%,Farmer報導87例也僅16%符合。日本惡性腫瘤11892例屍檢,發生腸轉移者10.6% 。
此症女性多見,好發於50歲左右,自發生原發灶至出現小腸轉移要經1~10年,平均4.4年。
臨床表現
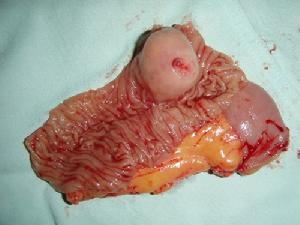
 轉移性小腸腫瘤
轉移性小腸腫瘤1.腹痛 是最常見的症狀,約80%的病人可有不同程度的腹痛,是就診的主要原因之一。腹痛多位於中下腹部及臍周,亦可見於上腹部。腹痛初為鈍痛,隱痛或脹痛,餐後加重,常伴有腸鳴。隨著病變發展,至晚期因腫瘤浸潤腸管至完全堵塞、腸套疊、腸扭轉而導致完全性腸梗阻,病人出現持續性劇烈絞痛,陣發性加重,並出現腹脹、噁心嘔吐、停止肛門排氣排便等,常需急診手術解除梗阻。
2.腸梗阻 是常見的併發症之一。初起時因腫瘤浸潤腸管或腸管受壓,引起腸腔狹窄,表現為慢性不全性腸梗阻。病期較長時,病人自已能看到起伏的胃腸型及蠕動波,有時自覺有時聚時散的腸塊在腹內遊動 並有竄氣感。腸梗阻與腫瘤浸潤生長方式有關:腫瘤沿腸管橫軸浸潤生長,呈現環形狹窄,使腸管縮小、狹窄而發生腸梗阻 梗阻症狀多不易緩解;腫瘤浸潤腸管及腸外網膜、系膜、淋巴結而粘連形成腫塊 引起粘連性腸梗阻;瘤體套入腸管,造成腸套疊,若套疊瘤體復位,梗阻症狀可減輕或緩解。
3.腹瀉 約1/3的病人有腹瀉症狀,由於腸道受到刺激或廣泛小腸受累引起吸收不良所致,發病之初,大便呈糊狀,1天4~5次,無明顯黏液及膿血,隨著病情發展,大便次數增加,黏液增多。
4.出血 較常見 一般表現為大便潛血陽性,較大量出血時方可見黑便、柏油樣便。出血原因主要是由於腫瘤表面糜爛、潰瘍、壞死所致。
5.腹部腫塊 臨床上約有1/3的病人可觸及腹部腫塊,大小不一,小者有數厘米,大者有10餘厘米,形態多不規則 有結節感,輕度壓痛,在發病的初期腫塊可推動,隨著病情發展,活動度逐漸減小,最後完全固定。
6.腸穿孔和腹膜炎 多在腸梗阻的基礎上發展為腸穿孔 部分由於腫瘤病變壞死、破潰、感染而致穿孔。急性穿孔可引起瀰漫性腹膜炎,病死率極高;慢性者可發生腸袢間粘連,膿腫,腸瘺等。
7.消化道症狀 有時小腸腫瘤要引起類似潰瘍病的上腹部不適和疼痛,同時伴有噁心、腹脹和消化不良等現象;有噁心及嘔吐者約占半數,而便秘者亦屬常見。此外,不少患者可有腹瀉,以惡性淋巴瘤者為多見。其主要原因有:小腸惡性腫瘤中合併慢性潰瘍性結腸炎、局限性腸炎、非熱帶脂肪瀉等:腸系膜被腫瘤浸潤增厚,可影響脂肪吸收而發生脂肪瀉;空腸黏膜絨毛萎縮致吸收障礙;小腸腫瘤與結腸直腸形成瘺等。
8.發熱 可以是小腸惡性淋巴瘤的第一個證候,其次以平滑肌肉瘤較多見,而癌症較少見。熱型不規則。發熱的原因部分是由於腫瘤中心壞死、潰破感染、或穿孔後引起腹膜炎或膿腫所致。
9.消瘦和體重減輕 多見於惡性腫瘤患者。常與食慾減退、消化不良、腹瀉、腸梗阻、慢性失血及發熱等有關。晚期腫瘤患者可出現惡病質。
10.其他 有時因腫瘤累及腸系膜根部淋巴結,可壓迫靜脈而發生下肢浮腫;也可因腹膜的累及和營養障礙而有腹水症狀;腫瘤病大出血時可致休克;腫瘤位於十二指腸壺腹部周圍時,可出現阻塞性黃疸或膽道感染等現象。
併發症:
1.腸梗阻 是常見的併發症之一。初起時因腫瘤浸潤腸管或腸管受壓 引起腸腔狹窄,表現為慢性不全性腸梗阻。
2.出血 較大量出血時方可見黑便、柏油樣便。
6.腸穿孔和腹膜炎 多在腸梗阻的基礎上發展為腸穿孔,部分由於腫瘤病變壞死、破潰、感染而致穿孔。
診斷
 轉移性小腸腫瘤
轉移性小腸腫瘤(1)必須明確原發性惡性腫瘤之所在。
(2)臨床表現提示小腸病變的症狀和體徵,如梗阻、穿孔、出血等。
(3)須經剖腹探查或特異檢查證實。
(4)經組織學確定。
(5)轉移性小腸腫瘤並非瀰漫性腹腔侵犯或廣泛轉移所致。
(6)小腸轉移灶並非原發灶直接侵犯。
2.臨床表現。
3.實驗室及其他輔助檢查。
鑑別診斷:
1.十二指腸潰瘍 亦可出現腹痛、消化道出血、噁心、嘔吐、腹脹等症狀,除以上表現外還可引起幽門梗阻症狀,需與十二指腸腫瘤鑑別。藉助X線檢查、動脈造影、十二指腸鏡檢加組織學檢查當可區別,必要時需手術探查以明確診斷。
2.慢性細菌性痢疾 急性菌痢末徹底治癒可演變為慢性,亦可在慢性基礎上呈急性發作,表現為每天大便3~5次不等,可伴黏液、膿血、多有里急後重感,少數患者有左下腹疼痛。慢性菌痢時大便培養陽性率較低,一般只有15%~30%,故應反覆多次培養始能發現致病菌。
實驗室檢查:
血常規檢查可示貧血,血沉可增快,大便潛血可為陽性。
其它輔助檢查:
1.X線檢查 腹部透視可見氣液平面,腹部平片還可見軟組織塊陰影。小腸氣鋇雙對比造影檢查對檢出小腸轉移瘤有較重要價值,具體表現可有:
(1)局限性向心性狹窄,黏膜破壞、 皺襞消失,腸壁光滑僵硬。
(2)孤立性隆起性病變,充盈缺損。
(3)潰瘍形成,不規則較大龕影,常伴有輕度狹窄和結節樣病變。
(4)瘺管形成,鋇劑外溢。
(5)冰凍征,見於廣泛的腹腔轉移和惡性瀰漫性腹膜間皮瘤。
(6)多發性結節樣腸壁壓跡。可見有腸梗阻徵象,偶有氣腹。
2.B超和CT B超和CT便於發現腫瘤的大小、位置 浸潤深度及與周圍組織的關係,並可發現原發灶,腫瘤直徑大於2cm即可顯示。口服造影劑做CT掃描,可顯示腸腔不規則、破壞、龕影和竇道等,並可清楚顯示腸外轉移灶及淋巴結轉移。
3.選擇性腸系膜動脈造影 對於診斷小腸轉移性腫瘤頗有幫助,對提高小腸轉移瘤的檢出率和定位診斷具有較高價值,尤其是對於腫瘤伴有出血者診斷價值更大。文獻報導該法陽性率>90%。其表現有:
(1)腫瘤浸潤和推移血管。
(2)腫瘤新生血管形成。
(3)腫瘤囊性變及壞死區為造影劑充盈,呈“湖”、“池” 或“竇”狀。
(4)腫瘤包繞引起血管的狹窄和梗阻。
(5)毛細血管灌注時間延長或通透性增加,出現腫瘤染色影。
(6)動靜脈分流,靜脈早期充盈。
4.纖維內鏡檢查 對於十二指腸內轉移瘤很有幫助,近端空腸可選用小腸鏡,遠端迴腸可用結腸鏡檢查。
5.腹腔鏡檢查 可直觀發現腹腔內病變 並可取活檢確診,但系有創性檢查,費用高,臨床上少用。
治療
人體其他部位的癌腫如已轉移至小腸,說明原發灶已屬晚期 一般多不能切除。若轉移灶為單發或較局限則可做病變腸段切除吻合術,維持消化道暢通,緩解梗阻,但系姑息性手術。如病灶廣泛或浸潤範圍大,則可作捷徑手術或造口術。必要時根據病理類型配合化療或放療,可取得一定療效。
預後:
本病預後不良,5年生存率較低。
腸癌病人禁忌飲食
(1)烈性酒、辛辣、燥熱、刺激性食物,對肛門有刺激作用,一定不能吃。
(2)高脂肪飲食及低纖維食物。
(3)儘量少吃油炸、燻烤及醃製食物。