分類
從病理組織學考慮侵犯眼眶的非霍奇金淋巴細胞性腫瘤(non-Hodgkin'slymphoma)有3種基本類型:良性反應性淋巴細胞增生、非典型性淋巴細胞增生和惡性淋巴瘤。因為它們在臨床表現和診斷技術上很相似因此被認為是同一類腫瘤,所不同的是性質上的差異。流行病學
全身淋巴瘤的患者中眼眶受累的發病率不高,據報告1269例全身淋巴瘤屍檢病例中,僅16例(1.3%)有眼眶受累的證據。在1組250例兒童腫瘤眼眶活檢組織學檢查中,僅有5例反應性淋巴細胞增生沒有一例淋巴瘤,說明眼眶淋巴性腫瘤顯著性發生在成人,多發生在45~60歲。
病因
非霍奇金淋巴瘤的病因涉及病毒、細菌、放射線某些化學物質以及除莠劑等多種因素。已知EB病毒與高發區Burkitt淋巴瘤和結外T/NK細胞淋巴瘤、鼻型有關。成人T細胞淋巴瘤/血病與人類親T細胞病毒Ⅰ型(HTLV1)感染密切關聯。胃黏膜相關淋巴組織淋巴瘤是由幽門螺鏇桿菌感染的反應性病變起始而引起的惡性變。放射線接觸如核爆炸及核反應堆意外的倖存者、接受放療和化療的腫瘤患者非霍奇金淋巴瘤發病危險增高。愛滋病、某些遺傳性、獲得性免疫缺陷疾病或自家免疫性疾病如共濟失調-毛細血管擴張症聯合免疫缺損綜合徵、類風濕性關節炎、系統性紅斑狼瘡、舍格倫綜合徵(Sjögren’s syndrome)、低γ球蛋白血症以及長期接受免疫抑制藥治療(如器官移植等疾病)所致免疫功能異常均為非霍奇金淋巴瘤發病的高危因素。
發病機制
 眼眶非霍奇金惡性淋巴腫瘤
眼眶非霍奇金惡性淋巴腫瘤由於淋巴細胞的分化階段不同,因而在受侵的淋巴結或淋巴組織中可出現不同階段的瘤細胞。在同一病灶中,可有低分化的瘤細胞,也可有分化較為成熟的細胞。隨著病變的進展,惡性淋巴瘤的組織學類型可有轉變,如結節型可轉變為瀰漫型。
增生的腫瘤組織可呈單一細胞成分,但由於原始多能幹細胞可向不同的方向分化,有時細胞成分可是兩種以上或多種多樣的。
近年來由於單克隆抗體和免疫組化的廣泛套用,已有可能辨別不同分化階段的T、B淋巴細胞。
發生於包膜下皮質胸腺細胞的腫瘤通常是T細胞急性淋巴細胞白血病和淋巴母細胞淋巴瘤。所有其他T細胞淋巴瘤都是來自比較成熟的T細胞,CD4陽性,其中包括成人T細胞淋巴瘤(ATL)、蕈樣黴菌病、SEZARY綜合徵、多數所謂的周圍性T細胞淋巴瘤及半數以上的T細胞慢性淋巴細胞白血病。有一些周圍T細胞淋巴瘤、近半數的T細胞慢性淋巴細胞白血病和一些Tγ淋巴增生性疾病,CD8陽性。
B細胞淋巴瘤的特異性抗體較少,但有表面免疫球蛋白表達。最早期的B細胞表面有CD10、CD19的表達細胞內有終端轉移酶並有重鍵基因的重組。以後細胞表達CD20,細胞漿內產生μ重鍵,K輕鍵基因的重組λ輕鍵基因的重組及終端轉移酶脫失。這些代表發展中的前B細胞階段。細胞丟失CD10的表達以後即成為不成熟的B細胞,表面有IgM表達。以後細胞表面表達CD21受體(C3D)膜上產生IgD和IgM所有B細胞的發展階段都是在抗原刺激下發生的,同時免疫球蛋白基因在接受抗原刺激後被啟動而分泌。此後,細胞丟失CD21、CD20和表面免疫球蛋白,獲得漿細胞的標記物PC-1和PC-2分泌免疫球蛋白這是細胞濾泡中心B細胞的發展過程,發生惡性變後即成為淋巴細胞淋巴瘤。
多數急性淋巴細胞的白血病來源於前B細胞,Burkitt淋巴瘤及白血病來源於表面IgM陽性的不成熟B細胞,多數濾泡性和瀰漫性B細胞淋巴瘤來自成熟的或活化的B細胞。巨球蛋白血症(Waldenström綜合徵)和多發性骨髓瘤則來自分化的終末階段,慢性淋巴細胞白血病表達CD5,瀰漫性中等分化淋巴瘤表達CD5及CD10,可能說明這些是來自套細胞區而不是濾泡中心的B細胞。
臨床表現
眼眶非霍奇金惡性淋巴腫瘤的分類雖然複雜臨床表現卻較為一致。且多見於淚腺區這是因正常淚腺內有淋巴組織存在的緣故。一側或兩側眼瞼腫脹、下垂,捫及無痛性硬性腫物。眼球突出,並向一側移位,球結膜水腫。因病變浸潤性增生,波及視神經和眼外肌視力減退經常發生,眼球運動受限甚者眼球固定結膜下侵犯,可透過結膜看到粉色魚肉樣腫物惡性程度較高的腫瘤發展較快,眼瞼浸潤變硬,遮住眼球,與眶內腫物連為一體。腫瘤發生的年齡和臨床表現與淋巴浸潤炎性假瘤頗為相似,尤其是需要與淚腺炎型假瘤進行鑑別診斷。眶內惡性淋巴瘤有時伴有其他部位淋巴結腫大,需全身詳細檢查。
併發症:
眼球移位及運動障礙。
診斷
根據病史及臨床表現,並結合影像學檢查,診斷並不難最後確診還要靠活體組織檢查。
鑑別診斷:
主要是和淚腺上皮性腫瘤鑑別,後者為多回聲或中高反射。但和淚腺炎性假瘤區別困難,必要時活檢證實診斷。最易和其混淆的是淋巴細胞性炎性假瘤,兩者在臨床和影像上均類似,僅淋巴瘤年齡偏大,最後鑑別需要病理證實。
檢查
 眼眶非霍奇金惡性淋巴腫瘤
眼眶非霍奇金惡性淋巴腫瘤實驗室檢查:
1.外周血象 早期患者血象多正常,繼發自身免疫性溶血或腫瘤累及骨髓可發生貧血、血小板減少及出血。9%~16%的患者可出現白血病轉化,常見於瀰漫型小淋巴細胞性淋巴瘤、濾泡型淋巴瘤淋巴母細胞性淋巴瘤及瀰漫型大細胞淋巴瘤等。
2.生化檢查 可有血沉血清乳酸脫氫酶β2-微球蛋白及鹼性磷酸酶升高,單克隆或多克隆免疫球蛋白升高,以上改變常可作為腫瘤負荷及病情檢測指標。
3.血沉 血沉在活動期增快,緩解期正常為測定緩解期和活動期較為簡單的方法。 4.免疫學表型檢測 單克隆抗體免疫表型檢查可識別淋巴瘤細胞的細胞譜系及分化水平,用於診斷及分型常用的單克隆抗體標記物包括CD45(白細胞共同抗原)用於鑑定其白細胞來源;CDl9、CD20、CD22、CD45RA、CD5、CDl0、CD23、免疫球蛋白輕鏈κ及γ等用於鑑定B淋巴細胞表型;CD2、CD3、CD5、CD7、CD45RO、CD4、CD8等鑑定T淋巴細胞表型;CD30和CD56分別用於識別間變性大細胞淋巴瘤及NK細胞淋巴瘤,CD34及TdT常見於淋巴母細胞淋巴瘤表型。
5.遺傳學 90%的非霍奇金淋巴瘤存在非隨機性染色體核型異常,常見為染色體易位、部分缺失和擴增等。不同類型(entity)的非霍奇金淋巴瘤多有各自的細胞遺傳學特徵非霍奇金淋巴瘤是發生於單一親本細胞的單克隆惡性增殖瘤細胞的基因重排高度一致。IgH基因重排常作為B細胞淋巴瘤的基因標誌,TCR γ或β基因重排常作為T細胞淋巴瘤的基因標誌,陽性率均可達70%~80%。細胞遺傳學及基因標誌可用於非霍奇金淋巴瘤的診斷、分型及腫瘤微小病變的檢測。
6.骨髓象 早期正常,晚期浸潤骨髓時骨髓象可發生變化,如找到淋巴瘤細胞,此時可稱為淋巴瘤白血病。
7.病理學檢查 肉眼檢查淋巴樣腫瘤外觀為均質的黃色或粉紅色的腫塊,儘管內部小葉狀顯而易見其邊界輪廓常常分明。顯微鏡下,這些腫瘤要區分為良性和惡性類型可能困難因為它們代表細胞形態發展變化的連續譜儘管某些腫瘤可明確診為良性反應性淋巴細胞增生,其他診為惡性淋巴瘤,但有部分處於過渡的稱為非典型性淋巴細胞增生的細胞形態為了解決診斷問題,已提出良性反應性非典型性淋巴增生及惡性淋巴瘤的診斷標準。
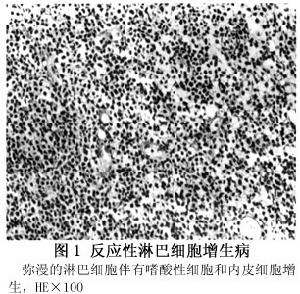
反應性淋巴細胞增生:病變由瀰漫增生的淋巴細胞組成,與炎性假瘤相比淋巴增生更顯著,淋巴樣濾泡更常見,病變以小而圓的成熟淋巴細胞為主,並有漿細胞等多形性排列為特徵。常見有活躍的有絲分裂的生髮中心。有一原始纖維基質伴有數個嗜酸性細胞和內皮細胞增生。
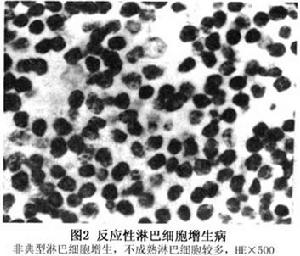
非典型淋巴細胞增生:代表介於反應性淋巴細胞增生和惡性淋巴瘤的中間過渡性病變。以淋巴細胞組成為特徵。淋巴細胞多呈瀰漫性增生,淋巴樣濾泡較少病變主要由成熟細胞組成。與反應性淋巴增生不同之處是不成熟的淋巴細胞數量較多,並可見生髮中心外有核分裂像存在。
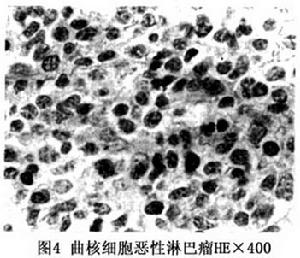
惡性淋巴瘤:由形態學上較單一的不成熟的淋巴細胞或明顯異型性的淋巴細胞組成,以有較多、較大核分裂像的退行發育細胞、較多的多形核和常常並存核仁為特徵。淋巴濾泡缺乏或不明顯內皮細胞增生也不明顯。
病理組織學上良性反應性淋巴增生顯示具有淋巴濾泡,伴有反應性生髮中心及包括淋巴細胞組織細胞和漿細胞的多種細胞組成為特點;而惡性淋巴瘤則以淋巴樣浸潤性病變,細胞學上為單型性、非典型性細胞組成為特徵。根據病理學特徵將眼眶淋巴組織增生病分為炎性假瘤、反應性淋巴增生不典型淋巴細胞增生及惡性淋巴瘤四類。通過病理組織學分類與免疫學分類的有機結合,可為臨床診治提供更為可靠的依據。病理學檢查是診斷MHL及病理類型的主要依據。
其它輔助檢查:
1.超聲探查 由於淋巴瘤是由大量淋巴細胞組成,纖維組織間隔很少。A超顯示病變內呈低反射,聲衰減不明顯,邊界清楚。B超顯示病變呈不規則形、扁平形或橢圓形,邊界清楚,內回聲少,聲衰減輕。一般CDI常發現病變內有較豐富的血流。
2.CT掃描 多數腫瘤位於眼眶前部並累及包繞眼球、眼外肌或視神經,邊界不清楚,形狀不規則,增強明顯。很少出現骨破壞,但可充滿眼眶。
3.MRI 淋巴瘤多位於淚腺、眼瞼,也可瀰漫侵及眶內軟組織。在MRI上TlWI多為中信號,T2WI為高信號或中高異質信號,增強明顯。由於病變呈浸潤性增生,可顯示包繞眼眶正常結構,甚至充滿眼眶。
治療
 眼眶非霍奇金惡性淋巴腫瘤
眼眶非霍奇金惡性淋巴腫瘤若全身檢查不能顯示全身淋巴瘤、應作眼眶腫物活檢,以確定病變性質。通常切除性活檢應儘量切除足夠的腫瘤組織。如有必要,可行適當的免疫組織化學和電子顯微鏡檢查研究手術者與病理學者密切配合,切下的組織分為新鮮狀態和浸泡甲醇兩部分。新鮮標本送作細胞標記研究,甲醇固定之標本作永久切片。若病變能完全切除而不損害重要結構時可作完全切除而不是切除性活檢。
若臨床檢查發現有眼眶外腫瘤的證據,應決定適當的活檢位置如眼眶腫瘤於前方結膜下可見或通過眼瞼可捫及,為活檢最佳選擇越易接近之部位,越適合做活檢。
若眼眶腫瘤患者有已知活檢證實的淋巴瘤病史,細針活檢或穿吸活檢顯示與已知的全身淋巴瘤相一致,宜制定非手術方案。
良性反應性淋巴細胞增生患者可採用保護眼球的眼眶局部放射治療。一般套用15~20Gy劑量可致此種腫瘤明顯緩解。大部分良性反應性淋巴細胞增生病例腫物局限眼前部淺表,常可手術完全切除局限於眼眶的非典型性淋巴細胞增生病例若全身檢查正常、可對患側眼眶局部放療25~30Gy明確診斷的眼眶惡性淋巴瘤病例,若全身詳細檢查沒有發現淋巴瘤局部應給予放射治療25~30Gy劑量。如有證據表明全身淋巴瘤與眼眶淋巴瘤相關,則最好給患者選擇適當的化學治療而不作放射治療如眼眶病變對全身化療無反應,則作眼眶放射治療是合適的,治療後2~3月應複查,再作眼眶CT掃描以明確其對放射治療的反應。
飲食宜忌
宜:1、宜多吃具有抗惡性淋巴瘤作用的食物:蟾蜍、田雞、芋艿。
2、淋巴結腫大宜吃荸薺、芋艿、核桃、荔枝、黃顙魚、田螺、羊肚、貓肉、牡蠣。
3、發熱宜吃豆腐渣、無花果、大麥、綠豆、苦瓜、節瓜、菱、水蛇。
4、盜汗宜吃豬心、羊肚、燕麥、高粱、豆腐皮。
忌:
1、忌咖啡等興奮性飲料。
2、忌蔥、蒜、姜、桂皮等辛辣刺激性食物。
3、忌肥膩、油煎、霉變、醃製食物。
4、忌公雞、豬頭肉等發物。
5、忌海鮮。
6、忌羊肉、狗肉、韭菜、胡椒等溫熱性食物。
預後
大多數眼眶非霍奇金淋巴瘤患者經治療後除了一些放射治療後發生的放射性視網膜病變之外,一般視力預後良好。至於全身的預後主要取決於眼眶病變是局部原發,還是全身淋巴瘤之一部分。淋巴性病變的組織學結果並不總是與全身病變的發展程度相關。有材料顯示那些被診為眼眶良性淋巴細胞反應性增生的患者5年內有15%~20%的機會同時發生或最終發展為全身性病變;那些被診為非典型淋巴增生性病變有29%~40%的機會發展為全身性淋巴瘤;那些診為惡性淋巴瘤的病變,5年內有60%以上的機會與全身性疾病相關。有全身淋巴瘤的患者,要經常給予適當的化學治療;全身性預後可因不同的病例而有相當大的差異。
因此,對眼眶淋巴增生病變應長期隨訪並在必要時重複活檢,因病變各型間有可能會發生轉變。有作者提出活檢最好作切開性活檢,並且認為應有最小的標本量。
