警示語
警告
嚴重感染
使用恩利®進行治療的患者發生嚴重感染的風險增高,可能導致住院或死亡(見警告和不良反應)。而絕大多數出現上述情況的患者同時合用免疫抑制劑,如甲氨蝶呤或皮質激素。一旦患者發生嚴重感染或膿毒血症應停用恩利。
已報告的感染包括:
♦活動性結核感染,包括復發的潛伏性結核感染。結核感染患者反覆出現播散性或肺外病變。患者使用恩利前和用藥過程中,應檢測潛伏性的結核感染。使用恩利®治療前必須治療潛伏性的結核感染。
♦侵襲性真菌感染,包括組織胞漿菌病,球孢子菌病,念珠菌病,麴黴病,芽生菌病,和肺孢子蟲病。患者有組織胞漿菌病或其他侵襲性真菌感染者,可能呈現播散性而非局限性病變。一些活動性感染患者的組織胞漿菌病的抗原和抗體檢測可能為陰性。患者的侵襲性真菌感染有發展為嚴重全身性疾病風險時,應考慮給予經驗性抗真菌治療。
♦因機會致病菌導致的細菌性、病毒性和其他感染, 包括軍團菌屬和利斯塔氏菌屬。
慢性或反覆感染的患者使用恩利治療之前,應當仔細評估其承擔的風險和受益。
使用恩利治療時和治療後,應嚴密監測患者感染症狀和體徵的變化,包括那些治療前的潛伏性結核感染檢測結果呈陰性而可能發生結核感染的患者。
惡性腫瘤
有報告使用TNF-抑制劑,包括恩利,治療的兒童和青少年患者發生淋巴瘤和其他惡性腫瘤,有些是致命的。
成份
主要成份:依那西普
輔料:甘露醇、蔗糖和氨丁三醇(Tris)。
活性成份來源:依那西普是利用中國倉鼠卵巢(CHO)細胞表達系統產生的人腫瘤壞死因子受體p75 Fc融合蛋白。二聚體由人腫瘤壞死因子受體2(TNFR2/p75)的胞外配體結合部位與人IgG1的Fc片段連線組成。組成依那西普的Fc包括CH2、CH3及連線部位,但不包括IgG1的CH1部分。通過檢測依那西普中和TNFα介導A375細胞的成長抑制作用確定依那西普的效能,依那西普的活性為1.7×106單位/mg。
分子量:依那西普包括934個胺基酸,分子量約為150 kD
性狀
白色凍乾粉。溶劑為澄清、無色液體。
用法用量
本品需在有診斷和治療類風濕關節炎和強直性脊柱炎經驗的專科醫生的指導下使用。
尚未進行藥物相容性研究,禁止將依那西普與其他藥物混合使用。
本品的製備和使用方法請參見說明書的“注射用依那西普(恩利®)的使用說明”部分。
成人(18-64歲)
[u]類風濕關節炎[/u]
推薦劑量為25 mg每周二次(間隔72-96小時)或50mg每周一次,已證實50mg每周一次的給藥方案是安全有效的(參見藥理毒理部分)。
[u]強直性脊柱炎[/u]
推薦劑量為25 mg每周二次(間隔72-96小時)或50 mg每周一次。
老年患者(≥65歲)
無需進行劑量調整。用法用量與18-64歲的成人相同。
肝腎功能損害的患者
無需進行劑量調整。
注射部位
本品的注射部位為大腿、腹部和上臂,注射方式為皮下注射。每次在不同部位注射,與前次注射部位至少相距3 cm。禁止注射於皮膚柔嫩、瘀傷、發紅或發硬部位。注射部位的選擇和注射方法的詳細信息請參見“注射用依那西普(恩利)的使用說明”。
處置
依那西普凍乾粉在使用前必須置於2°C – 8°C冰櫃內貯存,不可冷凍。本品溶解後應立即使用。如果不立即使用,應將西林瓶中溶解後的依那西普注射液貯存於2°C – 8°C冰櫃內, 最長可保存6小時。如未能在6小時內使用,應將溶液丟棄。在注射前,應使冷藏的溶液達到室溫。溶劑的預填充注射器橡皮塞中含有橡膠(乾燥天然橡膠)。在接觸或使用依那西普之前,患者或護理人員應聯繫醫生詢問如何處置已知或可能對橡膠產生的過敏反應(變態反應)。
不良反應
[u]安全信息匯總[/u]
最常見的不良反應報告為注射部位反應(比如疼痛,腫脹,瘙癢,紅斑和注射部位出血),感染(比如上呼吸道感染,支氣管炎, 膀胱感染和皮膚感染) ,變態反應, 自身抗體形成,瘙癢和發熱。
依那西普也有嚴重不良反應的報導。腫瘤壞死因子抑制劑,比如依那西普,會影響免疫系統,他們的使用也許會影響患者自身對感染和腫瘤的抵抗能力。依那西普治療後出現嚴重感染的患者小於1/100。安全性報告中也包含致命或威脅生命的感染和膿毒血症。使用依那西普的患者也有各種惡性腫瘤的報告,包括乳腺癌,皮膚癌和淋巴瘤。
也有嚴重的血液系統、神經系統異常以及自身免疫反應的報告。這些包括罕見的全血細胞減少和非常罕見的再生障礙性貧血。使用依那西普的患者還有中樞和外周神經系統脫髓鞘病變的報告,分別為罕見和非常罕見。另外還有罕見的狼瘡,狼瘡相關表現和血管炎的報告。
[u]不良反應匯總於以下列表[/u]
下述不良反應是基於在成人進行的臨床試驗報告和上市後監測報告。
在各器官系統中,將不良反應按發生率(可能出現該不良反應的患者數)高低分類列出,分類標準如下:很常見(]1/10);常見(]1/100,[1/10);少見(]1/1000,[1/100);罕見(]1/10000,[1/1000);非常罕見([1/10000);未知:(臨床試驗中不能準確評估發生率)。
良性、惡性和性質不明的腫瘤(包括囊腫和息肉)
少見: 非黑色素瘤皮膚癌
罕見: 黑色素瘤; 淋巴瘤
未知: Merkel細胞癌;白血病
感染和侵染:
很常見: 感染(包括上呼吸道感染、支氣管炎、膀胱炎、皮膚感染)*
少見: 嚴重感染(包括肺炎、蜂窩組織炎、膿毒性關節炎、膿毒血症和寄生蟲感染)*
罕見: 結核病、機會致病菌感染(包括侵襲性真菌、原蟲、細菌和非典型分枝桿菌感染和軍團菌屬)*
未知: 利斯塔氏菌屬
血液及淋巴系統異常
少見: 血小板減少
罕見: 貧血,白細胞減少,中性粒細胞減少,全血細胞減少
非常罕見: 再生障礙性貧血
免疫系統異常
常見: 變態反應(參見“皮膚和皮下組織異常”),自身抗體形成*
少見: 系統性血管炎(包括抗中性粒細胞胞漿抗體(ANCA)陽性血管炎)
罕見: 嚴重變態/過敏反應(包括血管性水腫,支氣管痙攣),類肉狀瘤病
未知: 巨噬細胞活化綜合徵
神經系統異常
罕見: 癇性發作
中樞神經系統脫髓鞘病變,包括多發性硬化或局部神經脫髓鞘病變例如視神經炎和橫貫性脊髓炎(參見“注意事項”)
非常罕見: 外周神經脫髓鞘性病變,包括格林巴利綜合徵,慢性炎症性脫髓鞘性多發性神經病,脫髓鞘性多發性神經病和多灶性運動神經病。
呼吸道、胸腔和縱隔異常
少見: 間質性肺病(包括肺炎和肺纖維化)*
肝膽異常
罕見: 肝酶升高、自身免疫性肝炎
皮膚及皮下組織異常
常見: 瘙癢
少見: 血管性水腫、蕁麻疹、皮疹、銀屑病樣皮疹、銀屑病(包括新發或加重和膿皰,主要在手掌或腳掌)
罕見: 皮膚血管炎(包括白細胞破裂性脈管炎)、Stevens-Johnson綜合 征、多形性紅斑
非常罕見: 中毒性表皮壞死溶解
肌肉骨骼,結締組織和骨骼異常
罕見: 亞急性皮膚型紅斑狼瘡,盤狀紅斑狼瘡,狼瘡樣綜合症
全身性異常和注射部位反應
很常見: 注射部位反應(包括出血、淤血、紅斑、瘙癢、疼痛、腫脹)*
常見: 發熱
心臟異常
罕見: 充血性心力衰竭加重(參見“注意事項”)
眼部異常
少見: 葡萄膜炎,鞏膜炎
*參見下文“其他不良反應”。
其他不良反應
[u]惡性腫瘤和淋巴組織增生疾病[/u]
在4114名類風濕關節炎患者使用本品達6年的臨床試驗中,觀察到各種新生惡性腫瘤129例,其中包括聯合甲氨蝶呤和依那西普治療2年的活性對照試驗的231名患者。這些臨床試驗中所觀察到的比率和發病率與對全體人口的研究期望值相同。在一項351名採用依那西普治療2年以上的強直性脊柱炎患者的研究中,依那西普治療組報告了6例惡性腫瘤。在治療其它適應症的患者中,報告了32例惡性腫瘤和43例非黑色素瘤皮膚癌。
在採用依那西普治療類風濕關節炎、強直性脊柱炎和其他適應症的臨床試驗中,7416名患者中總共報告了18例淋巴瘤。
上市後也報告了各種腫瘤,包括乳腺癌、肺癌和淋巴瘤(參見“特別警告”)。
一項臨床試驗中,曾有治療Wegener肉芽腫患者出現惡性腫瘤的報告(參見臨床試驗)。
[u]注射部位反應[/u]
與安慰劑相比,使用依那西普治療的風濕疾病患者的注射部位反應發生率明顯增高(依那西普治療組36%,安慰劑組9%,包括紅斑和/或瘙癢、疼痛或腫脹)。注射部位反應通常在第一個月發生,且發生頻率在第一個月最高,隨後逐漸降低。注射部位反應的平均持續時間為3-5天。依那西普治療組出現注射部位反應的患者大多數未予治療,給予治療者中多數接受局部用藥,例如糖皮質激素或者口服抗組胺藥。除此之外,部分患者還出現注射部位反應再現,即在最近一次的注射點有皮膚反應同時在多數的先前注射點也出現注射部位反應。這種反應一般為一過性的,而且治療後不再復發。
在斑塊型銀屑病患者中進行的對照試驗表明,在給藥的前12周內依那西普治療組患者中約有13.6%,安慰劑治療組中約有3.4%出現注射部位反應。
上市後曾觀察到與依那西普治療有關的注射部位的出血和瘀血。
[u]嚴重感染[/u]
在類風濕關節炎患者的對照試驗中,當依那西普治療組和安慰劑組的治療暴露時間相同時,兩組報告嚴重感染(致命的、威脅生命的、需要住院的或需要抗生素靜脈給藥的)和非嚴重感染的發生率相當。最常見的非嚴重感染是上呼吸道感染。依那西普治療達48個月的類風濕關節炎患者中出現嚴重感染的比例為6.3%,包括膿腫(各種部位)、菌血症、支氣管炎、滑囊炎、蜂窩組織炎、膽囊炎、腹瀉、憩室炎、心內膜炎(疑似)、胃腸炎、B型肝炎、帶狀皰疹、腿部潰瘍、口腔感染、骨髓炎、耳炎、腹膜炎、肺炎、腎盂腎炎、膿毒血症、膿毒性關節炎、鼻竇炎、皮膚感染、皮膚潰瘍、尿道感染、血管炎以及傷口感染等。在為期2年的活性對照試驗中分別給予受試者依那西普、甲氨蝶呤或依那西普與甲氨蝶呤聯用,三個治療組發生嚴重感染的發生率相似,但不能排除依那西普與甲氨蝶呤聯用與感染髮生率的增加有關。
在斑塊型銀屑病患者中進行的24周安慰劑對照試驗中,依那西普治療組與安慰劑治療組的感染髮生率相似。依那西普治療組患者出現的嚴重感染包括:蜂窩組織炎、胃腸炎、肺炎、膽囊炎、骨髓炎、胃炎、闌尾炎、鏈球菌導致的筋膜炎、肌炎、膿毒血症性休克、憩室炎、以及膿腫。在雙盲開放標籤的銀屑病關節炎試驗中,1例患者報告嚴重感染(肺炎)。
曾有使用依那西普發生嚴重和致命感染的報告,報告的病原包括細菌、分枝桿菌(含結核病)、病毒和真菌。一些病例發生於開始使用依那西普治療後的數周內,這些患者除了類風濕關節炎之外還患有基礎疾病(糖尿病、充血性心力衰竭、活動性或慢性感染)(參見“注意事項”)。一項臨床試驗表明,依那西普治療可能增加患有膿毒血症患者的死亡率。
曾有機會致病菌感染的報告,包括侵襲性真菌感染、寄生蟲(包括原蟲)感染、細菌感染(包括利斯塔氏菌屬和軍團病桿菌屬)以及非典型分枝桿菌感染。在一項綜合的臨床試驗數據中,15402名依那西普治療患者出現機會致病菌感染的總體發生率為0.09%。調整後暴露率是每100個患者年中發生0.06個事件。上市後,全球範圍內出現機會致病菌感染的病例中約有一半為侵襲性真菌感染。最常報告的侵襲性真菌感染為肺囊蟲屬和麴黴菌屬。侵襲性真菌感染導致了一半以上機會致病菌感染患者的死亡。主要的致命性結果出現在肺孢子蟲性肺炎、未確定的系統性真菌感染以及麴黴菌病的患者中(參見“注意事項”)。
[u]自身抗體[/u]
在多個時間點對患者的血清樣本進行自身抗體檢測。依那西普治療組類風濕關節炎患者抗核抗體(ANA)(滴度≥1:40)的陽性比例(11%)大於安慰劑治療組(5%)。通過放射性免疫測定法(依那西普治療組15%,安慰劑治療組4%)和綠蠅短膜豆分析法(依那西普治療組3%,安慰劑治療組0%)測得依那西普治療患者抗雙鏈DNA抗體陽性的比例較高。依那西普治療患者產生抗心磷脂抗體的增加比例與安慰劑組相似。長期使用依那西普治療對自身抗體產生的影響未知。
罕見報告患者(包括類風濕因子陽性患者)產生其他自身抗體的同時出現狼瘡樣綜合徵或皮疹,這些皮疹與亞急性皮膚紅斑狼瘡或盤狀紅斑狼瘡的臨床表現和活組織檢查相似。
[u]全血細胞減少和再生障礙性貧血[/u]
上市後曾報告全血細胞減少症和再生障礙性貧血的病例,有些造成了死亡(參見“注意事項”)。
[u]間質性肺病[/u]
上市後曾報告間質性肺病的病例(包括肺炎和肺纖維化),有些造成了死亡。
[u]實驗室評價[/u]
根據臨床研究的結果,對患者除了仔細的醫療處置和監測外通常不需要進行特殊的實驗室評價。
[u]依那西普和阿那白滯素聯合治療[/u]
在對同時接受依那西普和阿那白滯素治療的患者進行研究時發現與單獨使用依那西普相比,同時使用依那西普和阿那白滯素治療時嚴重感染的發生率更高,並且有2%(3/139)的患者出現中性粒細胞減少(絕對中性粒細胞計數[1000/mm3)。其中一名患者並發蜂窩組織炎,經住院治療後康復(參見“注意事項”和“藥物相互作用”)。
禁忌
對本品中活性成份或其他任何成份過敏者。
膿毒血症患者或存在膿毒血症風險的患者。
對包括慢性或局部感染在內的嚴重活動性感染的患者不能使用本品治療。
注意事項
特別警告
曾有使用依那西普發生嚴重感染(包括膿毒血症和結核病)的報告,一些是致命感染。這些感染是由於細菌、分枝桿菌、真菌,病毒和寄生蟲(包括原蟲)引起的。也曾有機會致病菌感染的報告(包括軍團菌屬和利斯塔氏菌屬)。需要對在依那西普治療過程中出現新發感染的患者進行嚴密監測。如果患者出現嚴重感染必須停止使用依那西普。復發性或慢性感染的患者或存在可能導致患者易受感染的潛在條件,當考慮使用依那西普治療時,應謹慎使用。
依那西普和阿那白滯素(Anakinra)聯合治療與嚴重感染和中性粒細胞減少症的風險增加有關。由於並未證實該聯合治療可以增加臨床療效,因此不推薦依那西普和阿那白滯素聯合使用。
一項在180例標準治療(包括環磷醯胺和大劑量激素)上加用依那西普的Wegener肉芽腫患者的安慰劑對照研究中,與單用標準治療相比,加用依那西普組患者的臨床症狀未改善更佳。依那西普治療組患者與安慰劑組相比,發生各型非上皮惡性腫瘤更多。不推薦Wegener肉芽腫患者使用依那西普治療。
在一項48例使用依那西普或安慰劑治療的中度到重度酒精性肝炎住院患者中進行的試驗表明,依那西普治療無效,且治療6個月後,依那西普治療組患者的死亡率明顯較高。不推薦酒精性肝炎患者使用依那西普治療。患有中度到重度酒精性肝炎的患者使用依那西普治療時,醫生應謹慎使用。
溶劑的預填充注射器橡皮塞中含有橡膠(乾燥天然橡膠)。在接觸或使用依那西普之前,患者或護理人員應聯繫醫生詢問如何處置已知或可能對橡膠產生的超敏反應(變態反應)。
一般注意事項
感染
由於依那西普的平均消除半衰期約為70小時(範圍:7-300小時),因此在使用依那西普治療前、治療中和治療後,必須對患者的感染情況進行評價。
曾有使用依那西普發生嚴重感染、膿毒血症、結核病和機會致病菌感染(包括侵襲性真菌感染)的報告(參見“不良反應”)。這些感染是由細菌、分枝桿菌、真菌和病毒引起的。在某些情況下,由於真菌和其他機會致病菌不能被識別導致治療延誤,有時導致死亡。在很多報告中,患者也同時使用包括免疫抑制劑在內的藥物治療。在評估患者感染情況時,相關機會致病菌對患者的風險也應考慮(如地方性真菌病)。
需要對在依那西普治療過程中出現新發感染的患者進行嚴密監測。如果患者出現嚴重感染必須停止使用依那西普。暫無對慢性感染的患者使用依那西普的安全性和有效性評估。復發性或慢性感染的患者或存在可能導致患者易受感染的潛在條件(如晚期糖尿病或糖尿病控制不良),當考慮使用依那西普治療時,應謹慎使用。
結核病(TB)
已有報告使用TNF抑制劑(包括依那西普)的患者出現結核病,包括彌散性結核和肺外表現。結核病的出現可能是由於潛伏性結核感染的復發或新的感染。
在開始使用依那西普治療前,必須對結核病風險高的患者進行活動性或潛伏性結核感染的評估。該評估包括結核病患者的個人信息及詳細醫療史、以往與結核病人的接觸史和以往和/或目前的免疫抑制治療法。所有患者需進行恰當的篩選試驗,例如結合菌素皮膚試驗及胸部X線檢查(可以參考當地推薦的方法)。處方醫生應注意結核菌素皮膚試驗出現假陰性的結果,特別是那些患有嚴重疾病或免疫缺陷的患者。
如果患者確診為活動性結核感染,則禁止使用依那西普治療。在依那西普開始治療前,必須預防潛伏性結核感染。有些治療前潛伏性結核感染檢測為陰性的患者,使用依那西普後發展為活動性結核感染。使用依那西普過程中醫生應監測患者有活動性結核感染的體徵和症狀,包括那些潛伏性感染檢測陰性的患者。並應參考適用的當地治療指南。如果患者確診為潛伏性結核病,則在開始使用依那西普前必須按照當地推薦的方法進行抗結核治療。在這種情況下,應慎重考慮使用依那西普治療的受益/風險平衡。類風濕關節炎患者結核感染的幾率會更高。
應告知患者在使用依那西普治療期間或治療以後,患者若出現結核病(例如,持續性咳嗽、體重減輕和低熱)的體徵/症狀均應尋求醫學指導。
B型肝炎病毒激活
曾有慢性B型肝炎病毒的攜帶者接受包括依那西普在內的TNF抑制劑治療時出現B肝病毒(HBV)激活的報告。有HBV感染風險的患者在開始抗-TNF治療前,必須對先前HBV感染情況進行評價。尚不明確依那西普和HBV激活的因果關係,已確診為HBV攜帶者的患者使用依那西普時,應謹慎使用。如果HBV攜帶者使用依那西普治療,應監測HBV感染激活的體徵和症狀,必要時應採取恰當的治療。
C型肝炎惡化
曾有使用依那西普治療的患者出現C型肝炎惡化的報告,但是尚不明確依那西普和C型肝炎惡化的因果關係。
糖尿病患者的低血糖症
曾有患者使用糖尿病治療藥物後使用依那西普治療出現低血糖症的報告,其中一些患者不得不減少使用抗糖尿病的藥物。
依那西普和阿那白滯素聯合治療
與單獨使用依那西普相比,依那西普和阿那白滯素聯合治療與嚴重感染和中性粒細胞減少風險增高相關。並未證實這種聯合療法可以增加臨床效果。因此不推薦依那西普和阿那白滯素聯合使用(參見“藥物相互作用”和“不良反應”)。
依那西普和阿巴他塞聯合治療
在臨床研究中,依那西普和阿巴他塞聯合治療導致嚴重不良事件的發生率增加,並未證實這種聯合療法可以增加臨床效果,因此不推薦使用。
變態反應
常有報導與依那西普使用相關的變態反應。變態反應包括血管性水腫和蕁麻疹,嚴重的此類反應曾有發生。如果出現任何重度的變態或過敏反應,必須立即停止使用依那西普並進行適當的治療。
免疫抑制
由於腫瘤壞死因子(TNF)可以介導炎症反應並調節細胞免疫反應,所以TNF抑制劑(包括依那西普)會影響患者對感染和惡性腫瘤的抵抗力。在一項對49名接受依那西普治療的類風濕關節炎患者的研究中,無證據顯示其可能抑制遲發性超敏反應,免疫球蛋白水平降低或效應細胞群計數改變。
當患者明顯暴露於水痘-帶狀皰疹病毒時應暫停使用依那西普,並應考慮使用水痘-帶狀皰疹免疫球蛋白預防治療。
在免疫抑制或者慢性感染患者中依那西普的安全性和有效性尚不明確。
惡性腫瘤和淋巴組織增殖性疾病
實體瘤和惡性血液病(不包括皮膚癌)
上市後曾有侵犯不同部位的惡性腫瘤的報告(參見“不良反應”)。
在TNF抑制劑的臨床試驗中,與對照組相比TNF抑制劑治療患者出現淋巴瘤的病例較多,但較為罕見,且安慰劑治療患者的隨訪期比TNF抑制劑治療患者的隨訪期短。上市後觀察,使用TNF-抑制劑的患者有患白血病的報告。此外,長期處於高活性炎症疾病狀態的類風濕關節炎患者的淋巴瘤風險增加,從而使風險評估更為複雜。
就目前所知情況,不能排除TNF抑制劑治療患者出現淋巴瘤或其他惡性腫瘤的風險。對於有惡性腫瘤病史或發生惡性腫瘤但考慮繼續治療的患者,在考慮其使用TNF-抑制劑治療時應警惕使用。
在上市後觀察,在使用TNF-抑制劑(包括依那西普)治療的兒童,青少年和成年(大於22歲)患者中有致命惡性腫瘤(特別是何杰金氏和非何杰金氏淋巴瘤)的報告(起始治療小於≦18歲)。大概半數的報告是淋巴瘤。此外還包括其他各種惡性腫瘤以及典型的與免疫抑制相關的罕見的惡性腫瘤。不能除外兒童和青少年使用TNF-抑制劑治療發生惡性腫瘤的風險。
皮膚癌
曾報告採用TNF抑制劑(包括依那西普)治療的患者產生黑色素瘤皮膚癌和非黑色素瘤皮膚癌(NMSC)。依那西普治療患者中非常罕見Merkel細胞癌的上市後報告。推薦所有患皮膚癌風險增高的患者進行周期性的皮膚檢查。
在依那西普的臨床試驗中綜合對照部分的結果發現,與對照組相比依那西普治療組患者產生NMSC的病例較多,尤其在銀屑病患者。
疫苗接種
依那西普治療過程中嚴禁使用活疫苗。尚無接受依那西普治療的患者由於接受活疫苗而發生二次傳播感染的資料。一項雙盲、安慰劑對照的隨機臨床試驗中,184例成年銀屑病關節炎患者在第4周接受了多價肺炎球菌多糖疫苗,多數接受依那西普治療的銀屑病性關節炎患者能對肺炎球菌多糖疫苗產生有效的B細胞免疫應答,但是與未接受依那西普治療的患者比較,總滴度略低,但少數患者滴度增加2倍,但其臨床意義尚不明確。
自身抗體形成
依那西普治療可能會產生自身抗體(參見“不良反應”)。
血液學反應
接受依那西普治療的患者罕見報告出現全血細胞減少,非常罕見報告出現再生障礙性貧血,一些導致死亡。有血惡液質病史的患者使用依那西普治療時,應謹慎使用。使用依那西普過程中,所有出現血惡液質或感染徵兆(比如持續發熱、咽喉痛、淤血、出血、蒼白)的患者,應立即尋求醫療指導。以上患者應當立即進行包括全血細胞計數在內的檢查;如果確診血惡液質,必須停止使用依那西普。
中樞神經系統疾病
罕見報告依那西普治療的患者出現中樞神經系統脫髓鞘病變(參見“不良反應”)。另外,有非常罕見的外周脫髓鞘性多發性神經病的報告(包括格林巴利綜合徵,慢性炎症性脫髓鞘性多發性神經病,脫髓鞘性多發性神經病和多灶性運動神經病)。雖然還沒有依那西普用於多發性硬化症患者的臨床試驗,但其他TNF抑制劑對多發性硬化症患者的臨床試驗顯示疾病活動性有所增加。當對曾經或正患有脫髓鞘疾病的患者或者被認為可能增加出現脫髓鞘疾病風險的患者開立處方時,應建議進行包括神經系統評估在內的詳細風險/受益評估。
在類風濕關節炎患者中進行為期2年的對照臨床試驗表明,依那西普與甲氨蝶呤聯合使用不會導致非預期的安全性事件,且依那西普與甲氨蝶呤聯合使用的安全性特點與依那西普或甲氨蝶呤單獨使用時報告的安全性特點相似。目前正在進行長期聯合用藥安全性特點的評估。依那西普與其他改善病情的抗風濕藥物(DMARD)共同使用時,恩利的長期安全性還未確定。
尚未進行依那西普與銀屑病的其他系統療法或光療法共同使用的研究。
腎和肝功能損害
根據藥代動力學資料(參見“藥代動力學”),肝或腎功能損害患者無需進行劑量調整;針對這些患者的臨床經驗有限。
充血性心力衰竭
充血性心力衰竭(CHF)患者使用依那西普時,醫師應特別謹慎。上市後曾有使用依那西普的患者在有或無明顯促發因素的情況下出現充血性心力衰竭加重的報告。兩項用於評價依那西普治療充血性心力衰竭患者的大規模臨床試驗因缺乏療效而終止。儘管不是最終結論,但其中一項試驗的資料顯示使用依那西普治療的患者可能存在加重充血性心力衰竭的傾向。
酒精性肝炎
在一項II期隨機安慰劑對照的研究中,對48例患有中度或重度酒精性肝炎的住院病人進行依那西普或安慰劑治療。結果顯示,依那西普治療無效,並且治療6個月後,依那西普用藥組的死亡率明顯較高。所以,不推薦酒精性肝炎病人使用依那西普治療。對於患有中度或重度酒精性肝炎的患者使用依那西普治療時,醫生應謹慎使用。
Wegener氏肉芽腫
在一項平均持續時間為25個月安慰劑對照試驗中,89名成年患者接受依那西普和標準療法(包括環磷醯胺、甲氨蝶呤和糖皮質激素),結果並未顯示依那西普對Wegener氏肉芽腫的治療有效。依那西普治療組出現各種類型非皮膚惡性腫瘤的發生率顯著高於對照組。不推薦使用依那西普治療Wegener氏肉芽腫。
治療糖尿病患者的低血糖
有報告對於接受糖尿病治療的患者,開始使用依那西普後會伴有低血糖,需要對一些患者減少治療糖尿病藥物的使用。
孕婦及哺乳期婦女用藥
沒有開展妊娠婦女使用依那西普的研究,因此尚未建立妊娠婦女使用依那西普的安全性。在大鼠和家兔中進行的發育毒性研究中未發現依那西普對胎崽的損害。還沒有關於依那西普的圍產期和產後毒性以及依那西普對生育力和生殖能力的影響的臨床前數據,且動物的生殖研究並不能很好預示在人體中的結果。因此,不推薦妊娠婦女使用依那西普,建議育齡婦女在依那西普治療期間不要懷孕。僅在當明確需要時,妊娠婦女才可使用依那西普治療。
哺乳期的使用
尚未建立哺乳期婦女使用依那西普的安全性,尚不明確依那西普是否通過人的乳汁分泌。皮下注射給予哺乳期大鼠後,依那西普可以通過乳汁排泄,且可以在胎仔血清中檢測到依那西普。由於許多藥物和免疫球蛋白可由人乳汁分泌,因此哺乳期婦女需考慮是否停止哺乳或停用依那西普。
老年用藥
無需根據患者年齡進行劑量調整。
藥物相互作用
依那西普和阿那白滯素聯合治療
與單獨使用依那西普或者阿那白滯素治療的患者相比,兩種藥物同時治療時患者嚴重感染的發生率更高(歷史數據)。
另外,在一項雙盲安慰劑對照的試驗中,與單獨使用依那西普的患者相比,接受基礎甲氨蝶呤治療的患者同時使用依那西普和阿那白滯素後,嚴重感染(7%)和中性粒細胞減少的發病率增高 (參見“注意事項”和“不良反應”)。尚未證實依那西普和阿那白滯素聯合用藥可以增加臨床效果,因此不推薦使用。
依那西普和阿巴他塞聯合治療
在臨床研究中,依那西普和阿巴他塞聯合治療導致嚴重不良事件的發生率增加,並未證實這種聯合療法可以增加臨床效果,因此不推薦使用(參見“注意事項”)。
依那西普和柳氮磺胺吡啶聯合治療
在臨床試驗中,接受確定劑量柳氮磺胺吡啶治療的成年患者合併使用依那西普後,與單用依那西普和單用磺胺類藥物相比,合併用藥患者的平均白細胞計數顯著下降。尚未明確這一發現的臨床意義。
無藥物相互作用
臨床試驗發現,依那西普與糖皮質激素、水楊酸鹽類藥物(除柳氮磺胺吡啶外)、非甾體抗炎藥(NSAIDs)、鎮痛藥或甲氨蝶呤合併使用時未見藥物相互作用。(疫苗使用參見“注意事項”)
未發現與地高辛或華法林合併用藥時出現有臨床意義的藥代動力學藥物-藥物相互作用。
藥物過量
在類風濕關節炎患者中進行的臨床試驗未觀察到依那西普的劑量限制性毒性。尚未建立依那西普的最大耐受劑量。以16 mg/m2(~25 mg)每周兩次皮下注射給藥後觀測到類風濕關節炎患者的最大靜脈負荷劑量為32 mg/m2。一位類風濕關節炎患者錯誤的連續3周每周2次自行皮下注射62 mg依那西普後未出現不良反應。目前尚未發現依那西普的解毒劑。
臨床試驗
 恩利
恩利本節內容所展示的數據分別來自4個在成年類風濕關節炎患者中進行的隨機對照臨床試驗和4個在成年強直性脊柱炎患者中進行的臨床試驗。
[u]成人類風濕關節炎[/u]
一項隨機、雙盲、安慰劑對照的研究對依那西普的有效性進行了評估。該研究評價了234位活動性類風濕關節炎患者,這些患者至少使用了一種但不超過四種改善病情的抗風濕藥物(DMARD)治療無效,連續6個月每周2次皮下注射給予10mg或25mg依那西普或安慰劑。將這項對照試驗的結果以美國風濕病學會(ACR)反應標準對類風濕關節炎改善的百分比進行呈現。
在治療第3個月和第6個月,依那西普治療患者的ACR20和ACR50反應高於安慰劑對照組(第3個月和第6個月依那西普的ACR20分別為62%和59%,安慰劑的ACR20分別為23%和11%,依那西普的ACR50分別為41%和40%,安慰劑的ACR50分別為8%和5%;在所有時間點依那西普與安慰劑的ACR20和ACR50反應進行比較的p[0.01)。接受依那西普治療的患者中約有15%在3個月和6個月時達到ACR70,與之相比,安慰劑治療組的患者則少於5%。依那西普治療組的患者中,臨床療效一般在開始治療後1-2周內出現,基本上總會在3個月內出現。試驗可見劑量效應關係,10mg劑量的療效介於安慰劑與25mg之間。對於ACR標準中所有指標以及ACR中沒有涉及的其他RA指標,如晨僵,依那西普都明顯優於安慰劑。試驗中每三個月要進行一次健康評價問卷(HAQ),對包括殘疾、生活力、精神健康狀態、一般健康狀態以及關節炎相關的健康狀況子項進行評價。與安慰劑組相比,依那西普治療的患者在第3個月和6個月時,HAQ的所有亞項均有所改善。
依那西普停藥後,關節炎症狀一般在一個月內再次出現。停藥達24個月後再次使用依那西普治療,根據開放性研究結果,這些患者能和未中斷用藥的患者取得一致的臨床療效。在接受依那西普連續治療的開放性延長期治療的患者中,已經觀察到長達10年的持續療效。
在一項隨機、活性藥對照的研究中對依那西普與甲氨蝶呤有效性進行了比較,該試驗以盲性放射相評價作為主要終點,在632位從未接受過甲氨蝶呤治療的活動性類風濕關節炎成人患者中(病程[3年)進行。連續24個月每周兩次皮下注射10mg或25mg的依那西普,甲氨蝶呤的劑量在試驗的前8周從每周7.5mg逐漸增加到每周20mg,並持續到24個月。25mg依那西普組在治療2周內包括活動性發作在內的臨床改善效果與先前進行的試驗相同,並持續到24個月。在用藥前患者中度失能,平均HAQ值為1.4到1.5。25mg依那西普治療12個月後獲得實質性改善,約44%的患者HAQ達到正常值(小於0.5)。這個效果可以維持到研究的第二年。
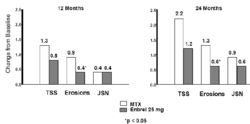
在此研究中,關節結構性損傷採用放射相評價,以Sharp總分(TSS)及組成部分即侵蝕(Erosions)評分、關節間隙狹窄(JSN)評分的變化表示。獲得手/腕和腳部在基線、第6個月、12個月、24個月的放射學圖像。10mg依那西普對關節結構性損傷的效果始終低於25mg的依那西普。25mg依那西普在12個月和24個月的侵蝕評分都明顯優於甲氨蝶呤。甲氨蝶呤和25mg依那西普的TSS和JSN得分無顯著的統計學差異。結果見下圖。
放射相變化:RA患者(病程[3年)中依那西普與甲氨蝶呤的比較
另外一項活性對照的隨機雙盲試驗中在682名成年類風濕關節炎患者中(病程從6個月至20年,平均5年,並對MTX外至少一種DMARD治療不佳)比較了依那西普單獨用藥(25mg 每周2次)、甲氨蝶呤單獨用藥(7.5-20mg 每周1次,平均20mg)以及依那西普和甲氨蝶呤聯合用藥的臨床有效性、安全性和放射學進展。
與依那西普單獨用藥或甲氨蝶呤單獨用藥相比,依那西普/甲氨蝶呤聯合用藥治療組患者在第24和52周達到ACR20、ACR50、ACR70的比例以及DAS和HAQ評分改善顯著提高(詳見下表)。治療24個月以後,與依那西普單獨用藥或甲氨蝶呤單獨用藥相比,依那西普/甲氨蝶呤聯合用藥的優勢也較為顯著。
12個月的臨床有效性結果:比較依那西普、甲氨蝶呤以及依那西普/甲氨蝶呤合用治療病程為6個月-20年的RA患者
12個月時,依那西普單藥治療比MTX單藥治療的放射相進展較小。與依那西普組或MTX單獨用藥相比,依那西普/MTX聯用後放射相進展得到顯著改善(參見下圖)。
放射相進展:比較依那西普、甲氨蝶呤以及依那西普/甲氨蝶呤合用治療病程為6個月-20年的RA患者(治療12個月的結果)
治療24個月後,與依那西普組或MTX單獨用藥相比,依那西普/MTX聯用後放射性進展也得到顯著改善。同樣依那西普單藥治療也優於MTX單藥治療。
在一項分析中,將試驗中由於任何原因脫落的患者均視為發生進展,治療24個月時與單獨使用依那西普或甲氨蝶呤相比,依那西普與甲氨蝶呤合併使用後未出現進展(TSS改變≤0.5)的患者比例較高(分別為62%,50%和36%;p[0.05)。依那西普和甲氨蝶呤單獨使用之間也具有顯著性差異(p[0.05)。試驗中完成全部24個月治療的患者中,無進展率分別為78%、70%和61%。
一項在420位活動性RA患者中進行的雙盲、安慰劑對照的臨床研究中評價50mg依那西普(25mg×2,皮下注射)每周一次給藥的安全性和有效性。在此項研究中,給予53名受試者安慰劑、給予214名受試者50mg依那西普每周1次以及給予153名受試者25mg依那西普每周2次。在第8周,兩種依那西普治療方案對改善RA指征和症狀的安全性和有效性相當;第16周的數據並未顯示兩種治療方案具有可比性(非劣效)。
[u]成人強直性脊柱炎[/u]
在3項隨機、雙盲的研究中評價了依那西普治療強直性脊柱炎的療效,給藥方案為每周2次給予25mg依那西普或安慰劑,試驗總共入組401例患者,其中203例給予依那西普治療。三個試驗中最大的一個試驗,入組的患者年齡在18歲到70歲之間(n=277),患有活動性的強直性脊柱炎,其定義為:平均晨僵持續時間和嚴重程度的視覺模擬評分(VAS)須≥30分,且有如下3項其它指標中的2項的VAS評分須≥30分:患者總體評價、夜間疼痛和背部總疼痛的VAS均值以及10項Bath強直性脊柱炎功能指數(BASFI)問卷的平均評分。使用DMARDs、NSAIDs或皮質類固醇治療的患者可在研究期間繼續使用這些藥物的穩定劑量。試驗排除脊椎完全強直的患者。138例患者持續6個月每周兩次皮下注射25 mg依那西普或安慰劑治療(劑量設定是依據在RA患者中進行的劑量摸索試驗確定的)。
主要療性指標是強直性脊柱炎評估指標(ASAS20)4項中至少有3項(包括患者的總體評價、背痛、BASFI和炎症)的改善≥20%(ASAS 20),且無剩餘指標的惡化。ASAS 50和70反應者適用相同的標準,即分別有50%的改善或70%的改善。
與安慰劑相比,在開始治療後兩周,依那西普治療患者的ASAS20、ASAS50和ASAS 70得到顯著改善。
安慰劑對照試驗中強直性脊柱炎患者的反應
在接受依那西普治療的強直性脊柱炎患者在第一次訪視時(第2周)即出現臨床反應,並在6個月的治療期間一直保持不變。基線期接受藥物聯合治療的和不聯合用藥的患者,臨床療效相似。
在兩個較小的強直性脊柱炎試驗中也獲得了類似的結果。
第4項雙盲、安慰劑對照的試驗中入組了活動期強直性脊柱炎患者356例,評價給藥方案為50mg(25×2)每周1次皮下給藥與25mg每周2次皮下給藥的安全性和有效性。50mg每周1次與25mg每周2次給藥的安全性和有效性特點相似。
[國內臨床試驗]
國內開展了兩項針對活動性類風濕關節炎(RA)和強直性脊柱炎(AS)的註冊臨床試驗。第一項臨床試驗是為期24周的隨機、多中心、安慰劑對照研究,評價依那西普在未能對甲氨蝶呤有效應答的中國活動性類風濕關節炎(RA)受試者中的療效和安全性(0881A1-319-CN)。該研究比較正在接受甲氨蝶呤(MTX)治療的RA患者,每周一次皮下注射50mg依那西普與安慰劑的療效和安全性,包括12周雙盲治療階段和12周安全性開放研究階段。雙盲期共入組156例患者,其中依那西普+MTX組77例,安慰劑+MTX組79例;共149例受試者完成雙盲期治療, 146例完成開放期治療。
經過12周治療,依那西普+MTX組有62.3%(48/77例)的受試者達到ACR20(主要終點),其可信區間為[51.5~73.2%],比安慰劑+MTX組(22.8%)高約40%,比例差值的95%可信區間為[25~54%]。給藥第4周時,兩組間的比例差值為23%,其95%可信區間為[9~36%]。此結果具有顯著的意義,表明依那西普+MTX起效迅速,與安慰劑+MTX相比顯著改善RA。超過24周的給藥證明,依那西普+MTX的安全性與耐藥性與之前的全球臨床研究結果保持一致。
另一項是為期12周針對中國強直性脊柱炎(AS)受試者的隨機、雙盲、多中心、安慰劑對照臨床研究,包括6周雙盲治療階段和6周的開放性治療階段(0881A1-322-CN)。雙盲治療期,受試者隨機接受50mg依那西普或安慰劑每周一次皮下給藥。
共入組152例受試者,其中依那西普組74例,安慰劑組78例;147例受試者完成開放治療。經過6周治療,依那西普組有86.5%(64/74例)受試者達到ASAS20[主要終點],其95%可信區間[78.7~94.3%],比安慰劑組高57%,比例差值的95%可信區間為[44.2~69.8%]。給藥第2周時,兩組間獲得反應的患者比例差為45.3%,可信區間為95%。具有顯著意義,表明依那西普起效迅速,與安慰劑相比顯著改善強直性脊柱炎。12周的給藥證明,依那西普+MTX的安全性與耐藥性與全球臨床研究結果保持一致。
藥理毒理
藥理作用:類風濕關節炎和強直性脊柱炎的關節病理多數是由前炎性分子介導的,這些分子與一個由腫瘤壞死因子(TNF)控制的網路相聯繫。TNF是類風濕性關節炎炎性反應中一個主導作用的細胞因子。在強直性脊柱炎患者的血清和滑膜組織也可以發現TNF水平升高。依那西普是細胞表面TNF受體的競爭性抑制劑,可以抑制TNF的生物活性,從而阻斷了TNF介導的細胞反應。依那西普可能還參與調節由TNF誘導或調節的其它下游分子(如:細胞因子、黏附分子或蛋白酶)控制的生物反應。
TNF是前炎性細胞因子,結合於兩個不同的細胞表面受體:55千道爾頓(p55)和75千道爾頓(p75)的腫瘤壞死因子受體(TNFR)。兩種TNFR自然狀態下都以膜結合的和可溶的形式存在。可溶性TNFR被認為可以調節TNF的生物活性。
TNF主要以同型三聚體的形式存在,它們的生物活性依賴於與細胞表面TNFR的交聯。與受體單體相比,可溶性受體二聚體(如:依那西普)對TNF具有更高的親和力,被認為是對TNF結合於其細胞受體的更有效的競爭性抑制劑。除此之外,利用一個免疫球蛋白的Fc區域作為融合元件以使構建的二聚體受體得到更長的血清半衰期。
毒性研究:在依那西普的毒理學研究中沒有明顯的劑量限制性毒性或靶器官毒性。一系列離體和在體研究認為依那西普沒有遺傳毒性。由於在嚙齒類動物出現了中和抗體,所以未進行依那西普的致癌性研究和對生育力及圍產期毒性的標準評估。
小鼠和大鼠單次皮下注射2000mg/kg或單次靜脈注射劑量1000mg/kg後,依那西普未產生致死性或顯著的毒性體徵。獼猴持續4周或者26周每周兩次,每次15mg/kg(該劑量下AUC比人體推薦劑量25mg時測得的AUC高27倍以上)後,未發現劑量限制性毒性或靶器官毒性。
基本內容
簡介【英文名】Etanercept
【藥物類別】是全人可溶性受體融合蛋白,可溶性抗腫瘤壞死因子融合蛋白,是腫瘤壞死因子(TNFα)拮抗劑,通過抑制TNFα可以起到控制炎症、阻斷病情進展的作用,它屬DMARD類藥物,是抗風濕病的生物製劑。
用法與用量
皮下注射:
成人推薦劑量:一次25mg,一周2次,注射部位可為大腿、腹部和上臂。
兒童推薦劑量:一周400μg/kg,最大劑量為50mg,分次皮下注射。
藥代動力學
依那西普的血清濃度以ELISA方法測定,該方法可以檢測出與ELISA反應的降解產物及其原型成分。
依那西普從皮下注射的部位緩慢吸收,在單次劑量後約48小時達峰值濃度。絕對生物利用度為76%。在每周兩次劑量情況下,預期穩態濃度約為單次劑量後觀察值的兩倍。單次皮下注射25mg依那西普後,健康志願者中測得的平均血清峰值濃度為1.65±0.66 μg/ml,曲線下面積為235±96.6μg.hr/ml。未正式對劑量反應比例進行測定,但在觀察的劑量範圍內,未發現明顯的清除率飽和現象。
依那西普的濃度時間曲線為雙指數曲線。依那西普的分布體積中間值為7.6L,而穩態分布體積為10.4L。
依那西普從體內清除緩慢。半衰期長,約70小時。類風濕關節炎患者的清除率約為0.066L/hr,比健康志願者中的觀察值0.11L/hr略低。此外,依那西普的藥代動力學在類風濕關節炎、強直性脊柱炎患者中類似。
50 mg依那西普每周一次(n=21)和25 mg依那西普每周二次(n=16)治療的類風濕關節炎患者中的穩態平均血清濃度情況為:Cmax分別為2.4 mg/l和2.6 mg/l;Cmin分別為1.2 mg/l和1.4 mg/l;部分AUC分別為297 mgh/l和316 mgh/l。在健康志願者的開放、單劑、2種治療、交叉試驗中,依那西普單劑50 mg/ml注射與二支25 mg/ml同時注射是生物等效的。
在一項強直性脊柱炎患者的群體藥代動力學分析中,50 mg依那西普每周一次(N= 154)和25 mg每周二次(N = 148),依那西普穩態AUC分別為466 μg.hr/ml和474 μg.h/ml。
雖然在給與患者與志願者注射放射標記的依那西普後,可以在尿液中測得放射性的排出,但是未觀察到急性腎臟或肝臟功能衰竭的患者出現血清依那西普濃度升高。腎臟或肝臟功能不全無需進行劑量調整。男性和女性之間無明顯藥代動力學差異。
甲氨蝶呤對依那西普的藥代動力學無影響。依那西普對甲氨蝶呤在人類的藥代動力學影響尚未進行研究。
老年患者
群體依那西普血清濃度的藥代動力學分析對高齡的影響作了研究。65到87歲的患者清除率和分布體積估計值與65歲以下的患者相同。
研發歷程
1998,Enbrel獲得美國藥品食品監督部門(FDA)的批准上市,屬於融合蛋白類腫瘤壞死因子α(TNFα)抑制劑。
Enbrel目前在多個國家和地區也用於治療幼年特發性關節炎、銀屑病性關節炎、無影像學表現的中軸型脊柱關節炎(nr-axSpA)、斑塊狀銀屑病和兒童斑塊性銀屑病。
2010年,Enbrel在中國被批准上市,名為恩利,用於治療中度至重度活動性RA和重度活動性AS。
貯藏
本品使用前於2°C – 8°C冰櫃內貯存。不得冷凍。
本品溶解後應立即使用。已證明在2°C – 8°C的條件下可保持48小時的化學和物理穩定, 然而從微生物學角度考慮,本品應立即使用。如果不能及時使用,應將西林瓶中溶解後的依那西普注射液貯存於2°C – 8°C冰櫃內,最長可保存6小時。如未能在6小時內使用,應將溶液丟棄。在注射前,應使冷藏的溶液達到室溫。
包裝
帶橡膠塞的透明玻璃瓶(4ml,I型玻璃),鋁封和塑膠易拉蓋。本品包裝中配有預填充注射用水的注射器。該注射器由I型玻璃製成並配有不鏽鋼針。
兩種包裝規格如下:
每盒包裝中包括2瓶依那西普(25mg/瓶)和2支注射用水預填充注射器,2支針頭,2支接合器和4支酒精棉簽。
每盒包裝中包括4瓶依那西普(25mg/瓶)和4支注射用水預填充注射器,4支針頭,4支接合器和8支酒精棉簽。
執行標準
製劑進口藥品註冊標準 JS20100112
原液覆核標準 JS20050100
修訂日期
2010年07月07日 2011年10月12日 2011年11月30日 2012年02月02日 2012年03月05日 2012年07月04日

