基本信息
中文名:梨狀腹綜合徵英文名:prunebellysyndrome
別 名:腹壁肌肉—尿路—睪丸三聯征;Eagle-Barrett綜合徵;梅乾腹綜合徵;乾梅腹綜合徵;薄腹突出綜合徵;滿腹綜合徵。[1]
疾病簡介
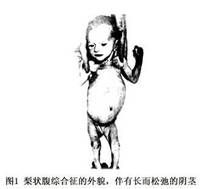
新生兒的外貌很有特點,不易被新生兒(或兒科)專家遺漏。腹壁薄而松,因為缺少皮下組織而形成皺褶,像枯萎的梅乾。從腹壁外表可明顯見到肝緣、脾、小腸及膨脹膀胱的輪廓。[1]流行病學
據有關資料顯示,3.5萬~5萬活產男嬰中有1例。1970年前約半數是死後確診的,其中20%另30%於2歲內死亡,多死於尿路感染敗血症或腎功能衰竭或二者兼有患梨狀腹綜合徵的嬰兒可出生於正常妊娠的母體,但更多見於羊水量少以及伴發其他複雜情況尤以肺及骨骼方面因做產前超聲檢查日益增多故該症可於宮內診斷。該症預後有所改進治療意見尚不統一,有些學者主張積極手術修復尿路女性梨狀腹綜合徵文獻上報告甚少。嚴格來說,完全的綜合徵只發生於男性可能實際的發病率更高些。[1]
疾病病因
 |
| . |
有些作者提出前列腺發育不良及胎兒腹水是引起該症的主要因素,胎兒腹水導致腹壁缺陷。梨狀腹綜合徵患者卻罕見腹水,推測腹水是一過性的,妊娠期胎兒腹水吸收。另一說法:原始中胚層的誤差造成腹壁缺陷及尿路畸形,因為這二者都起源於軸旁間質中胚層及中胚層板。有些作者則提出該症是因複雜的染色體突變所致。該症的基因基礎仍有爭論,有作者認為是單基因缺陷亦有認為是不同基因產生相同的結果。實際上,已有一些報告在同胞間發生梨狀腹綜合徵所有報告孿生兒並發該症者不一致。如梨狀腹綜合徵患者有慢性腎功能不全須做腎移植時,供腎須選擇正常單合子孿生者。
多數該症患者的核型是正常的極少數報告染色體異常,包括該症的同胞間有嵌合體及合併Turner綜合徵。[3]
發病機制
1.腎臟。腎臟可以正常的典型表現腎發育異常可見於約。尤其合併尿道狹窄、巨尿道或肛門閉鎖時腎發育異常更為明顯。多數患者有不同程度的與腹壁缺陷程度無關的腎積水,由於僅少數患者合併腎盂、輸尿管連線部梗阻,而且腎實質厚度,腎功能損害程度與積水程度並不平行,推測該症腎積水與典型的尿路梗阻所致者機制不同,腎實質損害的最大危險可能來自反覆發生的感染而非梗阻。2.輸尿管。輸尿管表現為扭曲、節段性擴張或狹窄,一般近端輸尿管顯示正常遠端輸尿管病變為重。顯微鏡下觀察病變組織平滑肌細胞數量減少,代之以纖維結締組織不利影響在於輸尿管蠕動功能障礙,導致尿液淤積易於誘發感染而且用輸尿管下段做重建術時易導致手術失敗。
3.膀胱和臍尿管。輸尿管口位於正常位置的後外側,膀胱輸尿管反流發生率可達85%(Carret,1978)。膀胱壁肥厚但膀胱肌肉並無增生,無膀胱小梁形成;常合併臍尿管憩室而使膀胱增大尿流動力學檢查顯示逼尿肌順應性良好,灌注末壓正常逼尿肌壓力降低、殘餘尿、膀胱容量增大等。有些患者隨年齡增長可改善排尿狀況。
4.前列腺和附屬性腺。前列腺發育異常,影像學表現為前列腺尿道擴張,漸至膜部變細,類似後尿道瓣膜的病理改變。但實際上後尿道閉鎖狹窄和瓣膜在存活的新生兒中罕見。在一組胎兒新生兒屍檢中發現合併該病者,部分病例精囊退化或缺如、輸精管閉鎖、附睪與睪丸連線處較纖細。
5.尿道。絕大部分梨狀腹綜合徵患者前尿道和陰莖正常,偶有先天性巨尿道海綿體發育不良和海綿體缺如亦見報導。
6.睪丸。雙側隱睪是該症特點,多數患兒隱睪位於腹腔內平骨盆緣近骶髂關節水平,覆在擴張輸尿管之前。擴張尿路的阻礙、引帶缺如和睪丸自身缺陷為其可能的原因。
7.其他異常。
腹壁缺陷:該症的特點是患者腹直肌上部及腹外斜肌發育,腹肌在腹壁下內側缺如。儘管外形相似但患者腹壁缺陷可有較大差別常呈不對稱片狀分布有些研究者認為其肌肉存在但發育異常另有人認為其肌肉缺如。Nunn研究認為患者肌神經前根是完整的。就手術而言,儘管患者腹壁缺乏層次以利縫合,癒合過程卻多較滿意,極少發生腹壁裂開。由於下腹壁缺乏支持,不能進行有效的咳嗽,患者容易患呼吸道感染。
肺臟:患梨狀腹綜合徵的新生兒肺部狀況常威脅其生存。肺發育異常合併羊水過少時尤其嚴峻。其他肺部併發症尚有肺葉不張和肺炎等。
心臟:該症患者房、室間隔缺損,法洛四聯症的發生率遠高於正常人群可高達10%。
骨骼:該綜合徵患者最常見膝外側皮膚形成小凹,其次為畸形足。臀部發育異常合併先天性髖關節脫位及脊柱畸形各占約5%。[3]
臨床變現
患兒於胎兒30周時即有典型的表現:擴張,產前B超可發現,但難與原發性膀胱輸尿管反流或後尿道瓣膜相鑑別。新生兒期臨床表現差別很大,輕者雖有尿路病變,但腎實質結構及功能良好但出生後不斷增高,可發生死產或在新生兒期死於肺發育不全臨床常將患兒按症狀嚴重程度分為三大類:
Ⅰ型:羊水過少。
Ⅱ型:典型梨狀腹外表,全尿路擴張,但尚未危及生命。可有輕度或單側腎發育不良,可有膿毒症或進行性氮質血症。
Ⅲ型尿道症狀不嚴重,腎功能尚穩定。
因肺發育不全或腹壁肌肉發育不全患兒易並發肺合併症,如縱隔氣腫或氣胸,肺不張及肺炎等。
女性患者的主要表現膀胱及上尿路的缺陷,其尿道一般是正常的。很多女性患者,綜合徵不完全而上尿路正常。Lubinsky等(1980)曾報告1例Turner綜合徵(核型XO)患者並發該症。
不完全梨狀腹綜合徵在男性患兒可見有典型的腹壁缺陷,但尿路卻正常,此情況很罕見。但相反的情況並不少見。有些病人(假性梨狀腹綜合徵)有正常或相對正常的腹壁,卻有很多或全部不太嚴重的尿路異常,包括腎形態異常、擴張迂曲的輸尿管、大容量膀胱以及典型膀胱頸及前列腺部尿道改變。[4]
臨床診斷
由於特徵性的外觀,該綜合徵的診斷多無爭議。但需急診處理的是心肺方面而非泌尿系統的情況。如肺發育不良縱隔氣腫、氣胸、心臟畸形等。需注意的是,除非影響即刻治療的方案選擇,一般不行器械檢查,以防導致感染。[4]鑑別診斷
1.腎血管性高血壓也呈持續性高血壓。但上腹部或臍周圍可聞及高頻率收縮期增強的血管雜音。靜脈尿路造影(IVU)顯示腎臟僅略縮小,且集合系統正常。腎動脈造影可顯示腎動脈狹窄及狹窄後擴張。2.慢性腎盂腎炎可表現為高血壓和腎縮小。[4]
治療方法
理論上講超聲診斷胎兒患該症時,在宮內就應開始治療。但這樣處理並未證明腎及肺的功能發生改變嬰兒梨狀腹綜合徵的治療始於新生兒期的最初評估。1.非手術治療如果排除梗阻和膀胱輸尿管反流,且腎功能正常,即便存在明顯的尿路擴張,亦可採用非手術治療。可套用預防性抗生素,但要監測腎功能、有無感染、尿路擴張的進展及有無梗阻出現等。
2.手術治療梨狀腹綜合徵尿路損害的外科治療的目的在於糾正膀胱輸尿管、膀胱尿道功能失常如膀胱輸尿管反流、上尿路梗阻、嚴重尿液淤滯等如存在梗阻和感染,宜早期手術,否則可稍晚進行所有患者均需行睪丸下降固定術。是否採用腹壁重建要依據腹壁缺陷程度而定。
(1)暫時性尿流改道:若感染難以控制或腎功能惡化,需行暫時性尿流改道。膀胱造瘺術為首選當存在腎盂輸尿管連線部、輸尿管膀胱壁段狹窄或持續感染時可選用高位引流術,如有可能儘量不用近段輸尿管造瘺以免影響後續的重建術。
(2)輸尿管重建術:尿路重建術套用在該症患者尚有爭議,有些人未行手術而生存良好,而接受不成功手術者則適得其反。由於尿液淤滯及感染可以損害腎功能相當多的醫生仍傾向於尿路重建。尿路重建術成功與否的關鍵在於最大限度。
(3)縮小膀胱容量:膀胱成形術目的在於增加逼尿肌收縮力。可採用切除臍尿管憩室、膀胱摺疊術等。
(4)尿道內切開術:尿道內切開術適用於尿道梗阻及膀胱尿道協同失調所致的殘餘尿量增多、膀胱輸尿管反流或輸尿管擴張的患者。可套用Otis尿道內切開術或以內腔鏡進行。
(5)巨大尿道的修復:前尿道顯著擴張罕見,多位於陰莖部尿道尿道口及陰莖頭部正常,須將其恢復正常口徑。
(6)隱睪手術:儘管該症患者生育能力值得懷疑,但研究顯示睪丸內確存在幹細胞,而且睪丸的內分泌功能對患者進入青春期必不可少。大部分患者需行睪丸下降固定術,可採用3種方法:
①早期經腹腔睪丸下降固定術:適用於新生兒及6個月以內嬰兒,多作為尿路重建術的同期手術。如不作尿路重建術可待3~4個月後上尿路狀況及心肺功能穩定後再行手術。
②Fowler-Stephens術:該術式已成為泌尿外科的一種標準術式之一,它利用遠端精索與輸精管間的側支提供血供而在內環以上水平離斷精索血管。可以一期手術亦可分期手術。
③微血管技術的自體睪丸移植術:套用顯微外科技術將腹壁大血管與睪丸血管吻合。早期手術可以保護精原細胞及減少惡變。
(7)腹壁重建術肺功能均有改善作用。儘管外用腹壁支撐措施如腹帶等十分有用更多的人希望套用重建術。Randolph發現患者兩側及上腹部肌肉大多正常,而恥骨上缺陷最明顯,構成了各種成形術的基礎。[5]
