病因
 小兒支氣管肺炎
小兒支氣管肺炎嬰幼兒時期容易發生肺炎是由於呼吸系統生理解剖上的特點,如氣管、支氣管管腔狹窄,黏液分泌少,纖毛運動差,肺彈力組織發育差,血管豐富易於充血,間質發育旺盛,肺泡數少,肺含氣量少,易為黏液所阻塞等。此年齡階段的嬰幼兒由於免疫系統的防禦功能尚未充分發展,容易發生傳染病,以及營養不良、佝僂病等疾患,這些內在因素不但使嬰幼兒容易發生肺炎,並且發病比較嚴重。1歲以下嬰兒免疫力很差,故肺炎易於擴散、融合併延及兩肺,年齡較大及體質較強的幼兒,機體反應性逐漸成熟,局限感染能力增強,肺炎往往出現較大的病灶,如局限於一葉則為大葉肺炎。
2.病原菌
凡能引起上呼吸道感染的病原體均可誘發支氣管肺炎,但以細菌和病毒為主,其中肺炎鏈球菌、流感嗜血桿菌、呼吸道合胞病毒(RSV)最為常見。一般支氣管肺炎大部分由肺炎鏈球菌所致,其他細菌如葡萄球菌、鏈球菌、流感桿菌、大腸埃希桿菌、肺炎桿菌、銅綠假單胞菌則較少見。近年來肺炎支原體、衣原體和流感嗜血桿菌有增加趨勢,病原體常由呼吸道入侵,少數經血行入肺。
臨床表現
1.一般肺炎
一般肺炎主要臨床表現為發熱、咳嗽、氣促,肺部固定性的中、細濕囉音,典型的臨床表現包括:
(1)一般症狀:起病急驟或遲緩,驟發的有發熱、嘔吐、煩躁及喘憋等症狀。發病前可先有輕度的上呼吸道感染數天,熱型不定,多為不規則發熱,亦可為弛張熱或稽留熱。早期體溫多在38~39℃,亦可高達40℃左右,大多為弛張型或不規則發熱,新生兒可不發熱或體溫不升,弱小嬰兒大多起病遲緩,發熱不高,咳嗽與肺部體徵均不明顯,常見嗆奶、嘔吐或呼吸困難,嗆奶有時很顯著,每次餵奶時可由鼻孔溢出。腋溫>38.5℃伴三凹征,尤其胸壁吸氣性凹陷和呼吸增快(除外因哭吵、發熱等所致者)應視為病情嚴重。
(2)咳嗽:咳嗽及咽部痰聲一般在早期就很明顯。早期為乾咳,極期咳嗽可減少,恢復期咳嗽增多、有痰。新生兒、早產兒可無咳嗽,僅表現為口吐白沫等。
(3)氣促:多發生於發熱、咳嗽之後,呼吸淺表,呼吸頻率加快(2個月齡內≥60次/分鐘,2~12個月≥50次/分鐘,1~5歲≥40次/分鐘,大於5歲≥30次/分鐘),重症者呼吸時呻吟,可出現發紺,呼吸和脈搏的比例自1:4上升為1:2左右。
(4)呼吸困難:常見呼吸困難,口周或指甲青紫及鼻翼扇動,重者呈點頭狀呼吸、三凹征、呼氣時間延長等。有些患兒頭向後仰,以便較順利地呼吸,若使患兒被動地向前屈頸時,抵抗很明顯,這種現象應和頸肌強直區別。呼吸困難對肺炎的提示意義比呼吸增快更大。
(5)肺部固定細濕囉音:胸部體徵早期可不明顯或僅呼吸音粗糙或稍減低,以後可聞及固定的中、細濕囉音或捻發音,往往在哭鬧、深呼吸時才能聽到。以背部兩側下方及脊柱兩旁較多,於深吸氣末更為明顯。叩診正常或有輕微的叩診濁音或減低的呼吸音。但當病灶融合擴大累及部分或整個肺葉時,可出現相應的肺實變體徵。如果發現一側肺有明顯叩診濁音和(或)呼吸音降低則應考慮有無合併胸腔積液或膿胸。
2.重症肺炎
重症肺炎除呼吸系統嚴重受累外,還可累及循環、神經和消化等系統,出現相應的臨床表現:
(1)呼吸衰竭:由於嚴重的缺氧及毒血症,月齡2月~5歲兒童出現胸壁吸氣性凹陷或鼻翼扇動或呻吟之一表現者,提示有低氧血症,為重度肺炎,需及時進行血氣分析。肺炎患兒出現煩躁不安提示很可能缺氧,而缺氧者可以無紫紺。
(2)循環系統:較重肺炎患兒常見心力衰竭,表現為:①安靜狀態下呼吸頻率突然加快,超過60次/分鐘;②心率突然加快,大於160~180次/分鐘;③驟發極度煩躁不安,明顯發紺,面色發灰,指(趾)甲微血管充盈時間延長;以上三項不能用發熱、肺炎本身和其他合併症解釋者。④心音低鈍,奔馬律,頸靜脈怒張;⑤肝臟顯著增大或在短時間內迅速增大;⑥少尿或無尿,顏面眼瞼或雙下肢水腫。亦有學者認為上述症狀只是肺炎本身的表現,不能用其他原因解釋者即應考慮心力衰竭,指端小靜脈網充盈,或顏面、四肢水腫,為充血性心力衰竭的徵象。有時四肢發涼、口周灰白、脈搏微弱則為末梢循環衰竭。
(3)神經系統:在確認肺炎後出現下列症狀與體徵者,可考慮為缺氧中毒性腦病:①煩躁、嗜睡,眼球上竄、凝視;②球結膜水腫,前囟隆起;③昏睡、昏迷、驚厥;④瞳孔改變:對光反應遲鈍或消失;⑤呼吸節律不整,呼吸心跳解離(有心跳,無呼吸);⑥有腦膜刺激征,腦脊液檢查除壓力增高外,其他均正常。在肺炎的基礎上,除外高熱驚厥、低血糖、低血鈣及中樞神經系統感染(腦炎、腦膜炎),如有①、②項提示腦水腫,伴其他一項以上者可確診。
(4)消化系統:嚴重者發生缺氧中毒性腸麻痹時表現為頻繁嘔吐、嚴重腹脹、呼吸困難加重,聽診腸鳴音消失。重症患兒還可嘔吐咖啡樣物,大便潛血陽性或柏油樣便。
(5)抗利尿激素異常分泌綜合徵:①血鈉≤130mmol/L,血滲透壓<275mmol/L;②腎臟排鈉增加,尿鈉≥20mmol/L;③臨床上無血容量不足,皮膚彈性正常;④尿滲透摩爾濃度高於血滲透摩爾濃度;⑤腎功能正常;⑥腎上腺皮質功能正常;⑦ADH升高。若ADH不升高,則可能為稀釋性低鈉血症。SIAHD與中毒性腦病有時表現類似,但治療卻完全不同。
(6)DIC:可表現為血壓下降,四肢涼,脈速而弱,皮膚、黏膜及胃腸道出血。
檢查
(一)外周血檢查
1.外周血白細胞計數和分類計數
對判斷細菌或病毒有一定價值。細菌性肺炎白細胞計數升高,中性粒細胞增多,並有核左移現象,胞漿可有中毒顆粒。病毒性肺炎的白細胞計數大多正常或偏低,亦有少數升高者,時有淋巴細胞增高或出現變異型淋巴細胞。支原體感染者外周血白細胞計數大多正常或偏高,分類以中性粒細胞為主,但在重症金黃色葡萄球菌或革蘭陰性桿菌肺炎,白細胞計數可增高或降低。
2.C反應蛋白(CRP)
細菌感染時血清CRP值多上升,而非細菌感染時則上升不明顯。
3.前降鈣素(PCT)
細菌感染時可升高,抗菌藥物治療有效時,可迅速下降。但對於肺炎患兒,不能單獨或聯合套用這些指標來預測細菌或病毒感染,需結合臨床病史及其他實驗室檢查綜合判斷。
(二)特異性病原學檢查
1.細菌學檢查
(1)細菌培養和塗片:採取氣管吸取物、肺泡灌洗液、胸水、膿液和血標本作細菌培養和鑑定,同時進行藥物敏感試驗對明確細菌性致病菌和治療有指導性意義。亦可作塗片染色鏡檢,進行初篩試驗。
(2)其他檢查:如血清學檢測肺炎鏈球菌莢膜多糖抗體水平,進行細菌抗原檢測如肺炎鏈球菌莢膜多糖抗原、溶血素抗原、HI抗原等。
2.病毒學檢查
(1)病毒分離:感染肺組織、支氣管肺泡灌洗液、鼻咽部分泌物進行病毒分離是病毒病原學診斷的可靠方法。
(2)血清學試驗:於急性期和恢復期(14天后)採取雙份血清測定特異性免疫球蛋白G(IgG)抗體水平,若抗體升高≥4倍為陽性。但由於費時太長,往往只能作為回顧性診斷和其他方法的對照,限制了其臨床實際套用。血清中特異性免疫球蛋白M(IgM)升高可早期診斷。採取咽拭子、鼻咽分泌物、氣管吸取物或肺泡灌洗液塗片,或快速培養後使用病毒特異性抗體(包括單克隆抗體)免疫螢光技術、免疫酶法或放射免疫法可發現特異性病毒抗原。
3.其他病原學檢查
(1)肺炎支原體:①冷凝集試驗≥1:32有很大參考價值,該試驗為非特異性,可作為過篩試驗;但傳統的冷凝集素試驗對肺炎支原體(MP)感染的診斷有一定的價值,但其敏感性與特異性均不足,②特異性診斷:包括MP分離培養或特異性IgM和IgG抗體測定。補體結合抗體檢測是診斷MP的常用方法;基因探針及聚合酶鏈式反應技術(PCR技術)檢測MP的特異性強和敏感性高,但應避免發生污染。
(2)衣原體:能引起肺炎的衣原體為沙眼衣原體(CT)、肺炎衣原體(CP)和鸚鵡熱衣原體。細胞培養用於診斷CT和CP,直接免疫螢光或吉姆薩染色法可檢查CT,其他方法有酶聯免疫吸附試驗、放射免疫電泳法檢測雙份血清特異性抗體或抗原、核酸探針及PCR技術檢測抗原。
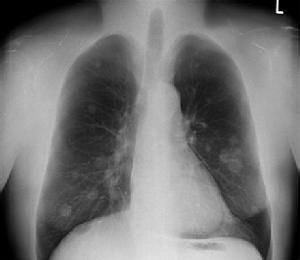
(三)X線檢查
支氣管肺炎的病因不同,因此在X線上所表現的變化既有共同點,又各有其特點。早期見肺紋理增粗,以後出現小斑片狀陰影,以雙肺下野、中內帶及心膈區居多,並可伴有肺不張或肺氣腫,斑片狀陰影亦可融合成大片,甚至波及整個節段。
1.病灶的形態
支氣管肺炎主要是肺泡內有炎性滲出,多沿支氣管蔓延而侵犯小葉、肺段或大葉。X線徵象可表現為非特異性小斑片狀肺實質浸潤陰影,以兩肺、心膈角區及中內帶較多,這種變化常見於2歲以下的嬰幼兒,小斑片病灶可部分融合在一起成為大片狀浸潤影,甚至可類似節段或大葉肺炎的形態。若病變中出現較多的小圓形病灶時,就應考慮可能有多種混合的化膿性感染存在。
2.肺不張和肺氣腫征
由於支氣管內分泌物和肺炎的滲出物阻塞,可產生部分性肺不張或肺氣腫,在小兒肺炎中肺氣腫是早期常見徵象之一,中毒症狀越重肺氣腫就越明顯,在病程中出現泡性肺氣腫及縱隔氣腫的機會也比成人多見。
3.肺間質X線征
嬰兒的肺間質組織發育好,患支氣管肺炎時,可以出現一些肺間質的X線徵象,常見兩肺中內帶紋理增多、模糊。流感病毒肺炎、麻疹病毒肺炎、百日咳桿菌肺炎所引起的肺間質炎性反應都可有這些X線徵象。
4.肺門X線征
肺門周圍局部的淋巴結大多數不腫大或僅呈現肺門陰影增深,甚至肺門周圍濕潤。
5.胸膜的X線征
胸膜改變較少,有時可出現一側或雙側胸膜炎或胸腔積液的現象。儘管各種不同病因的支氣管肺炎在X線表現上有共同點,但又不盡相同,因此,必須掌握好各種肺炎的X線表現,密切結合臨床症狀才能做出正確診斷。
診斷
根據典型臨床症狀,結合X線胸片所見,診斷多不困難。根據急性起病,發熱,咳嗽,氣促,肺部固定性的中、細濕囉音,胸部影像學有肺炎的改變均可診斷為支氣管肺炎。
治療
採用綜合治療,原則為控制炎症、改善通氣功能、對症治療、防止和治療併發症。
1.護理
病室應保持空氣流通,室溫維持在20℃左右,濕度以60%為宜。給予足量的維生素和蛋白質,經常飲水及少量多次進食。保持呼吸道通暢,及時清除上呼吸道分泌物,經常變換體位,減少肺淤血,以利炎症吸收及痰液的排出。為避免交叉感染,輕症肺炎可在家中或門診治療,對住院患兒應儘可能將急性期與恢復期的患兒分開,細菌性感染與病毒性感染分開。
2.氧氣療法
有缺氧表現,如煩躁、口周發紺時需吸氧,多用鼻前庭導管給氧,經濕化的氧氣的流量為0.5~1升/分,氧濃度不超過40%。新生兒或嬰幼兒可用面罩、氧帳、鼻塞給氧,面罩給氧流量為2~4升/分,氧濃度為50%~60%。對氧療患兒應至少每4小時監測1次體溫、脈搏、呼吸次數和脈搏血氧飽和度。
3.抗感染治療
(1)抗菌藥物治療
①根據病原菌選用敏感藥物:在使用抗菌藥物前應採集合適的呼吸道分泌物進行細菌培養和藥物敏感試驗,以便指導治療;在未獲培養結果前,可根據經驗選擇敏感的藥物;
②選用的藥物在肺組織中應有較高的濃度;
③早期用藥;
④聯合用藥;
⑤足量、足療程。重者患兒宜靜脈聯合用藥。社區獲得性肺炎(CAP)抗菌藥物治療應限於細菌性肺炎、支原體肺炎和衣原體肺炎、真菌性肺炎等,單純病毒性肺炎無使用抗菌藥物指征,但必須注意細菌、病毒、支原體、衣原體等混合感染的可能性。
3個月以下兒童有沙眼衣原體肺炎可能,而5歲以上者支原體肺炎、肺炎衣原體肺炎比率較高,故均可首選大環內酯類,尤其是新一代大環內酯類,其抗菌譜廣,可以覆蓋大部分兒童CAP病原菌。對4月齡~5歲進行CAP抗菌藥物治療,尤其重症患兒時,應考慮病原菌是對大環內酯類耐藥肺炎鏈球菌,可首選大劑量阿莫西林或頭孢菌素。
真菌感染應停止使用抗生素及激素,選用制黴菌素霧化吸入,亦可用克霉唑、大扶康或二性黴素B。
(2)抗病毒治療
①流感病毒:奧斯他韋、扎那米韋和帕那米韋是神經氨酸酶的抑制劑,對流感病毒A型、B型均有效。金剛烷胺和金剛乙胺是M2膜蛋白離子通道阻滯劑,僅對A型流感病毒有效。
②利巴韋林(病毒唑)可滴鼻、霧化吸入、肌注和靜脈點滴,肌注和靜點的劑量為10~15毫克/(公斤·天),可抑制多種RNA和DNA病毒;α-干擾素(IFN-α),5~7天為一療程,亦可霧化吸入。
③更昔洛韋即丙氧鳥苷,是兒童巨細胞病毒感染的一線用藥。
4.對症治療
(1)氣道管理:及時清除鼻痂、鼻腔分泌物和吸痰,以保持呼吸道通暢,改善通氣功能。氣道的濕化非常重要,有利於痰液的排出,霧化吸入有助於解除支氣管痙攣和水腫。分泌物堆積於下呼吸道,經濕化和霧化仍不能排除,使呼吸衰竭加重時,應行氣管插管以利於清除痰液。嚴重病例宜短期使用機械通氣(人工呼吸機)。接受機械通氣者尤應注意氣道濕化、變換體位和拍背,保持氣道濕度和通暢。
(2)腹脹的治療:低鉀血症者,應補充鉀鹽。中毒性腸麻痹時,應禁食和胃腸減壓,亦可使用酚妥拉明0.3~0.5毫克/(公斤·次)加5%葡萄糖20ml靜脈滴注,最大量≤10毫克/次。
(3)其他高熱患兒可用物理降溫,如35%酒精擦浴;冷敷,冰袋放在腋窩、腹股溝及頭部;口服對乙醯胺基酚或布洛芬等。若伴煩躁不安可給予氯丙嗪、異丙嗪各0.5~1.0毫克/(公斤·次)肌注,或苯巴比妥5毫克/(公斤·次)肌注。
5.糖皮質激素
糖皮質激素可減少炎症、滲出,解除支氣管痙攣,改善血管通透性和微循環,降低顱內壓。使用指征為:
①嚴重憋喘或呼吸衰竭;②全身中毒症狀明顯;③合併感染中毒性休克;④出現腦水腫。上述情況可短期套用激素,可用琥珀酸氫化可的松5~10毫克/(公斤·天)或用地塞米松0.1~0.3毫克/(公斤·天)加入瓶中靜脈點滴,療程3~5天。