流行病學
先天發病多見於男性兒童,女性罕見,常為雙側發病。主要為性連鎖隱性遺傳。黃斑型的先天性視網膜劈裂,也可能有常染色體隱性遺傳。
病因
先天性視網膜劈裂症是X性染色體隱性遺傳病,但也有報導常染色體隱性遺傳,常染色體顯性遺傳及遺傳方式不確定。母親為攜帶者劈裂部位對稱。
發病機制
先天性視網膜劈裂症發病機制仍不確知,有玻璃體異常學說、Müller細胞缺陷學說及視網膜血管異常學說。由於視網膜最內層先天異常,特別是附著於內界膜的Müller細胞內端存在某種遺傳性缺陷或為玻璃體皮質異常視網膜受其牽引導致神經纖維層的分裂。這種牽引可能由於在正常發育眼球中玻璃體生長的不足,或在圍生期玻璃體增厚與收縮。在胚胎期部分原發玻璃體與眼杯的內壁粘連,當原始玻璃體收縮時視網膜內層被牽引視網膜顳側下部分在胚胎晚期才開始發育,並且顳側周邊的血管發育晚,分布也較少一旦視網膜內層受到牽引,則易在顳側周邊出現劈裂。
臨床表現
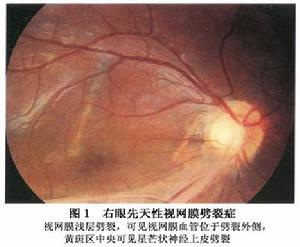 先天性視網膜劈裂症
先天性視網膜劈裂症1.視力改變 一般視力下降到0.2~0.4隨年齡增長視力更下降,最後可降到0.1左右。在10歲左右單眼或雙眼視力不良。先天性視網膜劈裂症無論發生於周邊或黃斑部視力均有明顯損害,半數以上小於0.3,黃斑部者視力更為不良。先天性視網膜劈裂症的患者絕大多數為男性。女性患者則雙親來自有先天性視網膜劈裂症患者的家系。
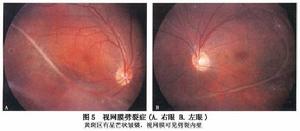
2.黃斑劈裂 劈裂症發生於黃斑部者稱黃斑部視網膜劈裂(macular retinoschisis),導致黃斑異常。可見於所有患者而且可能是先天性視網膜劈裂症的眼底特點。發病早期僅黃斑中心凹反光消失,色素紊亂,呈星狀色素脫落,特徵性的改變是中心凹周圍囊樣隆起,或細小輪輻狀外觀,以中心窩為中心發展成放射狀囊樣皺褶,逐漸相互融合成炸面圈(doughnuts)狀的視網膜內層劈裂(圖1,2)。患者黃斑表現各異。小束狀抬高或以中心凹為核心的微細的放射狀皺襞或二者合併是最具特徵性的表現(圖3)。在某些患者視網膜廣泛抬高,幾乎占據整個後極部,為大血管弓所包繞。黃斑異常可能非常微小通過裂隙燈檢查其表淺的放射性皺襞幾乎不可見,使用紅光缺失的光線有助於觀察。在某些患者色素斑點可能是惟一改變,而在另一些患者,中心凹反射消失可能是惟一的黃斑異常。這些發現在周圍無變化的老年患者中常被忽視被認為是與年齡相關的正常改變。
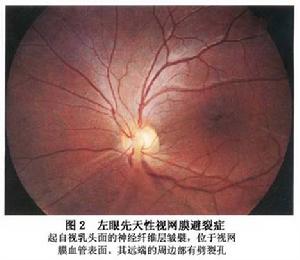 先天性視網膜劈裂症
先天性視網膜劈裂症沿著視網膜劈裂的後緣邊界,常見有白色或色素的分界線條。其產生的原因可能是沿劈裂後緣的RPE受牽拉刺激的反應。視網膜血管一般位於劈裂的內層上但也可看到血管從內層走向外層在劈裂區內的血管上經常可見白鞘(圖7A,B)
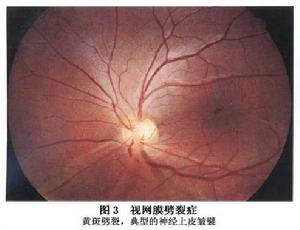 先天性視網膜劈裂症
先天性視網膜劈裂症除玻璃體改變以外,尚有玻璃體膜的存在,其性質尚未確知,為位於內界膜與玻璃體之間的異常組織。此膜半透明。常附著於視盤與視網膜。有部分或全部膜游離活動,但在赤道處常有肯定的黏著,通常與劈裂下部球形隆起處的內層相粘連。沿粘連線上,視網膜血管呈銳角彎曲,並可見內層視網膜被牽扯變形,甚至一般檢眼鏡不易看到劈裂內層的視網膜。視盤上膜的牽拉導致假性視盤水腫。傍視盤的正常視網膜血管將視盤牽扯向顳側類似輕度的晶狀體後纖維增殖,玻璃膜或機化的玻璃體積血的牽拉可致黃斑異位。有時玻璃體膜上可見起源於視盤的新生血管,有時似位於劈裂的內層上。這種玻璃體膜可能與劈裂內層融合在一起,玻璃體膜在周邊眼底牽拉的徵象可表現為地圖狀壓迫變白及不壓迫變白區。
5.其他眼底改變 眼底周邊部未受侵犯的視網膜有灰白色或銀白色變性改變,嚴重者有銀箔樣閃閃發光樣反射。有視網膜水腫樣改變,偶爾可見周邊視網膜新生血管,晚期病例也有脈絡膜萎縮或陳舊性脈絡膜視網膜炎樣色素異常有時有假性視盤炎表現可能是由於膠質組織增生所致。
併發症
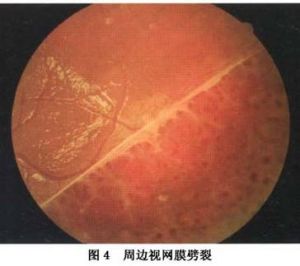 先天性視網膜劈裂症
先天性視網膜劈裂症1.裂孔性視網膜脫離 可見是劈裂外層出現的裂孔、劈裂腔周圍出現裂孔或由於玻璃體牽引而造成裂孔,液體可通過外層裂孔或通過玻璃體脫離導致全層視網膜撕裂而進入視網膜下
2.玻璃體積血 玻璃體積血的發生率為40%,通常是由於分支血管的破裂,極少數是由於新生血管引起。由於劈裂部位的微血管病變造成局部缺血而刺激新生血管形成,新生血管導致玻璃體反覆出血,眼底螢光血管造影是來自視盤及視網膜周邊的血管有染料滲漏。
3.其他併發症 屈光不正在先天性視網膜劈裂症患者中也很常見,遠視和斜視的發病率可高達29%。其他少見的併發症有玻璃體牽引造成的黃斑牽拉滲出性視網膜脫離、新生血管性青光眼視盤萎縮。
診斷
 先天性視網膜劈裂症
先天性視網膜劈裂症鑑別診斷
原發性視網膜色素變性:先天性視網膜劈裂晚期與視網膜色素變性的臨床特徵沒有明顯的區別,廣泛色素沉著伴視網膜血管狹窄,不可記錄的ERG伴完全性夜盲。ERG可幫助鑑別,如果可記錄a波伴有b波消失,先天性視網膜劈裂可被考慮。
實驗室檢查
1.基因檢查 先天性視網膜劈裂症的基因已被繪製到X染色體的短臂遠端,特別是Xp22.1-p22.2。儘管這種疾病在眼底有改變在遺傳異質上卻無證據。大量有關改進RS區遺傳圖譜繪製解決的文獻已報導。有一芬蘭患者的研究報告為RS臨界區已縮窄到0.2~0.3cm在標記DXS418和HYAT1之間伴隨於檢眼鏡和ERG的檢查,以DNA為基礎的診斷有助於先天性視網膜劈裂症雜合子攜帶者,也可用於患病嬰兒的早期診斷。與先天性視網膜劈裂症有關的基因已鑑別出,並且考慮稱為XLRSI(X連鎖的視網膜劈裂症Ⅰ)的變異導致男性的疾病。
2.組織病理學檢查 光電鏡下可見視網膜劈裂位於視網膜神經纖維層和視網膜神經節細胞層。視網膜主要沿著膠質細胞和神經纖維層裂開形成劈裂腔,劈裂腔沿周圍的視網膜組織延伸。劈裂內層主要由視網膜內界膜(internal limiting memberane)、部分Müller細胞及血管組織構成,這些膠原組織在視網膜有血管部位變厚。劈裂外層則包含內顆粒層、外顆粒層、外叢狀層和感受器細胞層外層由於神經膠質增生而變厚。在劈裂區域,完整的膠質細胞和神經纖維層通常不明顯,但雙極細胞及光感受細胞層是完好的。內顆粒層往往變薄,但可呈雙層,視網膜內層變厚結構紊亂,許多劈裂部位的內層、外層及鄰近劈裂腔的視網膜均發現大量的嗜酸性無定形物質構成。透射電鏡下發現在鄰近劈裂腔內層及外層的細胞外間隙中有細絲狀物質存在實驗證明細絲即是光鏡下所見的無定形物質。Gottinger觀察到在周邊視網膜囊樣變性和老年性視網膜劈裂的患者中也有相同的具有交叉條紋的直徑為8~12nm細胞外細絲,但這些細絲與玻璃酸敏感的黏多糖起顯色反應,與Gondon等在視網膜劈裂患者中發現的物質不同。
對先天性視網膜劈裂症摘除的眼球進行研究,發現裂孔出現在視神經纖維層。在視網膜可見周期性無定型物質。超微結構下這種無定型物質由直徑為11nm的細絲組成。視網膜內的細絲是因Müller細胞的缺陷所致,而這些細胞外的聚積物又會引起這些細胞的變性及接下來的劈裂形成。缺陷的Müller細胞產生的神經膠質纖維酸性蛋白和可能為S100的蛋白,積聚於視網膜內。
治療
關於先天性視網膜劈裂症的預防性治療至今仍有爭議。有學者主張對劈裂的後緣行冷凝或光凝以限制病變的進展。但劈裂本身已有色素分界線似乎沒有必要再加固,而且易導致外壁孔。除非劈裂有可能危及到黃斑時,可試用雷射沿劈裂後緣未隆起的視網膜上,作一預防性堤壩式光凝包圍,以期限制劈裂擴大至後極部。若出現視網膜新生血管主張對閉塞區行光凝治療,不過新生血管有時可自行退變。預防性玻璃體切除往往很難切除緊緊吸附於視網膜表面的玻璃體皮質,內排液試圖平復視網膜,但其效果也不及獲得性視網膜劈裂。
對有視網膜脫離危險的視網膜劈裂有必要採取預防性處理單獨外層裂孔僅16%發生局限性視網膜淺脫離對於視網膜劈裂或單純內或外層裂孔者,由於其發生視網膜脫離的可能性很小可不必處理,但應定期觀察如進行預防處理,可在視網膜劈裂的後緣,正常視網膜側行堤壩式光凝固術。應避免對劈裂的外層光凝,因為光凝極易引起多發性外層裂孔導致視網膜脫離有人報導1組40例(77隻眼)先天視網膜劈裂其中22%發生視網膜脫離;在老年性視網膜劈裂中,視網膜脫離的發生率為77%,發生的原因與玻璃體的牽拉及劈裂的兩層的退行性變性有關。
預後
並發視網膜脫離時視力恢復不良。
