疾病描述
 低鉀血症
低鉀血症症狀體徵
 維生素D
維生素D1.高氯性酸中毒由於排H+障礙尿可滴定酸及NH4+排出減少,尿不能酸化,故尿pH常>6。此外,由於近端腎小管功能尚好,能再吸收HCO3-,尿HCO3-排量並不很多,由於持續性丟Na+,引起細胞外液容量收縮,醛固酮分泌增加,回吸收氯增加,形成高氯血症。另有人認為高氯血症與某種未明原因使腎單位對氯通透性增加引起的“腎性氯化物分流(renalchlorideshunt)”所致。
2.電解質紊亂由於由遠端腎單位的H+泵及皮質集合管的H+-K+泵功能減退,腎臟不能保持鉀和濃縮尿液,故發生多尿症、低鉀血症及酸中毒。低鉀又致多尿,多尿又加重低血鉀,如果發生加雜病的額外負荷,酸中毒和低鉀血症加重可致死亡;酸中毒抑制腎小管對Ca2+的再吸收以及維生素D的活性,引起高鈣尿與低鈣血症,形成低血鉀、低血鈉、低血鈣和高血氯的“三低一高”電解質紊亂。另外,低血鉀還可引起肌無力和肌麻痹。由於小管液中H+-Na+交換減少,亦可引起尿中大量丟失鈉。病人偶可出現神經性耳聾。
 遠端腎小管性酸中毒
遠端腎小管性酸中毒4.腎鈣化與腎結石由於大量排鈣,尿枸櫞酸鹽減少而尿偏鹼,極易使鈣鹽沉著形成腎鈣化、腎結石,進一步出現腎絞痛,血尿與尿路感染。
5.腎功能損害早期由於腎小管濃縮功能受損可出現多尿,晚期腎小球受累可出現尿毒症。本病臨床分以下4型:①肌病型:肌無力癱瘓,甚至發生呼吸肌麻痹,呼吸困難。血鉀降低,尿鉀增多,心電圖呈現低鉀表現,可伴有房室傳導阻滯、心律失常等,可因低鉀麻痹而急診,應予以警惕。②骨病型:主要為骨痛及病理性骨折,患者可因骨痛而活動減少,甚至臥床不起。X線檢查可見骨質疏鬆,多發性、對稱性、假性骨折等。有表現牙齒鬆動易脫落,幼兒不出牙。③尿路結石型:尿砂、尿石、血尿、腎絞痛、尿路梗阻及反覆發生尿路感染等。④不完全型:少數病人無全身酸中毒表現,只呈現腎小管不產生酸性尿,稱為不完全型遠端腎小管性酸中毒。氯化銨負荷試驗尿pH不降低。不完全型遠端腎小管性酸中毒可進展為完全型。
疾病病因
 表1
表1原發性者與遺傳有關,為常染色體顯性遺傳,有家族史,但多呈散發性。繼發性可由多種疾病引起,其最常見的根底疾病是慢性腎小管、間質性腎炎。其中以慢性腎盂腎炎多見。此外,其他先天性遺傳性腎臟疾病如海綿腎、Fabry病、特發性高鈣尿症等均可引起。在我國,繼發於舍格倫綜合徵、系統性紅斑狼瘡等自身免疫性疾病的遠端型RTA有較高發生率。在棉產區因食用生棉籽油引起棉酚中毒所致DRTA也有報導。
病理生理
1.遠端腎小管酸化尿液作用遠端腎小管與近端腎小管不同,對HCO3-再吸收作用不同,在酸化過程中僅再吸收剩下的HCO3-形成1/3的可滴酸。其主要形式是泌H+,使NH4+形成增多,最終將體內產生的酸排出體外。遠端腎小管細胞的功能和形態可分2類:
(1)主細胞:與泌K+和再吸收Na+有關,對酸化過程不起直接作用。
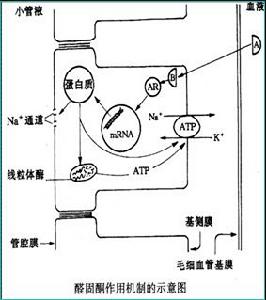 醛固酮
醛固酮皮質集合管是Na+與H+、K+交換的部位,其H+泵分泌速率受管腔中電位的影響。在醛固酮的作用下,小管液中Na+被再吸收,腔內形成負電位促使H+、K+沿電位差向管腔中分泌。髓質集合管無Na+再吸收,H+分泌是對抗電梯度進行的腔內呈正電位,其淨HCO3-再吸收速率比皮質集合管大10倍。正常時,遠端腎小管上皮細胞間緊密連線,分泌至管腔中的H+不易反漏。因而能維持腎小管腔與血液間陡峭的H+濃度梯度,使該部尿液pH降至6.0以下。
2.遠端腎小管泌H+功能障礙由於各種內因、能量、代謝等因素使遠端腎單位髓質部集合管的間介細胞和少數皮質部分集合管的主細胞的功能障礙,從而導致腎小管泌H+功能障礙。Joo等通過對1例舍格倫綜合徵及1例特發性遠端腎小管酸中毒的組織化學檢查發現,2例的遠端腎小管的間介細胞上抗-H+ATP酶免疫組化染色較正常對照呈明顯淡染。證明是H+ATP酶泵的缺陷而不是間介細胞的選擇性喪失。目前認為,遠端腎小管性酸中毒的發病機制如下:
(1)H+ATP酶泵衰竭:當某些疾病破壞了遠端腎單位的H+泵(如腎間質疾病)或某些毒素抑制了H+泵的功能,以及H+泵的遺傳性缺陷(遺傳性d-RTA)均可導致集合管H+泵功能衰竭而使H+分泌障礙,,小管上皮不能分泌H+。尿pH不能適當降低,這是d-RTA最常見的原因。此型為分泌型(secretorydefect)。
(2)梯度缺陷:某些因素(如兩性黴素B)可使遠端腎單位上皮細胞“緊密連線部”的通透性異常,H+反漏增多(細胞膜缺陷使H+通透性增高,H+反流入小管,)管腔中不能維持陡峭的H+濃度梯度而致淨酸排泄減少。此型也稱反漏型(gradientdefect)。
(3)H+泵分泌速率降低:質子泵泌H+速率下降,多見於鋰治療的患者H+分泌速率降低。可能是DRTA的早期表現。此型是速率低賴型(rate-dependentdefect)。
診斷檢查
診斷:
 軟骨病
軟骨病實驗室檢查:
1.尿pH測定尿pH反映尿中H+量,DRTA時,儘管血pH<7.35,但尿pH仍≥6.0,並且還可高達6.5、7.0以上。測定尿pH必須採用pH計。只測定尿pH有一定局限性,尿pH<5.5並不能說明尿酸化功能一定完好,如患者有泌NH3障礙,由於少量H+不能與NH3結合成NH+4,尿pH仍可<5.5,因此應同時測定尿pH與尿NH+4,以綜合分析、判斷。
2.尿可滴定酸及尿NH+4的測定遠端腎小管分泌的H+大部分與NH3結合成NH+4排出,另一部分以可滴定酸的形式排出。因此,尿可滴定酸與NH+4之和代表腎臟淨酸排泄量。在體內酸性物質增多時,正常人尿pH可<5.5,尿中可滴定酸及NH+4排出率可分別達25μmol/min及39μmol/min,在遠端腎小管酸中毒時,兩者均明顯降低。
3.尿電解質及尿陰離子間隙測定DRTA大多有尿鈉排泄增多以及尿鈣增高,尿Ca/Cr>0.21,24h尿鈣>4mg/(kg?d)。尿陰離子間隙=Na++K+-Cl-可反映尿NH+4水平,為正值時提示尿NH+4排泄減少。尿pH>6.0,HCO-排泄分數多<5%,尿NH4+<500mmol/d,24h尿Na+、K+、Ca2+、PO43-排出增多。
4.血氣分析及電解質測定DRTA的典型改變為高氯血症性陰離子間隙正常的代謝性酸中毒。不完全性DRTA可表現為代償性代謝性酸中毒或正常。血陰離子間隙(aniongap,AG)=Na++K+-(Cl-+HCO3-),正常為8~16mmol/L,增高表明體內無機酸根(如硝酸根、硫酸根)和(或)有機酸根離子等酸性產物瀦積,RTA時Cl-代償了HCO3-的減低,因而AG正常。血鉀降低也是DRTA的重要表現,甚至為不完全性DRTA的唯一表現。血鈉及血鈣可正常或降低。
5.尿二氧化碳分壓檢測正常人給予碳酸氫鈉或中性磷酸鹽後,到達遠端小管的HCO3-或HPO2-4增多,前者與H+結合生成H2CO3;後者與H+結合生成H2PO4-,再與HCO3-生成H2CO3,進而生成CO2,使尿CO2分壓增高。DRTA時由於泌氫障礙,尿CO2不升高,尿CO2分壓與血CO2分壓差值<20mmHg,正常人>30mmHg。
6.24h尿枸櫞酸DRTA時常減低。
7.血液檢查主要表現血K+、Ca2+、Na+、PO43-偏低,血Cl-增高,血漿HCO3-減少,CO2結合力降低。
其他輔助檢查:
1.影像學檢查可了解骨病情況並發現腎結石。
2.超音波檢查可了解腎臟有無鈣化及結石。
鑑別診斷
 尿毒症
尿毒症1.腎小球性酸中毒既往有腎臟疾病史,有明顯尿異常,常伴貧血與高血壓,血Cr-多正常而血肌酐增高,血與尿pH一致性降低。
2.家族性周期性麻痹有家族史,男性多見,尿檢正常,無酸中毒,發作之前常有飽餐、高糖飲食、劇烈運動、外傷、感染等誘因。
3.家族性低磷血症性抗維生素D佝僂病佝僂病症狀與體徵突出,但無酸中毒及其他dRTA表現。
治療方案
Ⅰ型腎小管酸中毒的治療如下:
 腎
腎2.補鉀糾酸開始即予補鉀,特別重症低血鉀者應在糾正酸中毒前即開始補鉀,避免誘發低鉀危象。原則上無論血鉀低否均要補鉀,同時也應補鈉。可選用枸櫞酸鉀合劑(Albright’s溶液,由枸櫞酸鉀98g,枸櫞酸140g加水溶解至1O00ml配成,10~15ml/次,3次/d)。或用枸櫞酸合劑,由枸櫞酸鈉和枸櫞酸鉀各100g加水溶解至1000ml,每毫升含鈉、鉀各1mmol,HCO3-2mmol,10~15ml3~4次/d。一般低血鉀時口服10%枸櫞酸鉀10ml,3次/d。忌用氯化鉀,否則會加重高氯血症,只有嚴重低鉀(<2.5mmol/L)危及生命時方可靜脈緩慢滴入氯化鉀,用10%葡萄糖溶液稀釋氯化鉀成1%溶液,每小時輸入1g,同時作心電監護。補鉀時宜從小劑量開始,逐漸增加,因腎小管功能調節差,大量補鉀使H+-Na+交換減少,酸中毒加劇,還使尿鈉、鈣排出增多,產生低鈉、低鈣血症而發生手足搐搦症,故糾酸補鉀時也宜補鈣。
3.補充鈣劑與維生素D的預防和治療骨病RTA合併骨軟化症、佝僂病等骨病或缺鈣嚴重時可給予補充鈣劑與維生素D,常用劑量為5萬~10萬U/d,需要時選用維生素1,25(OH)2D3。隨著臨床生化好轉,當血磷升高,鹼性磷酸酶(AKP)降至正常時可減量或停用(血鈣I≥2.5mmol/L)。以免發生高鈣血症與維生素D中毒,因維生素D2易使尿鈣增加,故應要慎用,以防維生素D中毒和腎鈣化。同時補充高磷飲食、蛋白合成劑等,尤其對生長發育期的病兒更應注意。但並發腎鈣化、腎結石者則不能使用鈣劑和維生素D。另外,還可給苯丙酸諾龍治療骨質疏鬆,促進骨質生長。
4.不完全性RTA可用氫氯噻嗪(雙氫克尿噻)治療,與治療特發性高鈣尿症一樣。
5.病因治療積極治療原發病及並發病,對繼發RTA應治療其根底疾病,要控制和去除病因。如治療腎盂腎炎,解除尿路梗阻等。目前尚無法根治病因的患者,要終身服藥治療,不僅糾正酸中毒,也可延緩骨病和其他併發症,使腎功能長期維持穩定。
6.定期隨訪在治療過程中,要經常複查各項生化指標,以免矯枉過正。當高血氯性酸中毒、高鈣尿症尿pH等正常後,病人應追蹤觀察,每年複查上述項目至少2次。
7.中醫辨證施治主症多為脾虛、腎虛或肝血虧虛,標症多為濕熱或濕滯。
預後預防
 骨軟化症
骨軟化症預防:對於原發性遺傳性原因所致的Ⅰ型RTA,尚無有效預防措施。而繼發性疾病的預防應從治療基礎疾病入手,控制其發展致腎小管性酸中毒。對已病患者要積極治療,防止病情進展,爭取預後良好。
併發症:營養障礙、維生素C缺乏病或骨軟化症,部分發生腎結石或腎鈣化,晚期發展成尿毒症,少數有神經性耳聾等。
流行病學:本病可發生於任何年齡,以20~40歲占多數。75%為成人患者,70%患者為女性,可有腎性佝僂病或骨軟化症、腎鈣化和(或)腎結石等。原發性者常為散發性,繼發性者可繼發於多種疾病。
