疾病簡介
直接因腎臟疾病引起的高血壓稱為腎性高血壓,約占成人高血壓的5~10%,是繼發性高血壓的主要組成部分。其中腎動脈狹窄導致腎缺血引起的高血壓獨成一類,稱腎血管性高血壓,在整個腎性高血壓中所占比例尚不及一半。而由其它單側或雙側腎實質疾病所引起的高血壓,統稱為腎實質性高血壓,幾乎每一種腎實質疾病都可以引起高血壓。各種腎臟病引起高血壓的機會與其病變的性質、對腎小球功能的影響、造成腎實質缺血的程度及病變的範圍等有關。一般腎小球腎炎。狼瘡腎、先天性腎發育不全等病變較廣泛,可伴有血管病變或腎缺血,故常出現高血壓,而腎結石及腎盂腎炎引起繼發性高血壓的機會較少。不同病理類型的腎小球腎炎發生高血壓的機會亦不相同,如微小病變和膜性腎病很少有高血壓,而股增殖性腎炎、局灶性節段性腎小球硬化極易出現高血壓。此外,腎性高血壓與腎功能狀態有關。腎功能減退血壓趨於升高,腎功能衰竭後期80%以上伴有高血壓。
病理改變
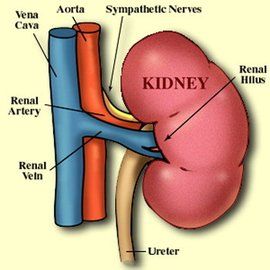
 腎性高血壓
腎性高血壓腎性高血壓是繼發性高血壓的一種,主要是由於腎臟實質性病變和腎動脈病變引起的血壓升高。
對於本病的發生主要是由於腎小球玻璃樣變性、間質組織和結締組織增生、腎小管萎縮、腎細小動脈狹窄,造成了腎臟既有實質性損害,也有血液供應不足;腎動脈壁的中層粘液性肌纖維增生,形成多數小動脈瘤,使腎小動脈內壁呈串珠樣突出,造成腎動脈呈節段性狹窄;非特異性大動脈炎,引起腎臟血流灌注不足;在上述因素的綜合作用下,導致高血壓的發生。而高血壓又會造成腎的損害,二者相互促進,會使疾病進一步發展,因此,對於腎性高血壓要積極治療。
腎性高血壓可分為:容量依賴型高血壓和腎素依賴型高血壓二種:
(1)容量依賴型高血壓:腎實質損害後,腎臟處理水、鈉的能力減弱。當鈉的攝入量超過機體的排泄能力時,就會出現水鈉滯留。水鈉瀦留在血管內,會使血容量擴張,即可發生高血壓。同時水鈉瀦留可使血管平滑肌細胞內水鈉含量增加,血管壁增厚,彈性下降,血管阻力以及對兒茶酚胺的反應增強,這些亦可使血壓升高。
(2)腎素依賴型高血壓:發病機理為腎動脈狹窄,腎內灌注壓降低和腎實質疾病,以及分泌腎素的細胞腫瘤,都能使球旁細胞釋放大量腎素,引起血管緊張素Ⅱ活性增高,全身小動脈管壁收縮而產生高血壓。腎素及血管緊張素Ⅱ又能促使醛固酮分泌增多,導致水鈉瀦留,使血容量進一步增加,從而加重高血壓。由於腎實質損害後激肽釋放酶及前列腺素的釋放減少,這些舒張血管物質的減少也是高血壓形成的重要因素。
疾病病因
腎動脈本身病變
1.腎動脈內膜粥樣硬化瘢塊;
2.腎動脈纖維組織增生;
3.非特異性大動脈炎;
4.先天性腎動脈異常;
5.腎動脈瘤,獲得性或先天性;
6.結節性動脈周圍炎;
7.腎動脈周圍栓塞;
8.腎動脈或迷走腎動脈血栓形成;
9.梅毒性腎動脈炎;
10.血栓性腎動脈炎;
11.腎動脈損傷,外傷或手術創傷;
12.腎蒂扭曲;
13.腎動靜脈瘺;
14.腹主動脈縮窄伴或不伴腎動脈梗阻。
腎動脈受壓迫
1.腹主動脈瘤;
2.其他機械因素,如腫瘤、囊腫、血腫、纖維素帶、主動脈旁淋巴結炎和腎動脈周圍組織慢性炎症等。
腎血管性高血壓在兒童多由先天性腎動脈異常所致;青少年常由腎動脈纖維組織增生、非特異性大動脈炎引起;大於50歲的病員,腎動脈粥樣硬化是最常見的病因。
臨床
臨床症狀
1.體徵:約半數可在上腹部、患側腰背部或肋緣下,聽到一連續的血管收縮期雜音,或伴輕度震顫。
2.症狀:30歲前或50歲後,長期高血壓突然加劇或高血壓突然出現,病程短、進展快,舒張期血壓增高尤為明顯,伴腰背或肋腹部疼痛,藥物治療無效。
3.特殊檢查下述情況可單獨或合併出現:
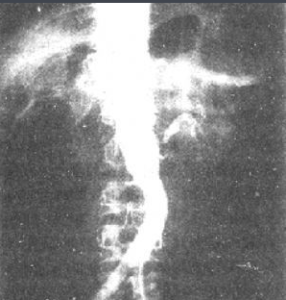
a.腎血管造影,顯示動脈充盈缺損、狹窄的遠側血管腔擴張或無血管部分;
b.靜脈腎盂造影,顯示患腎較健腎小1.5~2.0cm、形態不規則,早期顯影慢而淡、後期顯影較濃;
c.經皮穿刺用導管插入下腔靜脈,分別採取兩側腎靜脈血作腎素測定,患腎靜脈血的腎素較高;
d.分腎功能測定,示患腎尿量少,尿鈉低,肌酐或菊粉廓清率降低;
e.超音波顯示患腎較小;
f.腎圖呈現患側曲線的血管段較低且延遲,排泄段延長。
臨床特點
引起腎實質性高血壓的疾病有:
1.原發性腎小球腎炎,如急性腎炎、急進性腎炎、慢性腎炎;
2.繼發性腎小球腎炎中狼瘡性腎炎多見;
3.多囊腎;
4.先天性腎發育不全;
5.慢性腎盂腎炎;
6.放射性腎炎;
7.腎結核;
8.巨大腎積水;
9.腎腫瘤;
10.腎結石;
11.腎澱粉樣變;
12.腎髓質囊腫病。
無論單側或雙側腎實質疾患,幾乎每一種腎臟病都可引起高血壓。通常腎小球腎炎、狼瘡性腎炎、多囊腎、先天性腎發育不全等疾病,如果病變較廣泛並伴有血管病變或腎缺血較廣泛者,常伴發高血壓。例如瀰漫性增殖性腎炎常因病變廣泛、腎缺血嚴重,使高血壓極為常見;反之,微小病變、局灶性增殖性腎炎很少發生高血壓。腎結核、腎結石、腎澱粉樣變性、腎盂積水、單純的腎盂腎炎、腎髓質囊腫病以及其他主要表現為腎小管間質性損壞的病變產生高血壓的機會較少。但這些疾病一旦發展到影響腎小球功能時常出現高血壓。因此腎實質性高血壓的發生率與腎小球的功能狀態關係密切。腎小球功能減退時,血壓趨向升高,終末期腎衰高血壓的發生率可達83%。
發病機理
容量依賴性高血壓
大約90%的腎實質性高血壓是由於水鈉瀦留和血容量擴張所致。當腎實質性病變使腎臟失去排泄飲食中所含的適量(不是過量)水、鹽時,就會造成水、鈉在體內瀦留,進而使血容量過多引起高血壓。只要存在輕度的腎功能不全就會出現此機制。這類患者體內的血漿腎素和血管緊張素Ⅱ(AⅡ)的水平通常是低的。其高血壓可通過限制水、鹽的入量或通過透析除去體內過多的水、鹽達到降壓的目的。
腎素依賴性高血壓
腎動脈狹窄和10%的腎實質性高血壓是因為腎素-血管緊張素-醛固酮升高所致。利尿、脫水不但不能控制這類高血壓,反而常因利尿、脫水後腎血流量的下降導致腎素分泌增加,致血壓更趨增高。套用血管緊張素拮抗劑saralasin可以使此型高血壓急劇下降,說明腎素-血管緊張素系統在這類高血壓的發病機制中起主要作用。
事實上,高血壓的發病機制要比這一簡單的分類複雜得多。因為有些病人其高血壓既不能用容量超載解釋,也不是用腎素過多所能解釋得了的。同時這兩類發病機制之間是相互聯繫的。血容量增多常抑制腎素-血管緊張素系統;而鹽的負荷大大增加了AⅡ的敏感性,AⅡ的升壓作用主要取決於鈉內環境的穩定。因此將腎性高血壓人為地區分為兩大類,主要是幫助高血壓發病機制的認識和研究,從而尋找有效的降壓途徑。
辨別診斷
如要確診為腎性高血壓需與以下疾病相鑑別:
(1)內分泌性高血壓:內分泌疾患中皮質醇增多症、嗜鉻細胞瘤、原發性醛固酮增多症、甲狀腺功能亢進症和絕經期等均有高血壓發生。但一般可根據內分泌的病史、特殊臨床表現及內分泌試驗檢查作出相應診斷。
(2)血管病:先天性主動脈縮窄、多發性大動脈炎等可引起高血壓。可根據上、下肢血壓不平行以及無脈症等加以鑑別。
(3)顱內病:某些腦炎或腫瘤、顱內高壓等常有高血壓出現。這些患者神經系統症狀常較突出,通過神經系統的詳細檢查可明確診斷。
(4)其他繼發性高血壓:如妊娠中毒症以及一些少見的疾病可以出現高血壓,如腎素分泌瘤等。
(5)原發性高血壓:發病年齡較遲,可有家族病史,在排除繼發高血壓後可作出診斷。
治療
1、腎血管性高血壓的治療
腎血管性高血壓的治療,以外科手術為主,包括腎切除、腎血管重建,自體腎臟移植,以及近年進展較快的經皮腔內腎動脈成形術(PTRA)、腎動脈支架成形術(金屬內支架)等介入治療。藥物治療並非腎血管性高血壓的首選方法,僅對不適宜或拒絕接受上述治療者,才採用降壓藥物治療。藥物首選的是鈣通道阻滯藥,如非洛地平、硝苯地平等,能有效降低血壓,較少引起腎功能損害。其次是β受體拮抗藥,如倍他樂克。血管緊張素轉化酶抑制劑(ACEI)和血管緊張素Ⅱ(AngⅡ)受體拮抗劑禁用於治療腎血管性高血壓。因為腎動脈狹窄、腎缺血時,AngⅡ產生增多,收縮腎小球出球小動脈,維持腎小球濾過率(GFR)。當使用ACEI或AngⅡ受體拮抗藥後,抑制AngⅡ的形成和作用,導致GFR下降,加重病情。
2、腎實質性高血壓的治療
(1)非藥物治療:包括提倡健康的生活方式,消除不利於心理和身體健康的行為和習慣,達到減少高血壓及其他心血管疾病發生的危險。調整生活習慣、戒菸、節制飲酒、正確對待環境壓力、保持正常心態。對於終末期腎衰竭接受透析的患者,首先要調整水、鹽的攝入量,達到理想乾體重。注意低鈉、低脂。低鈉不僅可有效控制鈉、水瀦留,並可增加ACEI及鈣離子通道阻滯劑(CCB)的降壓效果。
(2)藥物治療:以阻斷腎素-血管緊張素系統(RAS)為首選方法。目前臨床上使用的阻斷RAS藥物有兩大類:ACEI和AngⅡ受體拮抗藥。用藥原則上應避免腎損害藥物、低劑量開始、聯合用藥。
1)利尿劑:仍是最有價值的抗高血壓藥物之一。排鉀利尿劑包括以呋塞米為代表的高效袢利尿劑和以氫氯噻嗪為代表的中效噻嗪類利尿劑,適用於腎病時水鈉瀦留,但有低血鉀症、高尿酸血症、高血糖的傾向。以安體舒通為代表的醛固酮受體阻斷劑屬保鉀利尿劑,抑制醛固酮作用利尿亦降壓,又可減輕醛固酮對心血管系統的損害,因其有保鉀作用,腎功能不全患者慎用。吲哚帕胺,具有利尿和鈣拮抗作用,尤適用輕中度高血壓。作用持久,降壓平穩,且不引起糖、脂質和尿酸代謝的紊亂。
2) 鈣拮抗劑(CCB):主要通過擴張外周阻力血管而降壓,治療劑量下對容量血管無擴張作用。包括非二氫吡啶類和二氫吡啶類兩大類,二氫吡啶類藥物主要有硝苯地平、非洛地平、氨氯地平等,目前推薦使用長效或緩釋型製劑,其短效製劑可引起血壓較大波動以及糖、脂代謝紊亂、蛋白尿加重,已不推薦使用。由於鈣拮抗劑可減低腎小球毛細血管壓力,減少大分子物質在腎小球系膜區沉積,抑制系膜細胞及基質的增殖來減少腎小球硬化的發展,從而具有腎保護作用。
3)受體阻斷劑:β受體阻滯劑能阻斷交感神經升壓作用,代表藥物有阿替洛爾、美托洛爾,但需注意心動過緩、傳導阻滯的副作用,支氣管哮喘者慎用。a1受體阻斷劑能選擇性阻斷血管平滑肌突觸後膜的a 1受體,使血管擴張,致外周血管阻力下降及回心血量減少,從而降壓,其對心率影響小,亦不影響腎血流和腎小球濾過率。代表藥物有哌唑嗪、特拉唑嗪及烏拉地爾等。α、β受體阻滯劑是一種新型的降壓藥物,具有促進腎小球毛細血管內皮細胞釋放一氧化氮,致使細胞內ATP流出,從而使腎小球微血管鬆弛擴張,改善微循環。如Arotinolol和Carvedilol,聯合鈣離子拮抗劑,不僅顯示了有效的降壓作用,還能有效緩解腎功能的進一步減退和心血管併發症的發生。此外,α、β-受體阻滯劑大多有較高的蛋白結合率,透析病人亦無需調整給藥劑量或方式。但由於卡維地洛阻斷β1和β2受體的作用是非選擇性的。應注意其糖代謝和呼吸系統疾病方面的副作用。
4)ACEI:ACEI能夠阻斷血管緊張素Ⅱ的生成,減少醛固酮合成,從降低血管阻力和血容量兩方面降低系統血壓;另外,ACEI還可以作用於腎臟組織局部的RAS,擴張腎小球出、進球小動脈,且擴張出球小動脈的作用強於進球小動脈,改善腎小球內高跨膜壓、高濾過、高灌注現象,延緩腎臟損害的進程;改善腎小球濾過膜對白蛋白的通透性,降低尿蛋白;減少腎小球細胞外基質的蓄積,減輕腎小球硬化。目前認為ACEI在降壓藥物中保護腎臟的效果最肯定,常用的ACEI類藥物有卡托普利、依那普利、苯那普利、雷米普利、福辛普利等。使用ACEI時要從小劑量開始,逐漸加量將血壓控制在滿意範圍。一般認為血清肌酐(Scr)265μmol/L以下可安全使用,若用藥後Scr增高不超過50%,且不停藥能在2周內恢復,則為正常反應;若Scr增幅超過50%或絕對值超過l33μmol/L,服藥2周未見下降時,即為異常反應,應停藥。其中苯那普利對腎組織滲透力強,代謝產物部分經膽汁排泄,僅在肌酐清除率(Ccr)<30 ml/min時才需減量;而福辛普利是所有ACE1藥物中從膽汁排泄比例最大的,即使腎功能減退也無須調整劑量。老年病人可能存在腎動脈粥樣硬化,對ACEI降壓會格外敏感。對於雙側腎動脈狹窄、孤立腎腎動脈狹窄的患者使用ACEI可能導致急性腎功能衰竭,應禁用。終末期腎病(ESRD)患者套用ACEI有較多副作用,如高血鉀,中性粒細胞減少,過敏反應,慢性咳嗽,腎功能損害等。ACEI與EPO並用有可能影響EPO療效,建議加大EPO劑量。
5)血管緊張素Ⅱ受體拮抗劑(ARB)類:它具有高選擇性的阻斷ATl和增加AT2作用,代表藥物有氯沙坦、纈沙坦等。與ACEI不同,ARB類高血鉀和咳嗽發生率低,不減少腎臟血流量,其療效不受ACE基因多態性的影響;可抑制非ACE催化產生的AngⅡ 的各種效應,部分還可降低血尿酸(如氯沙坦)。ARB類適用和禁用對象與ACEI相同。
6)聯合用藥:降壓藥物通常從低劑量開始,如血壓未能達到目標,應當根據患者的耐受情況增加該藥的劑量。如第一種藥無效,應選用合理的聯合用藥,通常是加用小劑量的第二種抗高血壓藥物,而不是加大第一種藥物的劑量。聯合用藥組合有:ACEI+利尿劑;利尿劑+β受體阻滯劑;β受體阻滯劑+鈣通道阻滯劑;ACEI+鈣通道阻滯劑;ACEI+ARB可協同降壓,減少副作用的發生。
家庭治療措施
近幾年,患高血壓的病人越來越多。飲食結構不合理,攝入的膽固醇量過高,大量飲酒,睡眠不足,缺乏運動等等,都是的高血壓患者逐年上升的原因所在。尤其是在季節更替之時,更是需要時刻密切關注血壓情況,保持血壓的穩定。不同季節,高血壓患者要注意的問題也會有所不同。另外要注意的是,高血壓患者一定要堅持服用降壓藥物,不能隨便停藥。即使沒有感覺不舒服,也應該堅持吃藥。否則,是很危險得,隨意的停藥和等血壓高了之後再吃很容易造成血壓的反彈。在反彈的過程中,身體的一些器官就會不知不覺的受到傷害。我們建議,當血壓降到正常的範圍後,可以適當的減小藥量,但是不能隨便停藥。國外的一項調查顯示堅持用藥的人有30%的血壓會一直保持良好的水平。除了堅持吃藥外,定期複查也很重要,尤其是對血壓的觀察,醫生建議病人最好在家裡準備血壓儀,定期監測血壓。對於高血壓患者來說,降壓藥是從不離手的,但是血壓計和降壓護腕也應不離身。特別是血壓不穩定的患者,建議每天測量2~3次血壓,並使用降壓護腕,以觀察自己早中晚的血壓變化,避免因血壓突然升高而導致心腦血管意外。在生活中可以用來調節血壓的措施有許多,比如醫療器械、飲食、情緒等都對高血壓的病情具有很大的影響。當然醫療器械對高血壓患者的自我保健是尤為重要的,其中降壓護腕的降壓作用是非常明顯的,需要高血壓患者積極運用。降壓護腕在平時對任何發病階段的高血壓患者都是適用的。降壓護腕對防治高血壓有特別明顯的作用,任何高血壓患者都可以使用。據北京地區調查,長期使用降壓護腕的50-89歲老人,其血壓平均值為134.1/80.8毫米汞柱,這明顯低於同年齡組的普通老人。
分類與治療
腎性高血壓包括腎實質性高血壓和腎血管性高血壓兩種,各種腎臟疾病引起高血壓的機會與其病變的性質、對腎小球功能的影響、造成腎實質缺血的程度有關。一般腎小球腎炎、狼瘡腎、先天性腎發育不全等病變較廣泛,可伴有血管病變或腎缺血,故常出現高血壓,而腎結石及腎盂腎炎引起繼發性高血壓的機會較少。
此外,腎性高血壓與腎功能狀態有關。腎功能減退血壓趨於升高,腎功能衰竭後期80%以上伴有高血壓。
腎性高血壓的危害極大,應該積極進行護理和治療。在治療降壓的同時,應該注意保護腎功能,宜用對腎血流無影響或增加腎血流量的藥物,以免一些藥物對腎功能造成更大的傷害。
對於高血壓患者來說,降壓藥是從不離手的,但到冬天,血壓計也應不離身。特別是血壓不穩定的患者,建議每天測量2~3次血壓,以觀察自己早中晚的血壓變化,避免因血壓突然升高而導致心腦血管意外。在生活中可以用來調節血壓的措施有許多,比如飲食、情緒等都對高血壓的病情具有很大的影響。