病因
1.動脈粥樣硬化
為最主要的因素,最常見的部位為椎動脈起源處,其次為椎動脈第二段,再次為椎-基底動脈結合處。
2.椎基底動脈假性動脈瘤和完全性閉塞椎動脈的自發性夾層動脈瘤
常伴有動脈纖維增生,好發於椎動脈第二、三段。
3.頸部貫通傷、嚴重的頸椎骨折和脫位
造成椎動脈的直接損傷引起椎動脈夾層動脈瘤或動靜脈瘺,頸部推拿引起的椎動脈創傷性夾層動脈瘤或閉塞。
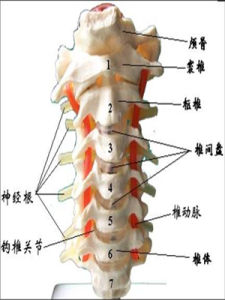
4.頸椎骨刺
常見於嚴重的骨關節炎、骨質增生者,壓迫椎動脈的第二段引起與頸椎位置相關的椎基底動脈供血不足,或C6水平前斜角肌韌帶壓迫椎動脈引起與頸部轉動相關的椎-基底動脈供血不足。
5.鎖骨下動脈盜血綜合徵
常可因左側上肢主動性運動誘發顱內腦血流量分流,出現腦幹部分缺血表現。
6.栓子
多數椎基底動脈的栓子來自心臟瓣膜、心房血栓、心房黏液瘤、主動脈、鎖骨下動脈或無名動脈粥樣硬化斑塊及全身性來源的栓子。
7.常見的椎動脈起源處病變
包括①椎動脈起源處嚴重的動脈粥樣硬化性狹窄;②椎動脈起源處因纖維肌肉束帶或增生的前斜角肌造成腔外壓迫而引起的嚴重狹窄;③聯合近側鎖骨下動脈和椎動脈起源處的嚴重潰瘍性病變;④鎖骨下動脈盜血綜合徵。
8.椎動脈狹窄的病變
包括①鎖骨下動脈盜血綜合徵;②一側椎動脈狹窄,對側椎動脈同時有狹窄、或閉塞、或發育不良;③一側椎動脈狹窄到足以減少椎基底動脈血流的程度(如合併潰瘍形成腦栓塞)。
臨床表現
1.腦幹、小腦和枕葉
椎-基底動脈供血不足的臨床特點為間歇性、發作性神經功能障礙,主要表現為腦幹、小腦和枕葉症狀:
(1)腦幹症狀主要表現為復視、構音障礙和吞咽困難。
(2)小腦症狀主要表現為眩暈和共濟失調。
(3)枕葉症狀主要表現為雙側黑蒙或同向性偏盲。
(4)其他症狀還可有猝倒發作、運動感覺障礙等。
2.顱外椎動脈狹窄
(1)以左側狹窄多見,可產生椎-基底動脈供血不足表現,常見症狀依次為頭暈、共濟失調、視力障礙和運動感覺改變,頭痛、猝倒發作和智力下降少見。
(2)顱外椎動脈狹窄的兩個特點:①後循環為孤立的,即雙側後交通動脈都不供血到椎-基底動脈;②頭和頸部的活動可重複產生這些症狀。
3.脊髓前動脈
閉塞後引起脊髓前動脈綜合徵,出現對側偏癱和同側舌無力,伴對側本體感覺和振動覺喪失。
4.小腦後下動脈(PICA)
近端或椎動脈閉塞可產生延髓背外側綜合徵(Wallenberg綜合徵):累及下行交感纖維出現同側Horner綜合徵,累及脊丘束和上行的三叉丘系出現同側面部和對側軀幹的痛溫覺改變,累及前庭核出現噁心、嘔吐、眩暈和眼球震顫,累及疑核或第Ⅸ、Ⅹ腦神經出現聲音嘶啞和吞咽困難,少見面肌無力、聽力喪失或眼球運動障礙。
5.椎動脈(VA)
旁中央穿支水平受累可出現延髓內側綜合徵,表現為對側肢體和同側舌無力,伴對側本體感覺和震動覺減退。
6.小腦前下動脈(AICA)
缺血時出現類似延髓外側綜合徵,出現噁心、嘔吐、眩暈、眼球震顫、面部同側和軀幹對側痛溫覺喪失和同側共濟失調,Horner征少見;周圍性面癱、耳聾、耳鳴和側方凝視麻痹等可與PICA(Wallenberg)綜合徵鑑別。
7.小腦上動脈(SCA)
閉塞者可引起對側分離性感覺缺失,影響面、臂、軀幹和腿,可有Horner綜合徵和上齶肌陣攣,同側或對側聽力喪失,還可有凝視障礙、眩暈、噁心、嘔吐、眼球震顫、同側共濟失調和同側上肢粗大震顫。
8.基底動脈(BA)
雙側VA在橋延結合處梗塞最常見的體徵為雙側性,常在數小時或數天內階梯式發展,患者出現昏睡或有明顯的意識水平下降,更外側中腦區的病灶可出現“閉鎖”狀態,BA的進行性梗死常造成患者死亡。
9.大腦後動脈(PCA)
大腦腳支閉塞可出現BA頂端綜合徵(視和眼球運動異常和意識改變);長迴旋動脈閉塞出現垂直凝視受限。
檢查
1.實驗室檢查
可有血脂高等異常。
2.心電圖和24小時動態心電圖(Holter)
除外心源性猝倒。
3.CT、MRI(磁共振成像)、PET(正電子發射斷層掃描)和TCD(經顱都卜勒超聲)
可用於檢測腦缺血性損害,如梗死的部位、範圍、血流動力學改變和腦代謝變化。
4.CTA(CT血管造影)/MRA(磁共振血管成像)/DSA(數字減影血管造影)
可明確血管狹窄部位及程度,其中以DSA最為可靠,應包括主動脈弓和腦血管。
診斷
本病臨床症狀多樣複雜,有時診斷較困難,應仔細詢問病史、症狀,並進行心血管功能、神經系統、耳科學、聽力學、前庭功能等全面檢查,此外還應進行頸椎影像學檢查,經顱都卜勒超聲檢查,頭顱CT或MRI等檢查,椎動脈造影可進一步明確診斷。
鑑別診斷
在診斷椎-基底動脈供血不足時,首先需與如下疾患相鑑別:
(1)心源性疾病如心律失常、心肌功能不足和栓塞(瓣膜病或亞急性感染性心內膜炎)。
(2)伴高凝狀態的潛在性血液系統疾病如血小板增多症、鐮刀細胞疾病和巨球蛋白血症。
(3)腦疾病腦實質內出血、脫髓鞘疾病和顱內腫瘤等。
(4)其他吸菸、口服避孕藥或偏頭痛的女性。
治療
(一)內科治療
1.改變不良生活方式,減肥、降脂等。
2.早期進行抗凝治療(華法林)、抗聚(阿司匹林)治療。
3.控制高血壓。
4.治療血液成分異常,如高血糖和高血脂等。
(二)外科治療
一般對抗凝、抗聚等藥物治療失敗者需考慮手術治療。
1.手術治療方法選擇
臨床上以第一段椎動脈的起始部狹窄最為多見,可行內膜切除術或旁路手術。其次為第三段和第四段,可行內膜切除術,但多行顱外-顱內動脈吻合術。第二段狹窄為動脈粥樣硬化或頸椎退變產生的骨贅壓迫所致,前者需內膜切除或旁路術,後者需切除鉤椎關節骨贅。
2.椎動脈-頸總動脈端側吻合術
(1)適應證①鎖骨下動脈盜血綜合徵;②一側椎動脈起始部閉塞,由於對側也狹窄、閉塞或發育不良而代償不完全,引起椎-基底動脈供血不足。
(2)注意事項術中顯露頸靜脈和鎖骨下靜脈組成的三角區內胸腺管或左淋巴管後應及時結紮,以防乳糜瘺或乳糜囊腫形成;顯露右側椎動脈時需注意保護食管、氣管及氣管食管溝內的喉返神經,以免造成同側聲帶麻痹。
3.椎動脈-靜脈移植-鎖骨下動脈(頸總動脈)搭橋術
4.椎動脈內膜切除術
(1)方法選擇通常指椎動脈起始部的內膜切除,經遠外側枕下入路行遠側段(顱內段)內膜切除者也有報導,對預防缺血性卒中效果良好,但手術難度大,手術例數約為頸內動脈的10%。
(2)適應證①椎動脈起始處狹窄並有椎基底動脈系統缺血症狀者;②無症狀的單側椎-基底動脈嚴重狹窄,即將完全閉塞並引起Wallenberg綜合徵者;③一側椎動脈狹窄伴對側椎動脈和(或)頸動脈狹窄引起缺血症狀者。
5.椎動脈減壓術
(1)適應證由頸椎骨贅引起的椎動脈第二段(橫突孔內段)的狹窄或閉塞引起椎-基底動脈供血不足,特別是當頸部轉到某一方位時引發椎-基底動脈供血不足症狀甚至猝倒、離開此方位後立即恢復,且DSA見椎動脈在橫突孔處狹窄或在椎間隙處彎曲者。
(2)手術策略前斜角肌來源的纖維束帶可在椎動脈進行C6橫突孔水平予以松解。由骨贅引起者可在C6到C2橫突孔段動脈行程過程中通過前方或外側入路行單個或多個橫突孔切骨減壓術,並注意切除椎動脈周圍的骨膜,以免復發。
6.顱內-顱外路手術
(1)枕動脈-小腦後下動脈吻合術適應證:椎動脈的PICA分支發出點近側段的動脈狹窄或閉塞,有腦幹缺血症狀發作者;椎動脈-基底動脈瘤手術時必須夾閉小腦後下動脈起源處,需以此旁路術保持小腦後下動脈對腦幹的供血。
(2)顳淺動脈-小腦上動脈吻合術適應證:基底動脈中段狹窄,引起腦幹缺血者。
預後
1.顱外段椎動脈血管重建手術病死率為1%,神經功能障礙的發生率為2%,有神經症狀不穩定、進展性腦缺血及發展期卒中者併發症發生率高。
2.椎基底動脈病變的總體致殘率為5%,病死率為3%。