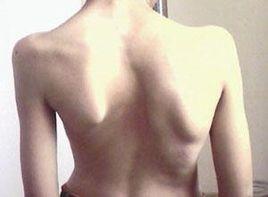
原因
(一)發病原因
由於特發性脊柱側凸占側凸症的絕大多數,如能了解其病因,則對防治有重要的意義。因此多年來,人們一直致力於特發性脊柱側凸病因的探索,但至今仍未查到其確切的原因。
1979年Herman證明特發性脊柱側凸患者有迷路功能損傷。1984年Yamada也對特發性脊柱側凸患者進行平衡功能測試,結果有79%顯示有明顯的平衡功能障礙,而對照組只有5%。Wyatt也發現側凸患者有明顯震動不平衡,提出側凸患者的後柱通路中有中樞性紊亂。但這些研究沒有闡明特發性側凸與平衡障礙的關係,更未說明特發性脊柱側凸病因本身。
觀察發現特發性脊柱側凸患者的身高比正常同齡者為高。作者1984年的普查也是如此結果。因此促使人們去了解生長激素與特發性脊柱側凸的關係。結果不同的作者結論不一,生長激素含量仍是一爭論的問題。更多的文獻論述了椎旁肌與特發性側凸的關係,對椎旁肌的檢測包括:肌梭、肌纖維形態、肌生物化學、肌電、鈣、銅、鋅的含量等。雖有異常發現,但均未直接闡明其病因。人們也從家族性調查,孿生側凸患者的調查有關遺傳基因問題,但更多的患者尚不能用單一的遺傳基因異常來解釋,因此,特發性脊柱側凸的病因仍是人們今後努力探索的重要課題。
(二)發病機制
特發性脊柱側凸的病理改變主要包括以下內容:
1.椎體、棘突、椎板及小關節的改變側凸凹側椎體楔形變,並出現旋轉,主側彎的椎體和棘突向凹側旋轉。凹側椎弓根變短、變窄,椎板略小於凸側。棘突向凹側傾斜,使凹側椎管變窄。在凹側,小關節增厚並硬化而形成骨贅。
2.肋骨的改變椎體旋轉導致凸側肋骨移向背側,使後背部突出,形成隆凸(hump),嚴重者稱為剃刀背(razor-back)。凸側肋骨互相分開,間隙增寬。凹側肋骨互相擠在一起,並向前突出,導致胸廓不對稱。
3.椎間盤、肌肉及韌帶的改變凹側椎間隙變窄,凸側增寬,凹側的小肌肉可見輕度攣縮。
4.內臟的改變嚴重胸廓畸形使肺臟受壓變形,由於肺泡萎縮,肺的膨脹受限,肺內張力過度,引起循環系統梗阻,嚴重者可引起肺源性心臟病。
檢查
1.嬰兒型特發性脊柱側凸嬰兒型特發性脊柱側凸(infantileidiopathicscoliosis)是在3歲內發現的一種結構性脊柱畸形。在歐洲,此型相對常見,而在美國,此型在特發性脊柱側凸患者中不到1%。嬰兒型特發性脊柱側凸的早期診斷十分重要,家長及兒科醫生對此應嚴密觀察。因為早期的治療會影響預後,所以應儘早治療。
特點:1954年,James首先將嬰兒型脊柱側凸作為一個獨特的整體來認識,發現其自然病程存在兩種情況,並據此分為兩型:自限型和進展型。大量研究證實,嬰兒型特發性脊柱側凸的特點如下:
(1)一般男嬰多見,通常側彎凸向左側。
(2)側彎一般位於胸段和胸腰段。
(3)多數側彎在出生後6個月內進展。
(4)自限性嬰兒型特發性脊柱側凸占所有嬰兒型特發性脊柱側凸的85%。
(5)雙胸彎易進展並發展為嚴重畸形,右側胸彎的女性患者通常也預後不良,並且常常伴發畸形(扁頭畸形、蝙蝠耳畸形、先天性斜頸以及進行性髖關節發育不良等)。
2.少兒型特發性脊柱側凸少兒型特發性脊柱側凸(juvenileidiopathicscoliosis)是4~10歲之間發現的脊柱側凸畸形,它占特發性脊柱側凸的12%~21%,病因不明。
特點:相對於嬰兒型和青少年型特發性脊柱側凸而言,少兒型特發性脊柱側凸的特點是在脊柱生長相對靜止期進展。學者們對它的側凸類型及自然史所知甚少,僅僅通過發現畸形的年齡而不是通過症狀、體徵等來診斷,因而如何診斷少兒型特發性脊柱側凸已成為討論焦點。被診斷為少兒型的患者很可能是晚期發病的嬰兒型特發性脊柱側凸或早期發病的青少年型特發性脊柱側凸被人為地以年齡診斷為少兒型。
少兒型多見於女孩,女與男比例大約為2~4∶1。3~6歲兒童中,女與男比例大約為1∶1;而在6~10歲年齡段中,女與男大約為8∶1,這一數值與青少年型特發性脊柱側凸基本相同。
少兒型脊柱側凸的類型多為右側胸彎和雙主彎。右側胸彎占青少年型IS的2/3,雙主彎約占20%,胸腰段側凸占15%。左胸彎在少年型中不常見,如出現這一種側凸,常提示存在椎管內病變,應對其進行全面的神經系統檢查。
青少年型的自然史相對較佳,但少兒型則更具侵害性,它可以進展為嚴重畸形,損害肺功能。大約70%的少年型特發性脊柱側凸的彎曲進行性加重,需要給予一定形式的治療。由於少年期的脊柱仍存在生長潛能,因此在理論上側凸必然進展,然而Mannherz等的研究則發現左胸彎或左腰彎最有可能自行消退。這也說明,某些少兒型脊柱側凸也可以自行消退或進展緩慢,但是相對於嬰兒型而言,其自行消退的比率不高。
3.青少年型特發性脊柱側凸特發性脊柱側凸相對較常見,10~16歲年齡組的青少年大約有2%~4%的發病率,多數側彎的度數較小。在20deg;左右的脊柱側凸患者中,男女比例基本相等;而在大於20deg;的脊柱側凸人群中,女∶男超過5∶1。女性脊柱側凸患者病情較嚴重這一事實提示:女性脊柱側凸可能更易進展,她們比男孩更需要治療。
絕大多數青少年型特發性脊柱側凸(adolescentidiopathicscoliosi,AIS)患者可以正常生活,在一定情況,AIS側彎的進展常伴有肺功能下降和後背痛。胸彎如果大於100deg;,用力肺活量(forcedvitalcapacity)通常下降到預期值的70%~80%。肺功能下降通常繼發於限制性肺疾患,如果嚴重脊柱側凸損害肺功能,那么患者早期有可能死於肺源性心臟病。一些學者統計,嚴重脊柱側凸患者的死亡率是一般人群的2倍,吸菸患者的死亡危險性增高。中度脊柱側凸(40deg;~50deg;)者的間歇性後背痛的發生率與一般人群大致相同,重度腰椎側凸者的發生率高,而且頂椎明顯偏移時的發生率更高。
正是由於脊柱側凸可以引起上述併發症,所以應早期積極治療,以阻止側凸進展。早在20世紀20~30年前,對診斷為脊柱側凸的年輕患者,就會立即行支具治療,因當時許多醫生認為處於生長期的脊柱側凸不可避免地進展,而且支具可以制止其發展,甚至可以改善側彎大小。其後,骨科醫生們對側凸的進展及非手術治療的理解逐漸加深。
Lonstein和Carlson研究了側凸彎度大小與Risser征、年齡及側凸進展危險性的關係,側凸彎度均在20deg;~30deg;之間。研究證實,側凸彎度大小分別與上述三者相關,多數側凸是穩定的而無需治療。他們的研究表明:假如一個12歲的患者,Risser征0度或Ⅰ度,右側胸凸,Cobb角20deg;~29deg;,其側凸平均進展危險性為68%。
目前,仍有部分學者認為發育成熟的患者其脊柱側凸不再進展。WeinStein和Ascani分析了AIS在成人後進展的危險因素。他們分別證實,胸椎側凸彎度小於40deg;的已接近成熟的患者在成人後很少進展,而大於40deg;(尤其50deg;)者的胸椎側凸在成熟後仍然進展。一般情況下,成人脊柱側凸進展很難被發現,通常以每年1deg;或2deg;的速度進展,例如,一名18歲的已發育成熟的患者,目前胸椎側凸彎度為55deg;,那么其到患者50歲時可以發展到100deg;。
總之,多數學者認為:第一,不是所有的脊柱側凸都進展,也不是所有的脊柱側凸都需治療;第二,患者已發育成熟時,其脊柱側凸不一定停止進展。
脊柱側凸的早期診斷、早期治療至關重要。因此,需健全中、小學生的普查工作,做到預防為主。
1.脊柱側凸的病史詳細詢問與脊柱畸形有關的一切情況,如患者的健康狀況、年齡及性成熟等。還需注意既往史、手術史和外傷史。應了解脊柱畸形的幼兒母親妊娠期的健康狀況,妊娠頭3個月內有無服藥史,懷孕、分娩過程中有無併發症等。家族史應注意其他人員脊柱畸形的情況。神經肌肉型的脊柱側凸中,家族史尤為重要。
2.脊柱側凸的體檢注意3個重要方面:畸形、病因及併發症。
充分暴露,僅穿短褲及後面開口的寬鬆外衣,注意皮膚的色素改變,有無咖啡斑及皮下組織腫物,背部有無毛髮過長及囊性物。注意乳房發育情況,胸廓是否對稱,有無漏斗胸、雞胸、肋骨隆起及手術瘢痕。檢查者應從前方、側方和背面去仔細觀察。
檢查者首先要對早期輕型脊柱側凸的徵象有所認識,從患者背面觀察:
(1)兩肩不等高。
(2)肩胛一高一低。
(3)一側腰部皺褶皮紋。
(4)腰前屈時兩側背部不對稱,即剃刀背征。
(5)脊柱偏離中線。
雖然脊柱側凸是脊柱的側方彎曲,但是側彎通常伴有旋轉,並產生典型的椎旁肋骨隆起畸形(paravertebralribhump)。軀幹的旋轉、頂椎肋骨和凸側椎旁肌的隆起是脊柱側凸的可見畸形。Adam前屈試驗常用於篩查脊柱側凸的椎旁畸形,方法如下:患者面向檢查者,囑患者向前彎曲直至軀幹與水平面平行,觀察背部是否對稱,一側隆起說明肋骨及椎體旋轉畸形。需要有一定經驗才能確定明顯的椎旁旋轉度。Bunnell曾設計脊柱側凸測量尺來提高其準確度,將測量尺放在脊柱側凸頂椎棘突上,可以測出軀幹旋轉角度(angleoftrunkrotation,ATR),軀幹旋轉角度的大小與脊柱側凸的嚴重程度相關,許多脊柱外科醫生建議,如果ATR大於5deg;,則認為存在軀幹旋轉。同時,還需測定兩側季肋角與髂骨間的距離,還可從頸7棘突放鉛錘線,然後測量臀溝至垂線的距離以表明畸形的程度。
然後,檢查脊柱屈曲、過伸及側方彎曲的活動範圍。檢查各個關節的可屈性,如腕及拇指的接近,手指過伸,膝、肘關節的反屈等。
最後應仔細進行神經系統檢查,尤其是雙下肢。應確認神經系統是否存在損害。如果患者存在明顯的肌肉無力,就必須尋找是否存在潛在的神經系統畸形,並不是所有神經系統損害的患者的體徵都十分明顯,可能只是輕微的體徵,例如腹壁反射不對稱、輕微陣攣或廣泛的肌無力。但是,這些體徵提示應詳細檢查神經系統,作者建議行MRI掃描全脊髓。隨著MRI等檢查的套用和普及,作者已經能診斷出以前難以發現的中樞神經系統畸形,如脊髓積水(hydromyelia)和脊髓拴系(tetheredcord)。脊髓積水多為左側彎,因此建議對所有左側彎的脊柱側凸患者行MRI檢查,對於每一名患者都應考慮到其存在中樞神經系統疾患的可能性。
對懷疑有黏多糖病者應注意其角膜。對馬方綜合徵患者應注意其上齶。
患者的身高、體重、雙臂間距以及雙下肢長度、感覺均需記錄在案。
嬰兒型特發性脊柱側凸:嬰兒型側凸需與先天性脊柱側凸、神經肌肉型脊柱側凸及繼發於椎管內病變的側凸相鑑別。因此必須進行詳細的體格檢查,並且記錄下是否存在斜頭畸形和四肢畸形。
首診時應攝脊柱全長正、側位X線片,初步評價Cobb角和肋椎角差(rib-vertebralangledifference,RVAD),同時除外先天性椎體畸形。在嬰兒能站立之前,可採用臥位脊柱全長正位像檢查,以發現頸椎是否存在融合及不穩定,以及腰骶部和髖部是否存在先天畸形和髖關節發育不良。
絕大多數診斷為側凸的嬰兒都會有細微的神經系統症狀,這些症狀能提示我們進一步檢查。例如,診斷Chiari畸形的惟一線索可能是腹壁反射的缺失。事實上,真正的特發性嬰兒型側凸很少見,由於神經系統畸形發生率較高以及治療的需要,即使這一年齡段的患者的神經系統體格檢查正常,也應常規進行全脊柱MRI檢查。對於需要積極治療的所有嬰兒應行腦及脊髓的MRI檢查。Gupta等和Lewonowski等發現神經系統體檢正常的側凸患者在MRI檢查中發現部分人有神經系統畸形。
少兒型特發性脊柱側凸:Mehta和Morel將少兒型特發性脊柱側凸分為以下幾類:①晚發消退型嬰兒型。②良性進展型嬰兒型。③症狀性脊柱側凸。④脊髓空洞性脊柱側凸。⑤早期發現的青少年型。
在明確診斷前,必須查清側凸的原因。應仔細檢查神經系統,有時腹壁反射消失是診斷Chiari畸形的惟一線索。雖然少兒型IS患者多數神經系統檢查正常,但是由於其椎管內病變相對高發,因此,一些學者建議對所有的少兒型脊柱側凸患者常規進行MRI檢查。Gupta的研究發現,無症狀的少兒型特發性脊柱側凸患者的神經軸畸形的發生率在18%~20%。在這一年齡段,脊柱側凸可能是潛在的神經軸畸形的最初體徵之一。
連續的Cobb角測量可以確定側凸是否進展。與少兒型IS側凸進展有關的因素還有主彎頂椎RVAD的增加、胸後凸小於20deg;以及男孩的脊柱左側凸。Kahanovitz等認為,側凸發現時的Cobb角大於45deg;是側凸加重的一個危險因素。連續測量RVAD有助於預測支具治療的遠期療效。
3.脊柱側凸的X線檢查
(1)直立位全脊柱正、側位像:直立位全脊柱正、側位像是診斷的最基本手段。X線影像需包括整個脊柱。照X線片時必須強調直立位,不能臥位。若患者不能直立,宜用坐位,這樣才能反映脊柱側凸的真實情況。
(2)脊柱彎曲像:脊柱彎曲(bending)像包括仰臥位和臥位彎曲像等,目前以仰臥位彎曲像套用最多,主要用於:①評價腰彎的椎間隙的活動度。②確定下固定椎。③預測脊柱的柔韌度。
但是,仰臥位彎曲像預測脊柱柔韌度的效果較差,原因在於:脊柱側凸矯形手術在全身麻醉下進行,術中使用肌肉鬆弛藥,消除了肌肉收縮的對抗矯形的作用;後路矯形手術過程中,需剝離兩側的椎旁肌,在一定程度上起到了一種間接的脊柱松解的作用;bending像需要患者的主動配合,其影響因素較多,患者的年齡、文化程度等都可能影響這種檢查的效果,尤其對於存在有精神疾患或神經肌肉系統疾患的患者,其可信度不高。
(3)懸吊牽引像:
①懸吊牽引(traction)像的作用:A.可以提供脊柱側凸牽引復位的全貌。B.適用於神經肌肉功能有損害的患者。C.適用於評價軀幹偏移和上胸彎。D.可以估計下固定椎水平。
②注意事項:在檢查前,應仔細詢問每一個患者是否合併有頸椎疾患。
③禁忌證:對老年人或骨質疏鬆患者反映其柔軟性。
(4)支點彎曲像:支點彎曲像(fulcrumbendingradiograph)是使患者側臥在塑膠圓筒上,圓筒置於胸彎頂椎對應的肋骨上。操作要求為:①完全側位。②選擇合適尺寸的圓筒(圓筒直徑分別為14cm、17cm、21cm),使肩部離開床面。
支點彎曲像的特點:易於操作,彎曲力量為被動力量,重複性好,能真實反映側彎的僵硬程度,預測側彎的矯正度數,也可以用於確定某些病例是否需要前路松解術;支點彎曲像對僵硬的側彎患者更為有效。
(5)斜位像:用於檢查脊柱融合的情況。腰骶部斜位像用於脊柱滑脫、峽部裂患者。
(6)Ferguson像:Ferguson像用於檢查腰骶關節連線處。為了消除腰前凸,男性球管向頭側傾斜30deg;,女性傾斜35deg;這樣可得出真正的正位腰骶關節像。
(7)Stagnara像:Stagnara像用於嚴重脊柱側凸患者(大於100deg;),尤其是伴有後凸、椎體旋轉者,普通X線像很難看清肋骨、橫突及椎體的畸形情況。需要攝去旋轉像以得到真正的前後位像。透視下旋轉患者,出現最大彎度時拍片,片匣平行於肋骨隆起內側面,球管與片匣垂直。
(8)斷層像:斷層像用於檢查病變不清的先天性畸形、植骨塊融合情況以及某些特殊病變如骨樣骨瘤等。
(9)切位像:患者向前彎曲,球管與背部成切線。主要用於檢查肋骨。
(10)脊髓造影:非常規套用。指征是先天性脊柱側凸或脊髓受壓、脊髓腫物、硬膜囊內疑有病變,X線像見椎弓根距離增寬、椎管閉合不全、脊髓縱裂、脊髓空洞症,以及計畫切除半椎體或擬做半椎體楔形切除時,以了解脊髓受壓情況。
(11)CT和MRI檢查:對合併有脊髓病變的患者很有幫助。如脊髓縱裂、脊髓空洞症等。了解骨嵴的平面和範圍對手術矯形、切除骨嵴及預防截癱非常重要,但價格昂貴,不宜做常規檢查。
4.脊柱側凸的X線測量
(1)X線片的閱片要點:①端椎:脊柱側凸的彎曲中最頭端和尾端的椎體。②頂椎:彎曲中畸形最嚴重、偏離垂線最遠的椎體。③主側彎(原發側彎):是最早出現的彎曲,也是最大的結構性彎曲,柔軟性和可矯正性差。④次側彎(代償性側彎或繼發性側彎):是最小的彎曲,彈性較主側彎好,可以是結構性的也可以是非結構性的,位於主側彎上方或下方,作用是維持身體的正常力線,椎體通常無旋轉。當有3個彎曲時,中間的彎曲常是主側彎,有4個彎曲時,中間兩個為雙主側彎。
(2)脊柱側凸彎度測量:①Cobb法:最常用,頭側端椎上緣的垂線與尾側端椎下緣垂線的交角即為Cobb角。若端椎上、下緣不清,可取其椎弓根上、下緣的連線,然後取其垂線的交角即為Cobb角。②Ferguson法:很少用,有時用於測量輕度側彎。找出端椎及頂椎椎體的中點,然後從頂椎中點到上、下端椎中點分別畫兩條線,其交角即為側彎角。
(3)脊柱側凸旋轉度的測定:通常採用Nash-Moe法:根據正位X線片上椎弓根的位置,將其分為5度。
Ⅰ度:椎弓根對稱。Ⅱ度:凸側椎弓根移向中線,但未超過第1格,凹側椎弓根變小。Ⅲ度:凸側椎弓根已移至第2格,凹側椎弓根消失。Ⅳ度:凸側椎弓根移至中央,凹側椎弓根消失。Ⅴ度:凸側椎弓根越過中線,靠近凹側。
X線評估參數:攝片後標記頂椎、上端椎下端椎、頂椎偏距、骶骨中心垂線(CSVL)等。
5.脊柱側凸成熟度的鑑定成熟度的評價在脊柱側凸的治療中尤為重要。必須根據生理年齡、實際年齡及骨齡來全面評估,主要包括以下幾方面:
(1)第二性徵:男童的聲音改變,女孩的月經初潮,以及乳房和陰毛的發育等。
(2)骨齡:①手腕部骨齡:對20歲以下的患者可以攝手腕部X線片,根據Greulich和Pyle的標準測定骨齡。②髂棘骨骺移動(excursionofiliacapophyses):Risser將髂棘分為4份,骨化由髂前上棘向髂後上棘移動,骨骺移動25%為Ⅰ度,50%為Ⅱ度,75%為Ⅲ度,移動到髂後上棘為Ⅳ度。骨骺與髂骨融合為Ⅴ度。③椎體骺環發育:側位X線片上骨骺環與椎體融合說明脊柱停止生長,為骨成熟的重要指征。
6.脊柱側凸的實驗室檢查術前常規檢查血常規、尿常規、肌酐、尿素氮、血糖等。
7.脊柱側凸的肺功能檢查肺功能實驗分為4組:靜止肺容量;動態肺容量;肺泡通氣量;放射性氙的研究。脊柱側凸的患者常規使用前3種實驗。
靜止肺活量包括肺總量、肺活量和殘氣量。肺活量用預測正常值的百分比來表示。80%~100%為肺活量正常,60%~80%為輕度限制,40%~60%為中度限制,低於40%為嚴重限制。
動態肺活量中最重要的是第1秒肺活量(FEV1),將其與總的肺活量比較,正常值為80%。
脊柱側凸患者的肺總量和肺活量減少,而殘氣量多正常,除非到晚期。肺活量的減少與側彎的嚴重程度相關。
鑑別診斷
(一)先天性脊柱側凸:是由於脊柱胚胎髮育異常所至,發病較早,大部分在嬰幼兒期被發現,發病機理為脊椎的結構性異常和脊椎生長不平衡,鑑別診斷並不困難,X線攝片可發現脊椎有結構性畸形。基本畸形可分為三型:1、脊椎形成障礙,如半椎體;2、脊椎分節不良,如單側未分節形成骨橋;3、混合型。如常規X攝片難子鑑別,可用CT。
(二)神經肌源性脊柱側凸:可分為神經性和肌源性兩種,前者包括上運動神經元病變的腦癱、脊髓空洞等和下運動神經元病變的兒麻等。後者包括肌營養不良,脊髓病性肌萎縮等。這類側凸的發病機理是由於神經系統和肌肉失去了對脊柱軀幹平衡的控制調節作用所致,其病因常需仔細的臨床體檢才能發現,有時需用神經一肌電生理甚至神經一肌肉活檢才能明確診斷。
(三)神經纖維瘤病並發脊柱側凸:神經纖維瘤病為單一基因病變所致的常染色體遺傳性疾病(但50%的病人來自基因突變),其中有2%~36%的病人伴以脊柱側凸。當臨床符合以下兩個以上的標準時即可診斷。1、發育成熟前的病人有直徑5mm以上的皮膚咖啡斑6個以上或在成熟後的病人直徑大於15mm;2、二個以上任何形式的神經纖維瘤或皮膚叢狀神經纖維瘤;3、腋窩或腹股溝部皮膚雀斑化;4、視神經膠質瘤;5、二個以上鞏膜錯構瘤(Lisch結節);6、骨骼病變,如長骨皮質變薄;7、家族史。病人所伴的脊柱側凸其X線特徵可以類似於特發性脊柱側凸,也可表現為營養不良性脊柱側凸,即短節段的成角型的後突型彎曲,脊椎嚴重旋轉,椎體凹陷等,這類側凸持續進展,治療困難,假關節發生率高。
(四)間充質病變並發脊柱側凸:有時馬凡綜合徵、EhlerS-Danlos綜合徵等可以以脊柱側凸為首診,詳細體檢可以發現這些病的其他臨床症狀,如韌帶鬆弛、雞胸或漏斗胸等。
(五)骨軟骨營養不良並發脊柱側凸:如多種類型的株儒症,脊椎骨髓發育不良。
(六)代謝障礙疾病合伴脊柱側凸:如各種類型的粘多糖病,高胱胺酸尿症等。
(七)功能性或lsquo;非結構性側凸:這類側凸可由姿態不正、神經根刺激、下肢不等長等因素所致。如能早期去除原始病因後,側凸能自行消除。但應注意的是少數青少年特發性脊柱側凸在早期可能因為度數小而被誤為姿態不正所致,所以對於青春發育前的所謂功能性側凸應密切隨訪。
(八)其他原因的脊柱側凸:如放療,廣泛椎板切除,感染,腫瘤均可致脊柱側凸;
注意生產生活安全,避免創傷是本病防治的關鍵。
1.嬰兒型特發性脊柱側凸嬰兒型特發性脊柱側凸(infantileidiopathicscoliosis)是在3歲內發現的一種結構性脊柱畸形。在歐洲,此型相對常見,而在美國,此型在特發性脊柱側凸患者中不到1%。嬰兒型特發性脊柱側凸的早期診斷十分重要,家長及兒科醫生對此應嚴密觀察。因為早期的治療會影響預後,所以應儘早治療。
特點:1954年,James首先將嬰兒型脊柱側凸作為一個獨特的整體來認識,發現其自然病程存在兩種情況,並據此分為兩型:自限型和進展型。大量研究證實,嬰兒型特發性脊柱側凸的特點如下:
(1)一般男嬰多見,通常側彎凸向左側。
(2)側彎一般位於胸段和胸腰段。
(3)多數側彎在出生後6個月內進展。
(4)自限性嬰兒型特發性脊柱側凸占所有嬰兒型特發性脊柱側凸的85%。
(5)雙胸彎易進展並發展為嚴重畸形,右側胸彎的女性患者通常也預後不良,並且常常伴發畸形(扁頭畸形、蝙蝠耳畸形、先天性斜頸以及進行性髖關節發育不良等)。
2.少兒型特發性脊柱側凸少兒型特發性脊柱側凸(juvenileidiopathicscoliosis)是4~10歲之間發現的脊柱側凸畸形,它占特發性脊柱側凸的12%~21%,病因不明。
特點:相對於嬰兒型和青少年型特發性脊柱側凸而言,少兒型特發性脊柱側凸的特點是在脊柱生長相對靜止期進展。學者們對它的側凸類型及自然史所知甚少,僅僅通過發現畸形的年齡而不是通過症狀、體徵等來診斷,因而如何診斷少兒型特發性脊柱側凸已成為討論焦點。被診斷為少兒型的患者很可能是晚期發病的嬰兒型特發性脊柱側凸或早期發病的青少年型特發性脊柱側凸被人為地以年齡診斷為少兒型。
少兒型多見於女孩,女與男比例大約為2~4∶1。3~6歲兒童中,女與男比例大約為1∶1;而在6~10歲年齡段中,女與男大約為8∶1,這一數值與青少年型特發性脊柱側凸基本相同。
少兒型脊柱側凸的類型多為右側胸彎和雙主彎。右側胸彎占青少年型IS的2/3,雙主彎約占20%,胸腰段側凸占15%。左胸彎在少年型中不常見,如出現這一種側凸,常提示存在椎管內病變,應對其進行全面的神經系統檢查。
青少年型的自然史相對較佳,但少兒型則更具侵害性,它可以進展為嚴重畸形,損害肺功能。大約70%的少年型特發性脊柱側凸的彎曲進行性加重,需要給予一定形式的治療。由於少年期的脊柱仍存在生長潛能,因此在理論上側凸必然進展,然而Mannherz等的研究則發現左胸彎或左腰彎最有可能自行消退。這也說明,某些少兒型脊柱側凸也可以自行消退或進展緩慢,但是相對於嬰兒型而言,其自行消退的比率不高。
3.青少年型特發性脊柱側凸特發性脊柱側凸相對較常見,10~16歲年齡組的青少年大約有2%~4%的發病率,多數側彎的度數較小。在20deg;左右的脊柱側凸患者中,男女比例基本相等;而在大於20deg;的脊柱側凸人群中,女∶男超過5∶1。女性脊柱側凸患者病情較嚴重這一事實提示:女性脊柱側凸可能更易進展,她們比男孩更需要治療。
絕大多數青少年型特發性脊柱側凸(adolescentidiopathicscoliosi,AIS)患者可以正常生活,在一定情況,AIS側彎的進展常伴有肺功能下降和後背痛。胸彎如果大於100deg;,用力肺活量(forcedvitalcapacity)通常下降到預期值的70%~80%。肺功能下降通常繼發於限制性肺疾患,如果嚴重脊柱側凸損害肺功能,那么患者早期有可能死於肺源性心臟病。一些學者統計,嚴重脊柱側凸患者的死亡率是一般人群的2倍,吸菸患者的死亡危險性增高。中度脊柱側凸(40deg;~50deg;)者的間歇性後背痛的發生率與一般人群大致相同,重度腰椎側凸者的發生率高,而且頂椎明顯偏移時的發生率更高。
正是由於脊柱側凸可以引起上述併發症,所以應早期積極治療,以阻止側凸進展。早在20世紀20~30年前,對診斷為脊柱側凸的年輕患者,就會立即行支具治療,因當時許多醫生認為處於生長期的脊柱側凸不可避免地進展,而且支具可以制止其發展,甚至可以改善側彎大小。其後,骨科醫生們對側凸的進展及非手術治療的理解逐漸加深。
Lonstein和Carlson研究了側凸彎度大小與Risser征、年齡及側凸進展危險性的關係,側凸彎度均在20deg;~30deg;之間。研究證實,側凸彎度大小分別與上述三者相關,多數側凸是穩定的而無需治療。他們的研究表明:假如一個12歲的患者,Risser征0度或Ⅰ度,右側胸凸,Cobb角20deg;~29deg;,其側凸平均進展危險性為68%。
目前,仍有部分學者認為發育成熟的患者其脊柱側凸不再進展。WeinStein和Ascani分析了AIS在成人後進展的危險因素(表3)。他們分別證實,胸椎側凸彎度小於40deg;的已接近成熟的患者在成人後很少進展,而大於40deg;(尤其50deg;)者的胸椎側凸在成熟後仍然進展。一般情況下,成人脊柱側凸進展很難被發現,通常以每年1deg;或2deg;的速度進展,例如,一名18歲的已發育成熟的患者,目前胸椎側凸彎度為55deg;,那么其到患者50歲時可以發展到100deg;。
總之,多數學者認為:第一,不是所有的脊柱側凸都進展,也不是所有的脊柱側凸都需治療;第二,患者已發育成熟時,其脊柱側凸不一定停止進展。
脊柱側凸的早期診斷、早期治療至關重要。因此,需健全中、小學生的普查工作,做到預防為主。
1.脊柱側凸的病史詳細詢問與脊柱畸形有關的一切情況,如患者的健康狀況、年齡及性成熟等。還需注意既往史、手術史和外傷史。應了解脊柱畸形的幼兒母親妊娠期的健康狀況,妊娠頭3個月內有無服藥史,懷孕、分娩過程中有無併發症等。家族史應注意其他人員脊柱畸形的情況。神經肌肉型的脊柱側凸中,家族史尤為重要。
2.脊柱側凸的體檢注意3個重要方面:畸形、病因及併發症。
充分暴露,僅穿短褲及後面開口的寬鬆外衣,注意皮膚的色素改變,有無咖啡斑及皮下組織腫物,背部有無毛髮過長及囊性物。注意乳房發育情況,胸廓是否對稱,有無漏斗胸、雞胸、肋骨隆起及手術瘢痕。檢查者應從前方、側方和背面去仔細觀察。
檢查者首先要對早期輕型脊柱側凸的徵象有所認識,從患者背面觀察:(1)兩肩不等高。(2)肩胛一高一低。(3)一側腰部皺褶皮紋。(4)腰前屈時兩側背部不對稱,即剃刀背征。(5)脊柱偏離中線。
雖然脊柱側凸是脊柱的側方彎曲,但是側彎通常伴有旋轉,並產生典型的椎旁肋骨隆起畸形(paravertebralribhump)。軀幹的旋轉、頂椎肋骨和凸側椎旁肌的隆起是脊柱側凸的可見畸形。Adam前屈試驗常用於篩查脊柱側凸的椎旁畸形,方法如下:患者面向檢查者,囑患者向前彎曲直至軀幹與水平面平行,觀察背部是否對稱,一側隆起說明肋骨及椎體旋轉畸形。需要有一定經驗才能確定明顯的椎旁旋轉度。Bunnell曾設計脊柱側凸測量尺來提高其準確度,將測量尺放在脊柱側凸頂椎棘突上,可以測出軀幹旋轉角度(angleoftrunkrotation,ATR),軀幹旋轉角度的大小與脊柱側凸的嚴重程度相關,許多脊柱外科醫生建議,如果ATR大於5deg;,則認為存在軀幹旋轉。同時,還需測定兩側季肋角與髂骨間的距離,還可從頸7棘突放鉛錘線,然後測量臀溝至垂線的距離以表明畸形的程度。
然後,檢查脊柱屈曲、過伸及側方彎曲的活動範圍。檢查各個關節的可屈性,如腕及拇指的接近,手指過伸,膝、肘關節的反屈等。
最後應仔細進行神經系統檢查,尤其是雙下肢。應確認神經系統是否存在損害。如果患者存在明顯的肌肉無力,就必須尋找是否存在潛在的神經系統畸形,並不是所有神經系統損害的患者的體徵都十分明顯,可能只是輕微的體徵,例如腹壁反射不對稱、輕微陣攣或廣泛的肌無力。但是,這些體徵提示應詳細檢查神經系統,作者建議行MRI掃描全脊髓。隨著MRI等檢查的套用和普及,作者已經能診斷出以前難以發現的中樞神經系統畸形,如脊髓積水(hydromyelia)和脊髓拴系(tetheredcord)。脊髓積水多為左側彎,因此建議對所有左側彎的脊柱側凸患者行MRI檢查,對於每一名患者都應考慮到其存在中樞神經系統疾患的可能性。
對懷疑有黏多糖病者應注意其角膜。對馬方綜合徵患者應注意其上齶。
患者的身高、體重、雙臂間距以及雙下肢長度、感覺均需記錄在案。
嬰兒型特發性脊柱側凸:嬰兒型側凸需與先天性脊柱側凸、神經肌肉型脊柱側凸及繼發於椎管內病變的側凸相鑑別。因此必須進行詳細的體格檢查,並且記錄下是否存在斜頭畸形和四肢畸形。
首診時應攝脊柱全長正、側位X線片,初步評價Cobb角和肋椎角差(rib-vertebralangledifference,RVAD),同時除外先天性椎體畸形。在嬰兒能站立之前,可採用臥位脊柱全長正位像檢查,以發現頸椎是否存在融合及不穩定,以及腰骶部和髖部是否存在先天畸形和髖關節發育不良。
絕大多數診斷為側凸的嬰兒都會有細微的神經系統症狀,這些症狀能提示我們進一步檢查。例如,診斷Chiari畸形的惟一線索可能是腹壁反射的缺失。事實上,真正的特發性嬰兒型側凸很少見,由於神經系統畸形發生率較高以及治療的需要,即使這一年齡段的患者的神經系統體格檢查正常,也應常規進行全脊柱MRI檢查。對於需要積極治療的所有嬰兒應行腦及脊髓的MRI檢查。Gupta等和Lewonowski等發現神經系統體檢正常的側凸患者在MRI檢查中發現部分人有神經系統畸形。
少兒型特發性脊柱側凸:Mehta和Morel將少兒型特發性脊柱側凸分為以下幾類:①晚發消退型嬰兒型。②良性進展型嬰兒型。③症狀性脊柱側凸。④脊髓空洞性脊柱側凸。⑤早期發現的青少年型。
在明確診斷前,必須查清側凸的原因。應仔細檢查神經系統,有時腹壁反射消失是診斷Chiari畸形的惟一線索。雖然少兒型IS患者多數神經系統檢查正常,但是由於其椎管內病變相對高發,因此,一些學者建議對所有的少兒型脊柱側凸患者常規進行MRI檢查。Gupta的研究發現,無症狀的少兒型特發性脊柱側凸患者的神經軸畸形的發生率在18%~20%。在這一年齡段,脊柱側凸可能是潛在的神經軸畸形的最初體徵之一。
連續的Cobb角測量可以確定側凸是否進展。與少兒型IS側凸進展有關的因素還有主彎頂椎RVAD的增加、胸後凸小於20deg;以及男孩的脊柱左側凸。Kahanovitz等認為,側凸發現時的Cobb角大於45deg;是側凸加重的一個危險因素。連續測量RVAD有助於預測支具治療的遠期療效。
3.脊柱側凸的X線檢查
(1)直立位全脊柱正、側位像:直立位全脊柱正、側位像是診斷的最基本手段。X線影像需包括整個脊柱。照X線片時必須強調直立位,不能臥位。若患者不能直立,宜用坐位,這樣才能反映脊柱側凸的真實情況。
(2)脊柱彎曲像:脊柱彎曲(bending)像包括仰臥位和臥位彎曲像等,目前以仰臥位彎曲像套用最多,主要用於:①評價腰彎的椎間隙的活動度。②確定下固定椎。③預測脊柱的柔韌度。
但是,仰臥位彎曲像預測脊柱柔韌度的效果較差,原因在於:脊柱側凸矯形手術在全身麻醉下進行,術中使用肌肉鬆弛藥,消除了肌肉收縮的對抗矯形的作用;後路矯形手術過程中,需剝離兩側的椎旁肌,在一定程度上起到了一種間接的脊柱松解的作用;bending像需要患者的主動配合,其影響因素較多,患者的年齡、文化程度等都可能影響這種檢查的效果,尤其對於存在有精神疾患或神經肌肉系統疾患的患者,其可信度不高。
(3)懸吊牽引像:
①懸吊牽引(traction)像的作用:A.可以提供脊柱側凸牽引復位的全貌。B.適用於神經肌肉功能有損害的患者。C.適用於評價軀幹偏移和上胸彎。D.可以估計下固定椎水平。
②注意事項:在檢查前,應仔細詢問每一個患者是否合併有頸椎疾患。③禁忌證:對老年人或骨質疏鬆患者反映其柔軟性。(4)支點彎曲像:支點彎曲像(fulcrumbendingradiograph)是使患者側臥在塑膠圓筒上,圓筒置於胸彎頂椎對應的肋骨上。操作要求為:①完全側位。②選擇合適尺寸的圓筒(圓筒直徑分別為14cm、17cm、21cm),使肩部離開床面。
支點彎曲像的特點:易於操作,彎曲力量為被動力量,重複性好,能真實反映側彎的僵硬程度,預測側彎的矯正度數,也可以用於確定某些病例是否需要前路松解術;支點彎曲像對僵硬的側彎患者更為有效。
(5)斜位像:用於檢查脊柱融合的情況。腰骶部斜位像用於脊柱滑脫、峽部裂患者。
(6)Ferguson像:Ferguson像用於檢查腰骶關節連線處。為了消除腰前凸,男性球管向頭側傾斜30deg;,女性傾斜35deg;這樣可得出真正的正位腰骶關節像。
(7)Stagnara像:Stagnara像用於嚴重脊柱側凸患者(大於100deg;),尤其是伴有後凸、椎體旋轉者,普通X線像很難看清肋骨、橫突及椎體的畸形情況。需要攝去旋轉像以得到真正的前後位像。透視下旋轉患者,出現最大彎度時拍片,片匣平行於肋骨隆起內側面,球管與片匣垂直。
(8)斷層像:斷層像用於檢查病變不清的先天性畸形、植骨塊融合情況以及某些特殊病變如骨樣骨瘤等。
(9)切位像:患者向前彎曲,球管與背部成切線。主要用於檢查肋骨。
(10)脊髓造影:非常規套用。指征是先天性脊柱側凸或脊髓受壓、脊髓腫物、硬膜囊內疑有病變,X線像見椎弓根距離增寬、椎管閉合不全、脊髓縱裂、脊髓空洞症,以及計畫切除半椎體或擬做半椎體楔形切除時,以了解脊髓受壓情況。
(11)CT和MRI檢查:對合併有脊髓病變的患者很有幫助。如脊髓縱裂、脊髓空洞症等。了解骨嵴的平面和範圍對手術矯形、切除骨嵴及預防截癱非常重要,但價格昂貴,不宜做常規檢查。
4.脊柱側凸的X線測量
(1)X線片的閱片要點:①端椎:脊柱側凸的彎曲中最頭端和尾端的椎體。②頂椎:彎曲中畸形最嚴重、偏離垂線最遠的椎體。③主側彎(原發側彎):是最早出現的彎曲,也是最大的結構性彎曲,柔軟性和可矯正性差。④次側彎(代償性側彎或繼發性側彎):是最小的彎曲,彈性較主側彎好,可以是結構性的也可以是非結構性的,位於主側彎上方或下方,作用是維持身體的正常力線,椎體通常無旋轉。當有3個彎曲時,中間的彎曲常是主側彎,有4個彎曲時,中間兩個為雙主側彎。
(2)脊柱側凸彎度測量:①Cobb法:最常用,頭側端椎上緣的垂線與尾側端椎下緣垂線的交角即為Cobb角。若端椎上、下緣不清,可取其椎弓根上、下緣的連線,然後取其垂線的交角即為Cobb角。②Ferguson法:很少用,有時用於測量輕度側彎。找出端椎及頂椎椎體的中點,然後從頂椎中點到上、下端椎中點分別畫兩條線,其交角即為側彎角。
(3)脊柱側凸旋轉度的測定:通常採用Nash-Moe法:根據正位X線片上椎弓根的位置,將其分為5度。Ⅰ度:椎弓根對稱。Ⅱ度:凸側椎弓根移向中線,但未超過第1格,凹側椎弓根變小。Ⅲ度:凸側椎弓根已移至第2格,凹側椎弓根消失。Ⅳ度:凸側椎弓根移至中央,凹側椎弓根消失。Ⅴ度:凸側椎弓根越過中線,靠近凹側。
X線評估參數:攝片後標記頂椎、上端椎下端椎、頂椎偏距、骶骨中心垂線(CSVL)等。
5.脊柱側凸成熟度的鑑定成熟度的評價在脊柱側凸的治療中尤為重要。必須根據生理年齡、實際年齡及骨齡來全面評估,主要包括以下幾方面:
(1)第二性徵:男童的聲音改變,女孩的月經初潮,以及乳房和陰毛的發育等。
(2)骨齡:①手腕部骨齡:對20歲以下的患者可以攝手腕部X線片,根據Greulich和Pyle的標準測定骨齡。②髂棘骨骺移動(excursionofiliacapophyses):Risser將髂棘分為4份(圖7),骨化由髂前上棘向髂後上棘移動,骨骺移動25%為Ⅰ度,50%為Ⅱ度,75%為Ⅲ度,移動到髂後上棘為Ⅳ度。骨骺與髂骨融合為Ⅴ度。③椎體骺環發育:側位X線片上骨骺環與椎體融合說明脊柱停止生長,為骨成熟的重要指征。
6.脊柱側凸的實驗室檢查術前常規檢查血常規、尿常規、肌酐、尿素氮、血糖等。
7.脊柱側凸的肺功能檢查肺功能實驗分為4組:靜止肺容量;動態肺容量;肺泡通氣量;放射性氙的研究。脊柱側凸的患者常規使用前3種實驗。
靜止肺活量包括肺總量、肺活量和殘氣量。肺活量用預測正常值的百分比來表示。80%~100%為肺活量正常,60%~80%為輕度限制,40%~60%為中度限制,低於40%為嚴重限制。
動態肺活量中最重要的是第1秒肺活量(FEV1),將其與總的肺活量比較,正常值為80%。
脊柱側凸患者的肺總量和肺活量減少,而殘氣量多正常,除非到晚期。肺活量的減少與側彎的嚴重程度相關。Breakline
緩解方法
輕微側凸可通過姿勢訓練,端正坐位姿勢,並指導進行深呼吸運動或參加游泳鍛鍊,訓練胸部肌肉以糾正畸形。學生可因地制宜在課間休息時間利用單雙槓進行引體向上練習,在家可經常用雙手抓門、窗框等進行懸吊牽引,同時需到專科醫院就診,嚴密觀察,密切隨訪。