基本介紹
腰穿是一種安全可靠的檢查方法,對腦膜炎、腦炎等顱內疾患的診斷有決定性的意義。
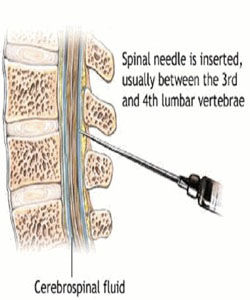
 腰椎穿刺術
腰椎穿刺術 腰穿的部位選在腰部(腰部相鄰兩個脊椎的間隙),穿刺針與肌肉注射針的粗細差不多。通過穿刺針,腦脊液可自然流出。正常腦脊液外觀與清水一樣透明。僅取幾毫升標本送驗就夠了。
腰椎穿刺不會對小孩的腦子和脊髓帶來任何影響,更不可能損傷腦子,也不是“抽脊髓”。醫生會根據病情需要做腰穿,操作本身是很安全的。有人說腰穿會使小孩變傻是沒有任何根據的。至於有些顱內疾患本身影響了小孩智力,那與腰穿是無關的。腰椎穿刺既可用於診斷又可用於治療。
穿刺方法
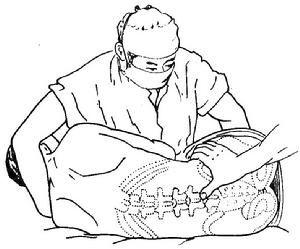
 腰椎穿刺術
腰椎穿刺術 1、囑患者側臥於硬板床上,背部與床面垂直,頭向前胸部屈曲,兩手抱膝緊貼腹部,使軀幹呈弓形;或由助手在術者對面用一手抱住患者頭部,另一手挽住雙下肢膕窩處並用力抱緊,使脊柱儘量後凸以增寬椎間隙,便於進針。
2、確定穿刺點,以髂後上棘連線與後正中線的交會處為穿刺點,一般取第3-4腰椎棘突間隙,有時也可在上一或下一腰椎間隙進行。
3、常規消毒皮膚後戴無菌手套與蓋洞貼,用2%利多卡因自皮膚到椎間韌帶逐層作局部浸潤麻醉。
4、術者用左手固定穿刺點皮膚,右手持穿刺針以垂直背部的方向緩慢刺入,成人進針深度約為4-6cm,兒童則為2-4cm。當針頭穿過韌帶與硬腦膜時,可感到阻力突然消失有落空感。此時可將針芯慢慢抽出(以防腦脊液迅速流出,造成腦疝),即可見腦脊液流出。
5、在放液前先接上測壓管測量壓力。正常側臥位腦脊液壓力為0.69-1.764kPa或40-50滴/min。若了解蛛網膜下腔有無阻塞,可做Queckenstedt試驗。即在測定初壓後,由助手先壓迫一側頸靜脈約10s,然後再壓另一側,最後同時按壓雙側頸靜脈;正常時壓迫頸靜脈後,腦脊液壓力立即迅速升高一倍左右,解除壓迫後10-20s,迅速降至原來水平,稱為梗阻試驗陰性,示蛛網膜下腔通暢。若壓迫頸靜脈後,不能使腦脊液壓力升高,則為梗阻試驗陽性,示蛛網膜下腔完全阻塞;若施壓後壓力緩慢上升,放鬆後又緩慢下降,示有不完全阻塞。凡顱內壓增高者,禁作此試驗。
6、撤去測壓管,收集腦脊液2-5ml送檢;如需作培養時,套用無菌操作法留標本。
7、術畢,將針芯插入後一起拔出穿刺針,覆蓋消毒紗布,用膠布固定。
8、術後患者去枕俯臥(如有困難則平臥)4-6h,以免引起術後低顱壓頭痛。
適應症
1、中樞神經系統炎症性疾病的診斷與鑑別診斷:包括化膿性腦膜炎、結核性腦膜炎、病毒性腦膜炎、黴菌性腦膜炎、乙型腦炎等。
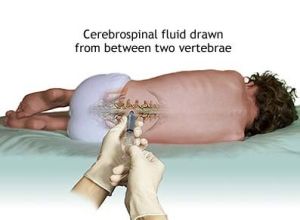
 腰椎穿刺術
腰椎穿刺術 3、腫瘤性疾病的診斷與治療:用於診斷腦膜白血病,並通過腰椎穿刺鞘內注射化療藥物治療腦膜白血病。
4、測定 顱內壓 力和了解蛛網膜下腔是否阻塞等。
5、椎管內給藥。
注意事項
腰穿以後不要枕枕頭,平臥6小時以上。過早地抬頭與起床可以出現 頭痛 、 嘔吐 甚至 腦疝 ,只要按要求平臥6小時以 上 ,穿刺後是不會有什麼不良反應的。腰椎穿刺綜合起來應該注意以下幾點:
1、嚴格掌握禁忌證,凡疑有顱內壓升高者必須先做眼底檢查,如有明顯視乳頭水腫或有腦疝先兆者,禁忌穿刺。
2、穿刺時患者如出現呼吸、脈搏、面色異常等症狀時,應立即停止操作,並作相應處理。
3、鞘內給藥時,應先放出等量腦脊液,然後再等量轉換性注入藥液。
4、針頭刺入皮下組織後進針要緩慢,以免用力過猛時刺傷馬尾神經或血管,以致產生下肢疼痛或使腦脊液混人血液影響結果的判斷。
5、凡病人處於休克、衰竭或瀕危狀態以及局部皮膚有炎症、顱後窩有占位性病變或伴有腦幹症狀者均禁忌穿刺。
6、做氣腦檢查時,應先緩慢放液10毫升,再注入濾過空氣10毫升,如此反覆進行達所需量時再行的攝片。
禁忌症
1、可疑顱高壓、 腦疝。2、可疑 顱內占位病變。
3、 休克等。
4、穿刺部位有 炎症。
5、有嚴重的 凝血功能障礙患者,如 血友病患者等。
併發症
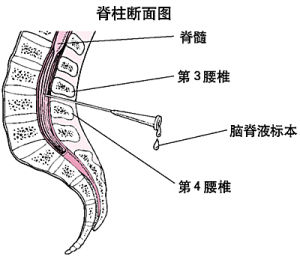 脊柱斷面圖
脊柱斷面圖 對於有此類疾病的患者,可能需要請麻醉科醫師或介入放射科醫師會診,以提高腰椎穿刺的成功率。 腰椎穿刺的併發症包括腦疝、心肺功能受損、局部或牽涉痛、頭痛、出血、感染、蛛網膜下表皮囊腫和CSF漏。最常見的併發症是頭痛,其在腰穿後48小時內的發生率高達36.5%。頭痛的原因是CSF從穿刺部位滲漏的速度超過CSF的生成速度。頭痛發生率的增加與所用腰穿針的粗細有關。最嚴重的併發症是腦疝,如果顱腔與脊髓腔之間的壓力差大,就有可能導致腦疝。
在腰椎穿刺過程中,這種壓力差可增加,導致腦幹疝形成。醫師通過詳細詢問病史和神經系統體檢,可以發現易發生腦疝的高危患者。如果醫師對進行腰椎穿刺仍有顧慮,CT可能有幫助,但顱內壓升高不一定都能被影像學檢查發現。但是,不是所有的患者都需要接受CT檢查,因為它可延誤診斷和治療。
有出血性素質的患者非常容易發生出血,出血可導致脊髓受壓。關於凝血障礙程度與出血危險的關係,尚無絕對標準,所以醫師必須根據臨床情況進行判斷。蛛網膜下表皮囊腫是因皮膚栓子進入蛛網膜下腔引起的,採用有針芯的穿刺針就可避免其發生。
併發症防治
1、低顱壓綜合症:指側臥位腦脊液壓力在0.58-0.78kPa(60-80mm水柱)以下,較為常見。多因穿刺針過粗,穿刺技術不熟練或術後起床過早,使腦脊液自脊膜穿刺孔不斷外流所致患者於坐起後頭痛明顯加劇,嚴重者伴有噁心嘔吐或眩暈、昏厥、平臥或頭低位時頭痛等即可減輕或緩解。少數尚可出現意識障礙、精神症狀、腦膜刺激征等,約持續一至數日。故應使用細針穿刺,術後去枕平臥(最好俯臥)4-6小時,並多飲開水(忌飲濃茶、糖水)常可預防之,如已發生,除囑病員繼續平臥和多飲開水外,還可酌情靜注蒸餾水10-15ml或靜滴5%葡萄鹽水500-1000ml,1-2次/d,數日,常可治癒。也可再次腰穿在椎管內或硬脊膜外注入生理鹽水20-30ml,消除硬脊膜外間隙的負壓以阻止腦脊液繼續漏出。
2、腦疝形成:在顱內壓增高(特別是後顱凹和顳吉占位性病變)時,當腰穿放液過多過快時,可在穿刺當時或術後數小時內發生腦疝,故應嚴加注意和預防。必要時,可在訂前先快速靜脈輸入20%甘露醇液250ml等脫水劑後,以細針穿刺,緩慢滴出數滴腦脊液進行化驗檢查。如不幸一旦出現,應立即採取相應搶救措施,如靜脈注射20%甘露醇200-400ml和高滲利尿脫水劑等,必要時還可自腦室穿刺放液和自椎管內快速推注生理鹽水40-80ml,但一般較難奏效。
3、原有脊髓、脊神經根症狀的突然加重:多見於脊髓壓迫症,因腰穿放液後由於壓力的改變,導致椎管內脊髓、神經根、腦脊液和病變之間的壓力平衡改變所致。可使根性疼痛、截癱及大小便障礙等症狀加重,在高頸段脊髓壓迫症則可發生呼吸困難與驟停,上述症狀不嚴重者,可先向椎管注入生理鹽水30-50ml:療效不佳時應急請外科考慮手術處理。
此外,併發症中,還可因穿刺不當發生顱內感染和馬尾部的神經根損傷等,較少見。
操作方法
器械
商品化腰椎穿刺包內包括進行腰椎穿刺的必需器件:一支帶針芯的腰穿針、皮膚消毒液、手術巾、收集管和一個測壓計。首選22-gauge穿刺針,因為穿刺孔較小可減少發生CSF滲漏的危險。一般說來,嬰兒使用1.5英寸(3.8 cm)的針,兒童使用2.5英寸(6.3 cm)的針,成人使用3.5英寸(8.9 cm)的針。
體位
患者應採取側臥位或坐位。為獲得準確的開放壓並減少穿刺後頭痛的危險,側臥位較好。不是所有患者都可以在任何體位接受腰椎穿刺,因此醫師要學會在患者左側、右側臥位以及直立位時進行該操作。患者的基本姿勢一旦確定後,醫師應指導患者採取胎兒體位或“像貓一樣”弓起腰部,以增加棘突間的間隙。當患者為坐位時,腰椎應與桌面垂直,當患者為側臥位時,腰椎應與桌面平行。
界標
在兩側髂脊上緣之間劃一條線,與經過L4棘突的中線相交。在L3與L4或L4與L5之間的間隙進針,因為這些位置點位於脊髓終末段的下方。醫師應在消毒皮膚和注射局麻藥之前摸清界標,因為這些操作有可能使界標模糊不清。使用皮膚標記筆標出正確的位置。
穿刺前準備
醫師帶上消毒手套後,用適當的消毒劑(聚維酮-碘或含氯己定的溶液)消毒皮膚,從中心開始,一圈一圈向外擴大。然後覆蓋消毒巾。
止痛和鎮靜
腰椎穿刺可使患者感到疼痛和不安,適合使用最小劑量的局部麻醉藥。如果時間允許,醫師可在對患者進行皮膚消毒前,為其局部使用麻醉藥乳膏。在皮膚消毒並鋪上消毒巾後,可以皮下注射局部麻醉藥,也可以使用全身鎮靜藥和止痛藥。
穿刺術
醫師再一次摸清界標後,在中線位置、下一個棘突的上緣插入帶針芯的穿刺針,針頭朝向頭部,約呈15度,似乎是向著患者臍部的方向。CSF漏可引起穿刺後頭痛,最新資料提示,採用“鉛筆頭樣”針頭可降低頭痛的發生危險,因為這種針頭可使硬脊膜囊的纖維散開,而不會將其切斷。如果使用較常用的斜面針頭,針頭的斜面應位於矢狀面,這樣也可以使與脊柱軸平行的纖維散開,而不會將其切斷。
如果進針位置正確,穿刺針應依次通過皮膚、皮下組織、棘上韌帶、棘突間的棘間韌帶、黃韌帶、硬膜外隙(其中包括內椎靜脈叢、硬脊膜和蛛網膜),進入蛛網膜下腔,並位於馬尾神經根之間。當穿刺針通過黃韌帶時,醫師可感覺到一種突破感。此時,應將針芯拔出2 mm,觀察是否有腦脊液流出。如果穿刺不成功,並碰到骨,將穿刺針退至皮下組織,但不要退出皮膚,調整好方向後再次進針。針頭一旦進入蛛網膜下腔,就有CSF流出。如果穿刺時有創傷,CSF可能稍帶血色。收集CSF時,CSF應清澈無血,除非存在蛛網膜下腔出血。如果腦脊液流出不暢,可將針頭鏇轉90度,因為針頭開口處可能被神經根堵塞。
開放壓
只有側臥位患者可以測量開放壓。用一根軟管將測壓計與穿刺針的針座相連。這項操作應在收集任何樣本前完成。當液柱不再上升後,讀出測量值。您有可能看到因心臟或呼吸運動引起的液面搏動。
樣本收集
應讓CSF滴入收集管內,不應進行抽吸,因為即使是很小的負壓,也很易導致出血。收集的液量應限制在最小需要量,通常為3~4 ml。如果患者接受開放壓測定,醫師應將鏇轉閥轉向患者,讓測壓計內的CSF流入收集管內,進行CSF樣本收集。收集了足量樣本後,插入針芯,拔出穿刺針。
隨訪
應對穿刺部位進行消毒,並用紗布覆蓋。雖然人們普遍認為臥床休息可降低腰穿後頭痛發生率,但事實並非如此。