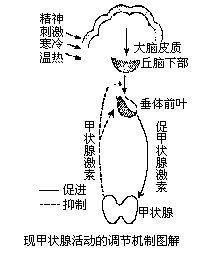
定義
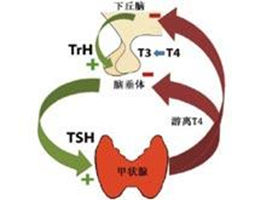 促甲狀腺激素
促甲狀腺激素促甲狀腺激素(thyrotropin,thyroid stimulating hormone,TSH)是腺垂體分泌的促進甲狀腺的生長和機能的激素。
人類的TSH為一種糖蛋白,含211個胺基酸,糖類約占整個分子的15%。整個分子由兩條肽鏈——α鏈和β鏈組成。TSH全面促進甲狀腺的機能,稍早出現的是促進甲狀腺激素的釋放,稍晚出的為促進T4、T3的合成,包括加強碘泵活性,增強過氧化物酶活性,促進甲狀腺球蛋白合成及酪氨酸碘化等各個環節。TSH促進甲狀腺上皮細胞的代謝及胞核心酸和蛋白質合成,使細胞呈高柱狀增生,從而使腺體增大。腺垂體分泌TSH,一方面受下丘腦分泌的促甲狀腺激素釋放激素(TRH)的促進性影響,另方面又受到T3、T4反饋性的抑制性影響,二者互相拮抗,它們組成下丘腦-腺垂體-甲狀腺軸。正常情況下,下丘腦分泌的TRH量,決定腺垂體甲狀腺軸反饋調節的水平。TRH分泌多,則血中T3、T4水平的調定點高,當血中T3、T4超過此調定水平時,則反饋性抑制腺垂體分泌TSH,並降低腺垂體對TRH的敏感性,從而使血中T3,T4水平保持相對恆定。驟冷等外界刺激經中樞神經系統促進下丘腦釋放TRH,再經腺垂體甲狀腺軸,提高血中T3、T4水平。TSH分泌有晝夜節律性,清晨2~4時最高,以後漸降,至下午6~8時最低。
TRH試驗
促甲狀腺激素釋放激素(TRH)是下丘腦合成及分泌的一種下丘腦激素,它可以促進垂體促甲狀腺激素的合成與分泌。促甲狀腺激素釋放激素的合成及分泌可以受血液中甲狀腺激素的調節。血液中甲狀腺激素增高(甲亢)可以抑制下丘腦促甲狀腺激素釋放激素(TRH)的生成,繼而使垂體促甲狀腺激素生成減少,甲狀腺激素增高也可以直接抑制垂體促甲狀腺激素的生成。血液中甲狀腺激素減少(甲低)可以興奮下丘腦促甲狀腺激素釋放激素(TRH),繼而引起垂體促甲狀腺激素生成增加,甲狀腺激素減少還可以直接興奮垂體促甲狀腺激素的生成。
TRH是最早提純並進行人工合成的下丘腦的一種神經肽類激素,無種屬特異,按其結構合成的TRH對人也有效。故臨床上可用人工合成的TRH作試驗,目前國內合成TRH已在臨床套用。
根據上述作用機理,利用靜脈注射TRH,可以通過觀察垂體TSH生成的多少來判斷是甲亢、甲低還是正常人。
產生代謝
 促甲狀腺激素
促甲狀腺激素甲狀腺激素是由甲狀腺合成、儲藏和釋放的。合成甲狀腺激素的原料是體內的碘和酪氨酸。在正常飲食情況下,人體每天攝取100~200微克碘。腸道對碘的吸收是完全的。飲食中的碘在腸黏膜上首先轉化為碘化物後被吸收;皮膚、黏膜與肺也能吸收碘,但比腸道吸收差得多。腸道吸收的碘主要分布在細胞外液。血清中的碘化物濃度為0.5微克%。甲狀腺有濃集碘的能力。甲狀腺內的碘濃度比血液中的碘濃度在高20~40倍。甲亢病人濃集能力可增加100~200倍。唾液腺與甲狀腺同樣來源於前腸,因此唾液腺也同樣具有濃集碘的功能。正常唾液碘/血清碘的比值為20。在臨床上可通過測定唾液腺碘化物的含量來簡便地判斷甲狀腺濃集碘的能力。身體中除了唾液腺外,其他腺體也有濃集碘的能力比起甲狀腺來要差不多。正常情況下,唾液和胃液中的碘經消化道重吸收再回到細胞外液。
甲狀腺濃集碘是從低濃度向高濃度濃集,是主動的濃集功能,是需要消耗能量的。甲狀腺濃集碘的能力主要受垂體促甲狀腺激素(TSH)的刺激,此外也受到體內高濃度碘化物的抑制。促甲狀腺激素越高,甲狀腺濃集碘的能力越強;血液中碘濃度越高,甲狀腺濃集碘的能力越低。
進入甲狀腺濾泡上皮細胞內有碘,在過氧化物酶的作用下轉變成活性的碘,並迅速和甲狀腺球蛋白上的酪氨酸合成一碘酪氨酸(T1)和二碘酪氨酸(T2)。2個二碘酪氨酸偶聯成甲狀腺素(T4),1個二碘酪氨酸和1個一碘酪氨酸偶聯成1個三碘酪氨酸(也稱為三碘腺原氨酸——T3)。在甲狀腺球蛋白表面上合成的甲狀腺激素儲存在濾泡的膠質中。甲狀腺濾泡腔中主要成分是甲狀球蛋白。甲狀腺濾泡腔儲存的甲狀腺激素可供機體利用2~3個月。甲狀腺激素的合成是在甲狀腺球蛋表面進行的。甲狀腺是體內唯一將激素儲存在細胞外的內分泌器官。其他內分泌器官和腺體都是將激素儲存在細胞內的。
當機體需要的時候,甲狀腺濾泡通過胞飲作用,將濾泡腔內有膠質吸收到濾泡內形成膠質滴,並與溶酶體結合形成吞噬溶酶體。溶酶體含有蛋白水解酶與肽酶。將T4和T3從甲狀腺球蛋白上水解下並釋放入血,隨血運到全身發揮作用。溶酶體酶在水解甲狀腺球蛋白上的T4和T3時,也將一碘酪氨酸和二碘酪氨酸水解下來,並進一步在脫碘酶的作用下,釋放出遊離的無機碘。後者大部分被濾泡細胞再利用合成甲狀腺激素。這對甲狀腺經濟地利用體內有限的碘是十分重要的。
 促甲狀腺激素
促甲狀腺激素甲狀腺激素在血液中絕大多數與血漿中的蛋白質結合,主要和甲狀腺結合球蛋白(TBG)結合,還與血漿蛋白(ALB)、甲狀腺結合前白蛋白(TBPA)結合。T4(75%)主要與TBG相結合,T3(90%)主要與甲狀腺結合球蛋白和血漿白蛋白結合;血循環中T4的99.97%為結合狀態,T3的99.7%是結合狀態。雖然結合型的甲狀腺激素在血液中占了絕大多數,但真正發揮生理作用的仍然是游離的甲狀激素。甲狀腺結合球蛋白是由肝臟生成的單鏈糖蛋白,半衰期5~6天。它攜帶70%的T4和T3;甲狀腺結合前白蛋白由肝臟生成,半衰期1~2天,它對T4親和性較甲狀腺結合球蛋白對T4的親和性低,它攜帶10%~20%的T4,幾乎不攜帶T3。血漿白蛋白濃度高,可達3000~4500毫升/分升,但它對甲狀腺激素的親和性最低,只能攜帶5%~15%的T4和30%~50%的T3。一些影響甲狀腺結合蛋白的因素會影響甲狀腺激素的水平,但游離甲狀腺激素水平正常,甲狀腺功能是正常。而真正的甲狀腺功能亢進或減低時,血清總甲狀腺激素和游離甲狀腺激素都好像物品。甲狀腺結合蛋白就好像一個個“倉庫”,我們體內有無數個“倉庫”,“工廠”生產出物品大部分都先存放在“倉庫”里儲存著,少數一部分放在“商店”里,只有放在“商店”里的這部分物品是可以買到的,而絕大部分放在“倉庫”里的物品是不能買到。由於有強大的“倉庫”物品作為後盾,“商店”內的物品始終保持在一個十分穩定的水平。儘管“倉庫”內的物品很多,但他們都不流通,不能發揮作用。而真正有價值,能發揮生理作用的是那些放在“商店”里的物品。“倉庫”的多少可以影響我們物品的數目,但不影響“商店”里的物品。大量結合型的甲狀腺激素存在血液中,避免了血液從腎臟濾過時大量甲狀腺激素從尿中丟失,保證了人類進化過程中從富碘的海洋到碘相對不足的陸地後更經濟地利用碘。其次,大量結合型的甲狀腺激素在體記憶體在,維持甲狀腺激素晝夜的穩定性,保證了體內新陳代謝對甲狀腺激素的持續需要。
T4和蛋白結合緊密,清除緩慢,在血漿中的半衰期為7天;T3和蛋白結合相對鬆散,在血漿中清除的快,半衰期為1天。血漿中的T4100%來自甲狀腺,血漿中的T320%來自甲狀腺直接分泌,80%來自血漿T4在外周的轉化,95%以上rT3(反T3)來自T4在外周的脫碘作用。所以真正代表甲狀腺功能的應該是血清T4濃度,而不是T3濃度。
甲狀腺激素在體內代謝部分是從腎臟直接濾出,部分在體內降解後排出。其在體內降解途徑:①經脫碘後排出;②經側鏈降解後排出;③甲狀腺激素的降解主要發生在肝臟,也在周圍肌肉組織降解代謝,生成無活性的碘化物。T4經5,脫碘酶作用從外環脫去1個碘生成T3;也可在5,脫碘酶作用在內環脫去1個碘生成反T3(rT3)。T3的生物活性很強,rT3的活性很低。當患嚴重疾病、長期飢餓、營養不良及服用某些藥物如丙基硫脲嘧啶、類固醇和心得安時,5,脫碘酶活性受到抑制。5,脫碘酶活性增加,表現血清T3下降而rT3升高,這是機體在惡劣情況下保護自己的一種反應。當機體恢復正常時,5,脫碘酶活性也恢復正常,血清T3和rT3也隨著恢復正常。甲狀腺激素的代謝產物主要經過腎臟排出,少部分經過膽汁排入腸道,經肝-腸循環再進入血液被重新利用。尿碘含量占我們碘攝入量的90%左右,所以我們可以通過測定尿碘含量來估計每天碘的攝入量。
甲狀腺激素除脫碘代謝外,還有其他代謝途徑,如T4和T3可被氧化脫碘生成四碘甲腺乙酸和三碘甲腺乙酸;T4與葡萄糖醛酸結合、T3與硫酸根結合從體外排出。